Шок
Содержание:
- Клинические проявления анафилактического шока
- Симптомы
- Лечение травматического шока
- 2.1.1. Этиология и патогенез гиповолемического шока (гш)
- Сколько длится шоковое состояние
- Клинические признаки шокового состояния
- Оказание неотложной помощи при шоках
- Признаки геморрагического шока
- Диета
- Общий патогенез и проявления шоковых состояний:
- Диагностика геморрагического шока
- Последствия и осложнения
Клинические проявления анафилактического шока
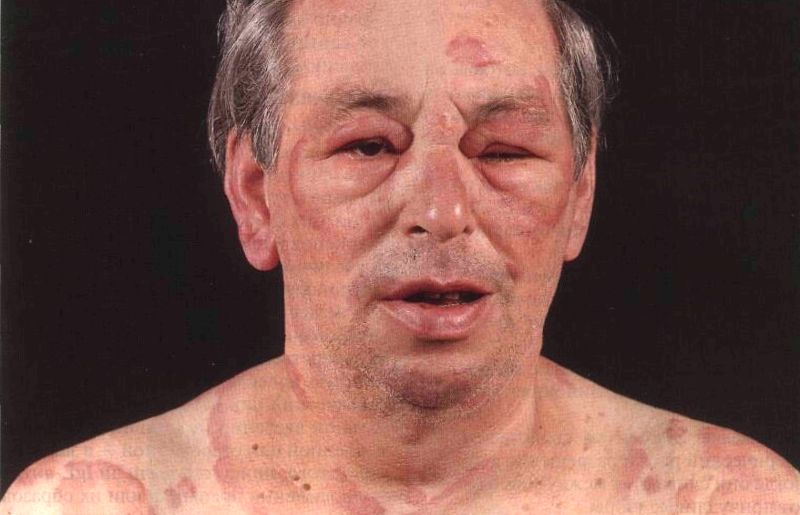
Время появления симптомов напрямую зависит от способа внедрения аллергена (ингаляционного, внутривенного, перорального, контактного или др.) и индивидуальных особенностей.
Так, при вдыхании аллергена или его употреблении с пищей, первые признаки анафилактического шока начинают ощущаться от 3-5 мин, до нескольких часов, при внутривенном попадании аллергена развитие симптоматики происходит практически мгновенно.
Начальные симптомы шокового состояния обычно проявляются беспокойством, головокружением вследствие гипотензии, головной болью, беспричинным страхом. В дальнейшем их развитии можно выделить несколько групп проявлений:
- кожные проявления (см. фото выше): повышение температуры с характерным покраснением лица, зуд по телу, высыпания по типу крапивницы; локальный отек. Это чаще всего встречающиеся признаки анафилактического шока, однако при мгновенном развитии симптоматики они могут возникнуть позже остальных;
- респираторные: заложенность носа из-за отечности слизистой, осиплость голоса и затруднения в дыхании вследствие отека гортани, хрипы, кашель;
- кардио-сосудистые: гипотензивный синдром, учащение сердцебиения, болезненные ощущения в груди;
- желудочно-кишечные: затруднение в глотании, тошнота, переходящая в рвоту, спазмы в кишечнике;
- проявления поражения ЦНС выражаются от начальных изменений в виде заторможенности до полной потери сознания и возникновении судорожной готовности.
Симптомы
Фото: peterkfitness.com
При шоке можно обратить внимание на внешний вид пациента. Такой человек имеет бледную и холодную на ощупь кожу
Исключение составляют септический и анафилактический шоки, при которых в начале развития кожа теплая, однако затем она никак не отличается от характеристики при других видах шока. Ярко выражена общая слабость, головокружение, тошнота. Возможно развитие возбуждения, сменяющегося заторможенностью или комой. Артериальное давление значительно снижается, что несет определенную опасность. В результате этого снижается ударный объем крови, необходимый для удовлетворения органов и тканей в кислороде. Поэтому возникает тахикардия – учащение числа сердечных сокращений. Кроме того, отмечается появление олигоанурии, что означает резкое снижение количества выделяемой мочи.
При травматическом шоке пациенты предъявляют жалобы на выраженную боль, вызванную травмой. Анафилактический шок сопровождается одышкой, которая возникает вследствие бронхоспазма
Значительная кровопотеря также способна привести к развитию шока, в таком случае обращается внимание на внутренние или наружные кровотечения. При септическом шоке выявляется повышенная температура тела, которая с трудностью купируется приемом жаропонижающих средств
Лечение травматического шока
Для лечения травматического шока в стационаре выделяется 5 направлений:
- Терапия для неопасных повреждений. Первые жизнеобеспечивающие мероприятия носят, как правило, временный характер (транспортная иммобилизация, наложение жгута и повязки), осуществляются непосредственно в месте происшествия.
- Прерывание импульсации (противоболевая терапия). Достигается при сочетании трех методов:
- местной блокады;
- иммобилизацией;
- использования нейролептических средств и аналгетиков.
- Нормализация реологических свойств крови. Достигается за счет введения кристаллоидных растворов.
- Коррекция метаболизма. Медицинское лечение начинается с устранения респираторного ацидоза и гипоксии при помощи ингаляции кислородом. Можно сделать искусственную вентиляцию легких. Кроме того, внутривенно с помощью инфузионного насоса вводятся растворы глюкозы с инсулином, натрия бикарбоната, магния и кальция.
- Профилактика шока. Предполагает сестринский уход, соответствующее лечение дыхательной острой недостаточности (синдром шокового легкого), изменений со стороны миокарда и печени, почечной острой недостаточности (синдром шоковой почки).
2.1.1. Этиология и патогенез гиповолемического шока (гш)
Этот
шок развивается при обширной потере
жидкостей. Самая частая причина ГШ
— острая
кровопотеря в результате травмы или
внутреннего кровотечения (из пептической
язвы, варикозных узлов пищевода, аневризмы
аорты). Кровопотеря может быть очевидной
(например, при кровавом стуле) или
латентной (например, при внематочной
беременности).
Вместе с тем ГШ
может развиваться при больших потерях
не только крови, но и других жидкостей.
В этих случаях его симптомы появляются
не сразу, а через несколько часов и
сопровождаются сгущением крови.
Жидкость может теряться:
-
при массивных
термических и химических ожогах; -
при ее скоплении
в брюшной полости (перитонит). -
при профузных
поносах и неукротимой рвоте. -
с
мочой при сахарном и несахарном диабете,
недостаточности надпочечников, при
передозировке сильных диуретиков.
Помимо
абсолютной гиповолемии бывает
относительная, при котором в сосудах
может быть достаточно и даже много
крови, но в циркуляции принимает участие
меньшая ее часть, а большая
— депонируется
(секвестрируется) в капиллярном и
венозном русле. Такая ситуация
характерна для септического,
анафилактического и в какой-то мере
—
кардиогенного шока, придавая всем этим
вариантам шока определенное сходство
с гиповолемическим, в том числе
геморрагическим шоком.
Взрослый
человек легко справляется с потерей
10% общего
объема циркулирующей крови (ОЦК) с
помощью механизмов поддержания АД, к
которым, прежде всего, относится
вазоконстрикция под влиянием катехоламинов.
Если, однако, человек быстро теряет от
20 до
25%
циркулирующей крови, компенсаторные
механизмы обычно уже не срабатывают в
полной мере и развиваются симптомы
шока.
При
геморрагическом шоке наблюдают самые
яркие перестройки гемодинамики.
Сразу
после кровопотери включаются компенсаторные
механизмы, нацеленные на поддержание
АД:
1)
уменьшение сердечного выброса (СВ)
сопровождается повышением тонуса
артериол в связи с повышением
чувствительности периферических сосудов
к катехоламинам и другим вазоконстрикторам;
2)
перекрываются капилляры и кровь начинает
протекать по артериоло-венозным шунтам;
3)
ишемия
почек запускает секрецию ренина, а через
него
—
ренин-ангиотензин-альдостероновую
систему с задержкой натрия и воды и
увеличением ОЦК.
Периферическая
вазоконстрикция (или спазм артериол) с
одной стороны поддерживает АД, а другой
— затрудняет
перфузию тканей. В связи с этим, развивается
гипоксия в тканях, накапливаются
вещества, снижающие сосудистый тонус.
Это
— лактат,
аденозин и многие другие межуточные
продукты. Микрососуды, особенно обменные,
переполняются кровью. Это можно расценить
как компенсаторную реакцию организма
в ответ на гипоксию (для решения
кислородного голодания) в создавшейся
экстремальной ситуации. В результате
развивается венозный застой и много
жидкости уходит из активной циркуляции,
кровоток ослабевает. В этой фазе все
мышечные микрососуды теряют
чувствительность к вазоконстрикторам.
Дольше
всего поддерживается перфузия сердца
и мозга, но затем и она дает сбой.
Вазоконстрикция. компенсаторная по
сути, может послужить причиной ишемических
некрозов кишечника или пальцев
конечностей. В крови появляется фактор
депрессии миокарда, ослабляющий
сердечные сокращения.
Помимо
гипоксии, важную роль в падении
тонуса периферических сосудов при любой
форме шока играет эндотоксин грамнегативных
бактерий кишечника. Если бы нарушения
микроциркуляции были связаны только с
метаболическим ацидозом, то они
сравнительно легко устранялись после
выведения организма из гипоксии. Этого
однако не происходит, ибо кроме гипоксии
в паралитическом расширении микрососудов
участвует серия высокоактивных
«шокогенных» медиаторов лейкоцитов
и эндотелия микрососудов, образуемых
под влиянием эндотоксина (см. септический
шок).
Дело в том, что
любой шок сопровождается ишемией
толстого кишечника. В свою очередь
ишемия делает кишечную стенку проницаемой
для эндотоксина, который по системе
воротной вены поступает в печень. В
обычных условиях практически весь
эндотоксин оседает и нейтрализуется
в печеночной РЭС. В то же время при шоке
печень теряет способность захватывать
и обезвреживать эндотоксин. Последний,
минуя печень, просачивается в системную
циркуляцию, подключаясь к патогенезу
шока.
Сколько длится шоковое состояние
Нет среднего количества часов, свидетельствующих о том, сколько может длиться шоковое состояние. Весьма усредненный показатель говорит о том, что шоковое состояние может длиться до двух суток. Но, как и в случае с лечением, все зависит от вида и степени тяжести травмы или другого недуга. От этого так же зависит, сколько человек может прожить без еды.
В редких случаях не только анафилактический шок может привести к гибели: если шоковое состояние вызвано внешней травмой, то при сильном болевом шоке человека может убить инфаркт.
Поэтому чем раньше вывести человека из состояния шока, тем менее негативными будут последствия как для физического состояния организма, так и для психологического.
В любом случае своевременно оказанная медпомощь может предотвратить необратимые изменения, которые могут быть вызваны шоковым состоянием. Если человек оказался один на один с экстремальной ситуацией, из состояния шока его может вывести только собственное самообладание и сила воли.
Однако, диагностировать шок самому себе не так-то просто, поэтому первое, что необходимо сделать – это постараться успокоиться и не впадать в панику, а дальше смотреть по обстоятельствам.
Ника
7
Увлекаюсь походами и путешествиями, фото и видеосъемкой. Хожу в походы с детства. Всей семьей ходили и ездили — то на море, то на речку, на озеро, в лес. Было время, когда в лесу мы проводили по целому месяцу. Жили в палатках, готовили на костре. Наверное, поэтому и сейчас меня тянет в лес и, вообще, на природу. Путешествую регулярно. Примерно три путешествия за год по 10-15 дней и множество 2-х и 3-х дневных походов.
Комментарии: 0Публикации: 668Регистрация: 23-10-2018
Клинические признаки шокового состояния
Синдромный диагноз «шок» ставят больному
при наличии острого нарушения функции
кровообращения, которое проявляется
следующими симптомами:
• холодная, влажная, бледно-цианотичная
или мраморная кожа;
• увеличение времени капиллярного
наполнения более 3 с;
• затемненное сознание;
• диспноэ;
• олигурия;
• тахикардия;
• уменьшение артериального и пульсового
давления.
В тех случаях, когда у больного имеются
бесспорные признаки кровопотери, но
еще отсутствует гипотензия, нужно решить
вопрос, развился шок или нет. В данной
ситуации удобно пользоваться
патогенетической классификацией Г.А.
Рябова (1979). Исходя из патогенеза, автор
предлагает выделять три стадии в развитии
гиповолемического (геморрагического)
шока (табл. 18-5). Данная классификация
остается актуальной и по сей день.
Таблица 18-5. Патогенетическая
классификация, основные клинические
симптомы и компенсаторные механизмы
гиповолемического шока (по Г.А. Рябову,
1979)
Шок первой стадии — компенсированный
обратимый шок (синдром малого выброса).
Шок второй стадии — декомпенсированный
обратимый шок.Шок третьей стадии —
необратимый шок.
Острая кровопотеря в объеме до 500 мл у
взрослого человека протекает практически
бессимптомно и при отсутствии серьезной
сопутствующей патологии не требует
лечения.
При шоке ПЕРВОЙ СТАДИИ организм
хорошо компенсирует острую кровопотерю
физиологическими изменениями деятельности
ССС
Сознание полностью адекватное,
иногда отмечается некоторое возбуждение.
При осмотре обращают на себя внимание
незначительная бледность кожных покровов
и наличие запустевших, нитевидных вен
на руках. Верхние и нижние конечности
на ощупь прохладные
Пульс слабого
наполнения, умеренная тахикардия. АД
несмотря на снижение сердечного выброса
остается в пределах нормы, а иногда даже
отмечается его увеличение. ЦВД на уровне
нижней границы нормы или ниже, умеренная
олигурия. Незначительные признаки
субкомпенсированного ацидоза. С
патогенетической точки зрения, первую
стадию шока можно расценивать как начало
формирования централизации кровообращения.
Для шока ВТОРОЙ СТАДИИ ведущим
клиническим симптомом является снижение
системного давления. В основе этого
явления лежит истощение возможностей
организма при помощи спазма периферических
сосудов компенсировать малый сердечный
выброс. В результате нарушения
кровоснабжения сердца падает его
сократительная способность. Это в еще
большей степени нарушает органную
перфузию и усиливает ацидоз. В системе
микроциркуляции развивается стаз.
Клинически вторая стадия проявляется
спутанностью сознания, компенсаторной
тахикардией (ЧСС 120-140 в 1 мин) и одышкой,
низким пульсовым АД, венозной гипотонией,
низким или отрицательным ЦВД. Причиной
появления одышки является метаболический
ацидоз и формирующийся респираторный
дистресссиндром. Прогностически плохими
предвестниками в данной стадии шока
является появление у больного акроцианоза
на фоне общей бледности в сочетании с
гипотонией и олигоанурией.
Шок ТРЕТЬЕЙ СТАДИИ возникает при
быстрой потере 40-50% ОЦК или при
некомпенсированной в течение нескольких
часов потере меньшего объема крови. С
точки зрения патогенеза, принципиальным
отличием третьей фазы шока от второй
является переход стаза в системе
микроциркуляции в сладж-синдром. Это
сопровождается, помимо начала первой
фазы ДВС-синдрома, феноменом некроза и
отторжения слизистой оболочки кишечника.
В основе данного явления лежит переполнение
сосудов кишечника кровью, выходом плазмы
в интерстиций и последующим отторжением.
Клинически состояние больного
характеризуется как крайне тяжелое.
Сознание отсутствует. Отмечаются резкая
бледность кожных покровов, холодный
пот, низкая температура тела, олигоанурия.
Пульс на периферии определяется с
большим трудом или вообще отсутствует,
ЧСС более 140, АД менее 60 мм рт.ст. или
совсем не определяется.
Вышеприведенная патогенетическая
классификация шока (Г.А. Рябов, 1979) с
успехом используется и в настоящее
время. В частности, в книге: Ю.П. Бутылин,
В.Ю. Бутылин, Д.Ю. Бутылин. «Интенсивная
терапия неотложных состояний», авторами
используется данная классификация.
Однако кроме патогенетической
классификации в повседневной работе
используются и клинические классификации
шока, в частности травматического и
гиповолемического.
Оказание неотложной помощи при шоках
Важно помнить, что шоковое состояние опасно для здоровья и жизни пострадавшего. При подозрениях на развитие этой реакции стоит вызывать бригаду врачей
Неотложная помощь при шоке требуется, если у пациента отмечается:
- холодный пот;
- бледность кожных покровов;
- заторможенность или перевозбуждение;
- тусклый взгляд;
- слабый пульс;
- нарушение дыхания (форсированное/ поверхностное).
Чтобы состояние пострадавшего не ухудшилось, запрещается прием лекарств во время оказания первой доврачебной помощи. Правило касается любых обезболивающих средств, сердечных препаратов. В противном случае врачам будет сложно оценить состояние пациента, поставить диагноз. Кроме того, запрещено давать пострадавшему питье, если:
- он получил черепно-мозговую травму;
- у него повреждена область живота;
- отмечаются боли в сердце;
- есть подозрения на внутреннее кровотечение.
Доврачебные противошоковые меры
В медицине есть понятие «золотого часа», когда нужно успеть оказать первую помощь пострадавшему.
Своевременное принятие мер при шоке – это залог сохранения жизни больного.
Алгоритм оказания первой помощи (до приезда скорой):
- Прекращение действия травмирующего агента.
- Остановка кровотечения.
- Пострадавшему нужно придать удобное положение, препятствующее дополнительному травматизму или облегчающего состояние больного.
- Освобождение от сковывающей одежды.
- Перевязка ран стерильными бинтами.
- Обезболивание (при необходимости).
- Улучшение деятельности сердца, легких.
Первая помощь при травматическом шоке
Основной мерой в этом случае является быстрое устранение причин, спровоцировавших повреждения. Неотложная помощь при травматическом шоке включает:
- Расположение пострадавшего на ровной поверхности, обездвиживание (кроме случаев, когда есть подозрения на перелом шейного отдела позвоночника).
- Очищение верхних дыхательных путей от загрязнений с помощью чистой ткани и освобождение их проходимости.
- Устранение западания языка.
- Определение пульса (на артериях рук, висков или шеи).
- Восстановление сердечной и дыхательной деятельности (при необходимости). Для этого делают непрямой массаж сердца, искусственное дыхание.
- Остановка кровотечения путем наложения тугих повязок.
- Закрытие открытых ран стерильными повязками.
- Фиксация сломанных конечностей с помощью подручных средств (зонтов, палок, досок).
При анафилактическом
В этом случае первую помощь оказывают с учетом типа аллергена. Если шок спровоцировало лекарство, то сразу прекращают его введение в организм. В случае укуса змеи или насекомого удаляется жало с ядом. Алгоритм первой помощи пострадавшему:
- Расположение пациента на ровной поверхности.
- Поднятие нижних конечностей над уровнем головы с помощью валиков или одеяла.
- Обеспечение притока свежего воздуха в помещение.
- Наложение ледяного компресса на место инъекции или укуса.
- Прощупывание пульса.
- Восстановление сердечной и дыхательной функции (при необходимости).
- Введение 0,5 мл 0,1% раствора адреналина подкожно (или внутримышечно 1 мл Дексаметазона).
- Согревание больного с помощью грелок (прикладываются к конечностям) или одеяла.
При геморрагическом
Такое состояние опасно для жизни пациента. Первая помощь в случае развития геморрагического шока включает:
- Наложение тугих кровоостанавливающих повязок.
- Обильное питье (если нет противопоказаний).
- Восстановление нужного объема крови в организме (внутривенное вливание/инфузия).
- Контроль артериального давления АД, частоты сердечных сокращений (ЧСС).
- Установка катетера для внутривенного введения препаратов.
- Искусственная вентиляция легких, кислородные маски (по показаниям).
- Обезболивание с помощью медикаментозных препаратов.
При кардиогенном
Частым состоянием после сердечных приступов является кардиогенный шок. Алгоритм оказания первой помощи в этом случае:
- Улучшение притока крови к головному мозгу за счет поднятия нижних конечностей выше уровня головы.
- Обеспечение полного покоя пострадавшему.
- Освобождение от сковывающей одежды.
- Обеспечение притока свежего воздуха в помещение.
- Сердечно-легочная реанимация в случае потери сознания. Проводится только при наличии нужных навыков.
- Внутривенное введение физраствора, Реополиглюкина, глюкозы.
- Постановка катетера в локтевую вену для введения препаратов.
- Контроль пульса, АД, ЧСС, состояния зрачков, слизистых оболочек, кожи, дыхания, часового диуреза.
- Отслеживание состояния кожи и слизистых оболочек, дыхания.
Признаки геморрагического шока
Из-за патологического нарушения микроциркуляции крови происходит нарушение своевременного поступления в ткани кислорода, энергетических продуктов и питательных веществ. Наступает кислородное голодание, которое максимально быстро нарастает в легочной системе, из-за чего учащается дыхание, появляется одышка и возбуждение. Компенсаторное перераспределение крови приводит к уменьшению ее количества в мышцах, на что может указывать бледность кожи, холодные и влажные конечности.
Наряду с этим происходит метаболический ацидоз, когда происходит повышение вязкости крови, которая постепенно закисляется накопившимися шлаками. На разных стадиях шок может сопровождаться другими признаками, такими как:
- тошнота, сухость во рту;
- сильное головокружение и слабость;
- тахикардия;
- уменьшение почечного кровотока, что проявляется гипоксией, некрозом канальцев и ишемией;
- потемнение в глазах, потеря сознания;
- снижение систолического и венозного давления;
- запустение подкожных вен на руках.
Диета
Питание больного зависит от его состояния и наличия или отсутствия травм органов брюшной полости, по поводу которых проводились операции. Если пострадавшие находятся в тяжелом состоянии после ожогов или в коматозном состоянии на фоне политрамы им организуется парентеральное питание, которое включается в комплекс лечебных мероприятий. До его проведения состояние пострадавшего должно быть стабилизировано, а гипоксия устранена. В связи с чем при терминальных состояниях и шоке в первые часы применяются только растворы глюкозы с инсулином. После инфузии глюкозы добавляют аминокислотный препарат или белковый гидролизат. Аминокислотные смеси: Полиамин, Панамин, Левамин-80, Левамин-нормо, Альвезин, Аминоплазмал, Аминофузин, Мориамин, Трофизан, Охамин, Фриамин. Белковые гидролизаты: Гидролизат казеина, Аминофузин, Аминонорм, Аминоплазмал, Аминомел, Аминовеноз, Аминон, Амиген, Изовак.
Потом аминокислотные смеси или гидролизат белка вводят с витаминами, электролитами и глюкозой. Жировые эмульсии переливают вместе с аминокислотными смесями и гидролизатами. Их нельзя вводить с электролитами, так как электролиты укрупняют жировые частицы, в связи с чем значительно повышается риск жировой эмболии. Из жировых эмульсий можно назвать Липофундин 10%, Интралипид, Липомул 15%, Липофундин 15%, Липифизан 15%. Выпускаются также препараты на основе масла сои: Липофундин-С 20%, Эмульсан, Венолипид, Инфузолипол. Основные компоненты парентерального питания распределяются следующим образом: белки составляют от общей дневной калорийности 10-15%, углеводы — 50%, а жиры — 35-40%. Витамины также неотъемлемый компонент парентерального питания, их вводят по-отдельности, а также существуют поливитаминные комплексы для парентерального введения — это Витафузин, Протавит, Солувит, которые содержат суточную норму основных витаминов.
По мере улучшения состояния пациента переводят на энтеральное питание смесями. Особенно это показано если были травмы живота с повреждением органов ЖКТ или если проводились операции на этих органах. Полуэлементные смеси полностью сбалансированы нутриенты, в них белки представлены пептидами и белковыми гидролизатами. Чаще всего используются Пептамен и Нутриэн Элементаль — это специализированные пищевые продукты лечебного питания, которые можно использовать как единственный источник питания. Выпускается в виде порошка, который разводится теплой кипяченой водой и принимается внутрь.
При переходе на обычное питание больной должен постепенно расширять пищевую нагрузку, начиная с Диетического стола №1 с переходом на стандартную Диету №15 с физиологическим содержанием белков, жиров и углеводов, витаминными и минеральными веществами.
Особое внимание питанию уделяется при ожоговой болезни, при которой отмечается усиленный распад мышечных и висцеральных белков. Таким больным применяется схема: парентеральное питание — переход на энтеральное питание — сипинг (потребление специализированных смесей маленькими глотками) — переход на специализированные диеты с повышенным содержанием белка
Общий патогенез и проявления шоковых состояний:
– гиповолемия (абсолютная или
относительная)
– болевое раздражение
– инфекционный процесс на стадии сепсиса
– последовательное включение
компенсаторно-приспособительных
механизмов 2-х типов:
Вазоконстрикторный тип
характеризуется активацией
симпатоадреналовой системы (САС) и
гипофизарно-надпочечниковой системы
(ГНС).
Гиповолемия абсолютная (потеря крови)
или относительная (снижение МОК и
венозного возврата к сердцу) приводит
к снижению АД и раздражению барорецепторов,
что через ЦНС активирует указанный
приспособительный механизм. Болевое
раздражение, сепсис, стимулирует его
включение. В результате активации САС
и ГНС происходит выброс катехоламинов
и кортикостероидов. Катехоламины
вызывают сокращение сосудов, имеющих
выраженную α-адренорецепцию: кожи,
почек, органов брюшной полости, что
приводит к уменьшению в них кровотока.
В коронарных, мозговых сосудах преобладают
β-адренорецепторы → не сокращаются.
Описанный механизм ведет к «централизация»
кровообращения
исохранению кровотока в жизненно
важных органах — сердце и мозгу,
поддерживается давление в крупных
артериальных сосудах. Но резкое
ограничение перфузии кожи, почек, органов
брюшной полости приводит к ишемии и
гипоксии в этих органах.
Вазодилататорный тип
включает
механизмы, развивающиеся в ответ на
гипоксию и направленные на ликвидацию
ишемии. В ишемизированных и поврежденных
тканях происходят распад тучных клеток,
активация протеолитических систем,
выход из клеток К+ и др. Образующиеся
БАВ, вызывают:
– расширение и проницаемости сосудов
– нарушение реологических свойств
крови.
Избыточное образование вазоактивных
веществ приводит к неадекватности
вазодилататорного типа механизмов →
нарушение микроциркуляции в тканях за
счет ↓ капиллярного и шунтового
кровотока, изменение реакции прекапиллярных
сфинктеров на катехоламины и
проницаемости капилляров. Меняются
реологические свойства крови, возникают
«порочные круги» шок-специфические
изменения МЦР и обменных процессов.
Результат этих нарушений → выход
жидкости из сосудов в ткани и ↓ венозного
возврата. На уровне ССС формируется
«порочный круг», ведущий к ↓ СВ и ↓АД.
Болевой компонент приводит к угнетению
рефлекторной саморегуляции ССС, усугубляя
развивающиеся нарушения. Течение шока
переходит в следующую, более тяжелую
стадию. Возникают расстройства функций
легких, почек, свертывания крови.
Диагностика геморрагического шока
Основой диагностики на наличие ГШ является определение величины потери крови и обнаружение кровотечения со степенью его интенсивности. Помощь в этом случае составляют следующие мероприятия:
- уточнение объема безвозвратно потерянной крови для сравнения ее с расчетным ОЦК и размерами инфузионной терапии;
- определение состояния кожных покровов – температуры, цвета, характера наполнения периферических и центральных сосудов;
- слежение за изменением основных показателей, таких как артериальное давление, частота сердечных сокращений и дыхания, степень насыщения крови кислородом;
- наблюдение за минутным и часовым диурезом, т.е. мочеиспусканием;
- расчет шокового индекса;
- рентгенологическая оценка органов кровообращения и дыхания;
- измерение концентрации гемоглобина и сравнение его с показателем гематокрита для исключения анемии;
- эхокардиография;
- изучение биохимического состава крови.
Определение величины кровопотери
Главным критерием диагностики ГШ является определение объема кровопотери. По теряющему сознание человеку сложно точно сказать, сколько крови ушло. Для определения этого количества используются специальные методы из двух групп:
- Непрямые. Эти способы основаны на визуальной оценке состояния больного посредством изучения пульса, цвета кожи, артериального давления, дыхания.
- Прямые. Заключаются в определенных действия, таких как взвешивание салфеток, пропитанных кровью, или самого больного.
Основным показателем непрямых методов определения объема потерянной крови является шоковый индекс. Его значение можно определить по признакам, наблюдающимся у пациента. После этого конкретную величину шокового индекса соотносят с примерным объемом потерянной крови, которому он соответствует. Этот способ можно использовать на догоспитальном этапе. В стационарных же условиях пациента срочно подвергают лабораторным исследованиям, взяв у него кровь на анализ.
Последствия и осложнения
Среди осложнений шока следует назвать:
- Нарастающую дыхательную недостаточность (респираторный дистресс-синдром).
- Коагулопатические расстройства с возможным переходом в диссеминированное внутрисосудистое свертывание.
- Травматический эндотоксикоз. Эндогенная интоксикация развивается в связи с накоплением продуктов разрушения тканей, вызывается бактериальными токсинами и вазоактивными веществами. Действие этих факторов проявляется через 48-72 ч после травмы.
- Развитие жировой эмболии при ранениях костей и обширных разрушениях мягких тканей.
- Печеночно-почечную недостаточность (развитие «шоковой почки» и «шоковой печени»).
- Сердечную недостаточность и расстройства центральной гемодинамики.
- Инфекционные и септические осложнения.
- Задержку репаративных процессов в очаге повреждения.
Последствием травм и шока является посттравматический синдром. Он развивается у лиц, переживших угрожающие их жизни события (транспортные аварии, авиакатастрофы, стихийное бедствие) и получивших травмы в результате этого. Эти события глубоко затрагивают психику человека, и он теряет ощущение безопасности, появляется тревожность, страх, возникают нарушения сна, склонность к суициду и злоупотреблению алкоголем или наркотиками. Если травма и перенесенный при этом стресс были сильными, болезненная реакция психики может сохраниться на многие годы.











