Стопа
Содержание:
- Диагностика конской стопы
- Какие виды стоп существуют
- Динамика стопы[править]
- Причины вальгусной деформации стоп у детей
- Особенности суставов
- Пяточная шпора
- Характеристика
- Профилактика конской стопы
- Сесамовидные кости стопы: причины, симптомы, лечение
- Строение стопы
- Лечение
- О чем говорит цвет кожи стоп?
- Причины появления болей
- Стадии деформации
Диагностика конской стопы
Для выявления заболевания необходимо проведения комплексного обследования, включающего в себя следующие мероприятия:
- Беседа с пациентом для сбора жалоб и анамнеза,
- Визуальный осмотр нижних конечностей и позвоночника,
- Оценка биомеханики стопы и подвижности голеностопного сустава (в положении лежа пациент сгибает исследуемую ногу в колене и пытается поднимать и опускать стопу с максимально возможной амплитудой),
- МРТ позвоночника (рентген и КТ чаще всего неэффективны),
- Дополнительные обследования при необходимости (УЗИ, анализ мочи и крови, ДНК-диагностика для исключения наследственного фактора).
Какие виды стоп существуют
Согласно теории выделяют пять основных типов, которые различаются по длине пальцев и линии, которую они образуют.
| Тип стопы | Описание |
|---|---|
| Греческая | Второй палец выдается вперед относительно всех остальных, в том числе большого. |
| Римская | Первые три пальца имеют одинаковую длину, в то время как два обычно короче. |
| Кельтская | Большой палец короткий, второй длиннее остальных, другие уменьшаются в размере по убыванию к мизинцу. |
| Германская | Крупный большой палец и остальные одинакового размера. |
| Египетская | Пальцы уменьшаются равномерно (лесенкой) от большого пальца к мизинцу. |
Предполагается, что у людей с греческой стопой предками были греки, с египетской — египтяне и так далее. Теория появилась в 19 веке, когда в моду вошла идея о принадлежности к «германской» или «египетской» популяциям, которые ассоциировались с этнической однородностью.
Динамика стопы[править]
Динамика стопы — это взаимодействие сил, действующих на стопу, и тех нагрузок и напряжений, которые возникают при воздействии этих сил. Стопа — это составная часть биомеханической системы опорно-двигательного аппарата и ее динамика не может быть рассмотрена вне связи с этой системой. Динамика стопы это производная от движений опорно-двигательной системы (кинематики). Типовые движения человека, связанные с нагрузкой стопы — ходьба человека, бег, прыжки.
Стопа преодолевает очень большие по величине и по продолжительности повторяющиеся нагрузки. Скорость, на которой стопа «приземляется» на опору, составляет при быстрой ходьбе составляет 5 метров в секунду (18 км в час), а при беге до 20 м. в сек (70 км в час), что определяет силу столкновения с опорой равную 120-250% от веса тела. В течение дня обычный человек совершает от 2 до 6 тысяч шагов (за год — 860 000 — 2 085 600 шагов). Даже современные приборы — протезы стопы не служат при такой эксплуатации более 3 лет. Долговечность стопы человека определяется во первых совершенством механической конструкции и во вторых — уникальность материала, из которого «сделана» стопа.
Стопа является первым самым нагружаемым звеном этой сложной трансмиссии. Она осуществляет контакт с опорой, она перераспределяет силу реакции опоры на вышележащие сегменты опорно-двигательного аппарата и выполняет важную рессорную функцию, она обеспечивает устойчивость ноги и сцепление с опорной поверхностью.
Способность стопы противостоять нагрузкам обусловлена не только биомеханически совершенством, но и свойством составляющих ее тканей. Коротки и прочные кости стопы имеют форму точно соответствующую направлению и величине нагрузки.
Известный закон биологии гласит «Функция определяет форму», из этого вытекают прошедшие проверку временем и практикой постулаты: «механические напряжения полностью определяют все детали структуры» и «кость разрастается преимущественно по направлению тяги и перпендикулярно плоскости давления». Структура нагрузки повседневных движений влияет и на рост детского скелета (например, быстрее растет более нагружаемая толчковая, обычно правая, нога), и на структуру скелета у взрослых. Внешняя форма костей может изменяться под влиянием различных видов спорта или профессиональных движений. Они становятся массивнее и толще за счет увеличения костной массы в наиболее нагружаемых участках. Таким образом кости стопы адаптируют свою прочность в соответствии с весом человека и с повседневной двигательной активностью.
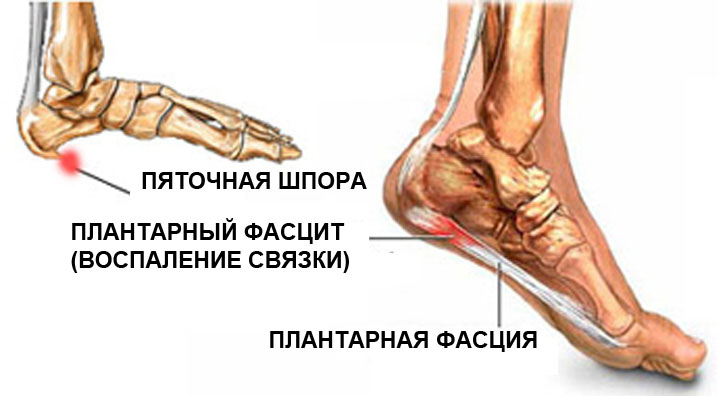
Аналогичный закон действует и в отношении соединительнотканных структур стопы (связок, сухожилий и фасций). Волокна самой мощной фасции стопы — подошвенного апоневроза ориентированы вдоль самого нагружаемого продольного свода стопы .
Если повторяющиеся нагрузки по своей величине или продолжительности превышают возможности тканей стопы, то в них развиваются патологические реакции перегрузки и патологические процессы, такие как воспаление сухожилия, усталостные переломы, патологические разрывы сухожилий… Например, отложение солей кальция в области прикрепления подошвенного апоневроза к бугру пяточной кости, которое именуется «пяточная шпора».
Низкая двигательная активность в сочетании с продолжительными статическими нагрузками (стояние, топтание в небольших помещениях) приводят к развитию плоскостопия.
Причины вальгусной деформации стоп у детей
Вальгусная деформация стопы бывает врожденной и приобретенной. В первом случае причины заболевания связаны с внутриутробным нарушением расположения/формы костей. Диагноз ставится в младенческом возрасте.
Приобретенная форма вальгусной аномалии вызвана не до конца сформированным сухожильно-связочным аппаратом, а также отклонениями в развитии опорно-двигательной системы. Обычно диагноз «Вальгусная деформация стоп» ставится восьмимесячным детям или когда маленькому пациенту исполняется 1 год. Отклонение наиболее часто формируется у ослабленных деток с мышечной гипотонией.
Среди самых распространенных причин вальгусной деформации стопы у ребенка:
- недоношенность;
- внутриутробная гипотрофия;
- частые заболевания бронхитами, ОРВИ, пневмониями;
- врожденная слабость соединительных тканей;
- рахит;
- травмы связок, костей голени, мышц;
- длительное пребывание в гипсе;
- детское ожирение;
- слишком ранняя постановка ребенка на ножки;
- ношение некачественной/неправильно подобранной обуви.
Также вальгусная аномалия возникает как следствие:
- ДЦП;
- полинейропатии;
- остеопороза;
- дисплазии;
- эндокринных и генетических нарушений;
- врожденного вывиха бедра;
- полиомиелита;
- миодистрофии.
Особенности суставов
Фаланги, составляющие сегменты пальцев стопы, имеют межфаланговые сочленения, которые связывают между собой проксимальные (ближние) с промежуточными, а промежуточные – с дистальными (дальние). Капсула межфаланговых суставов очень тонкая, имеет нижнее укрепление (подошвенные связки) и боковое (коллатеральные). В отделах плюсны стопы насчитывается еще 3 вида суставов:
- Таранно-пяточный (подтаранный) – представляет собой сочленение из таранной и пяточной костей, характеризуется формой цилиндра и слабым натяжением капсулы. Каждая кость, формирующая таранно-пяточный сустав, облачена в гиалиновый хрящ. Укрепление осуществляется 4-мя связками: латеральной, межкостной, медиальной, таранно-пяточной.
- Таранно-пяточно-ладьевидный – имеет шаровидную форму, собран из суставных поверхностей 3-х костей: таранной, пяточной и ладьевидной, находится перед подтаранным сочленением. Головку сочленения формирует таранная кость, а остальные присоединяются к ней впадинами. Фиксируют его 2 связки: подошвенная пяточно-ладьевидная и таранно-ладьевидная.
- Пяточно-кубовидный – формируется задней поверхностью кубовидной кости и кубовидной поверхностью пяточной кости. Функционирует как одноосный (хотя имеет седловидную форму), обладает тугим натяжением капсулы и изолированной суставной полостью, укреплен 2-мя видами связок: длинной подошвенной и пяточно-кубовидной подошвенной. Играет роль в увеличении амплитуды движений отмеченных выше сочленений.
- Поперечный сустав предплюсны – является сочленением пяточно-кубовидного и таранно-пяточно-ладьевидного суставов, имеющим S-образную линию и общую поперечную связку (благодаря которой и происходит их объединение).
Если же рассматривать зону плюсны, здесь кроме уже упомянутых межфаланговых сочленений присутствуют межплюсневые. Они тоже очень маленькие, необходимые для соединения оснований плюсневых костей. Каждое из них зафиксировано 3-мя видами связок: межкостными и подошвенными плюсневыми и тыльными. Кроме них в зоне предплюсны имеются такие сочленения:
- Плюсне-предплюсневые – представляют собой 3 сустава, которые служат связующим элементом между костями зон плюсны и предплюсны. Расположены они между медиальной клиновидной костью и 1-ой плюсневой (седловидное сочленение), между промежуточной с латеральной клиновидными и 2-ой с 3-ей плюсневой, между кубовидной и 4-ой с 5-ой плюсневой (плоские сочленения). Каждая из суставных капсул фиксируется к гиалиновому хрящу, а укрепляется 4-мя видами связок: предплюснево-плюсневыми тыльной и подошвенной, а межкостными клиноплюсневыми и плюсневыми.
- Плюснефаланговые – шаровидной формы, состоят из основы проксимальных фаланг пальцев стопы и 5-ти головок плюсневых костей, у каждого сочленения имеется собственная капсула, фиксирующаяся к краям хряща. Ее натяжение слабое, укрепление с тыльной стороны отсутствует, с нижней обеспечивается подошвенными связками, а с боковых сторон фиксацию дают коллатеральные. Дополнительно стабилизацию дает поперечная плюсневая связка, проходящая между головок одноименных костей.
Пяточная шпора
Нередко люди сталкиваются с такой проблемой, как появление острой боли в области пятки при опоре на нее. Такая боль является главным симптомом пяточной шпоры — болезни, при которой происходит формирование костного нароста в нижней части пяточной кости вследствие отложения солей кальция. Однако болевые ощущения обусловлены не наличием шпоры, а воспалением тканей, окружающих пяточную кость.
Костный нарост образовуется в качестве компенсаторной реакции на повреждение связок или мышц в месте их прикрепления к пяточной кости. Основной причиной появления пяточной шпоры является подошвенный фасциит (воспаление подошвенной фасции), но не исключены и другие: плоскостопие, заболевания позвоночника и суставов, травмы пятки, бег по твердой поверхности, избыточные нагрузки, лишний вес, нарушение походки и ношение неудобной обуви.
Все меры по борьбе с болезнью направляются на устранение ее причины — снятие воспаления. Также необходимы занятия лечебной гимнастикой, массажи, физиопроцедуры, соблюдение щадящего режима для ног, ношение специальных ортопедических подпяточников и стелек. Действие последних заключается в облегчении боли благодаря их мягкой текстуре в области проекции пяточной кости и способности поглощать ударную волну при ходьбе. Также они помогают правильно распределить нагрузку на стопу, что гораздо снижает риск дополнительной травматизации плантарной фасции.
С целью профилактики пяточной шпоры, нужно предотвратить развитие предшествующих болезней, не перегружать связки и мышцы стоп длительными нагрузками, подбирать удобную обувь и желательно носить ортопедические стельки или подпяточники.
Как видите, процесс лечения этой болезни занимает немало труда и времени, поэтому старайтесь не забывать об элементарных мерах ее предупрждения.
Характеристика
В
течение фазы опоры цикла ходьбы пятка находится в инвертированном положении, а
носок – в варусном, что приводит к недостаточному распределению нагрузки по
стопе. Это может привести к метатарзалгии, стрессовым переломам первой
плюсневой кости, плантарному фасцииту, боли в медиальной части продольного
свода, синдрому илиотибиального тракта и потере равновесия.
В
случае синдрома полой стопы пяточная кость производит внутреннее вращение под
таранной костью, приводя к возникновению маленького таранно-пяточного угла.
Поскольку за пяточной костью следует кубовидная кость, последняя оказывается в
плантарном положении относительно ладьевидной кости, а не рядом с ней. Такое
положение приводит к блокировке среднего отдела стопы и перегрузке латеральной
её части.
Подвижность стопы можно оценить иначе, взглянув на неё с фронтальной части и проведя мысленную прямую вдоль стопы через суставы Лисфранка и Шопара. Параллельность этой прямой поверхности является условием свободной флексии стопы. С увеличением угла между прямой и поверхностью подвижность стопы заметно снижается. В случае очень высоких продольных сводов нагрузка распределяется неравномерно вдоль головок плюсневых костей и латеральной границы стопы. Это может вызвать пронацию стопы и травму пяточной кости ввиду чрезмерного давления, а также образование остеофитов в месте соединения плюсневых костей с клиновидными костями.
Профилактика конской стопы
Чтобы избежать развития патологического состояния, необходимо придерживаться следующих рекомендаций:
- Щадящие физические нагрузки, включающие в себя занятия гимнастикой, длительные пешие прогулки,
- Здоровый образ жизни,
- Удобная, подходящая по размеру обувь,
- Не допускать переохлаждения, закаляться,
- Своевременно лечить все диагностированные заболевания.
Для профилактики и лечения конской стопы на ранней стадии, а также в послеоперационном периоде полезно выполнять лечебную гимнастику:
- Попеременно ходить на носках и пятках, внешней и внутренней поверхности ступни,
- Сидя на стуле, перекатывать босыми ногами мячи разного диаметра, скалки, передвигать мелкие предметы,
- Поочередно прыгать на обеих ногах, стараясь вставать на пол всей подошвой,
- Стоя на коленях, прогибаться в пояснице назад, стараясь удерживать равновесие,
- Заниматься на велотренажере,
- Ходить на лыжах, высоко поднимая ноги.
Конская установка стопы не представляет угрозы для жизни пациента, но нередко приводит к развитию тяжелых осложнений. Эффективность лечения во многом зависит от стадии и причины заболевания.
Сесамовидные кости стопы: причины, симптомы, лечение
- Болезни
- Проблемы с сесамовидными костями
Сесамовидные кости в области переднего отдела стопы участвуют в распределении нагрузки, оказываемой весом тела при ходьбе, и участвуют в движениях 1 пальца. Как и другие кости, эти косточки могут подвергаться переломам.
Что это такое
Большинство костей в человеческом теле соединяются друг с другом посредством суставов. Однако есть и такие кости, которые напрямую не сочленяются с другими костями. Вместо этого они располагаются в толще мышц или сухожилий.
Такие кости называются сесамовидными. Наиболее крупная из них — это надколенник (коленная чашечка).
Сесамовидные кости выполняют роль блоков. Они образуют гладкую поверхность, вдоль которой скользит сухожилие, увеличивая момент силы, развиваемой соответствующей мышцей.
Сесамовидные кости в области переднего отдела стопы также участвуют в распределении нагрузки, оказываемой весом тела при ходьбе, и участвуют в движениях 1 пальца. Как и другие кости, эти косточки могут подвергаться переломам. Кроме того, проблемы здесь могут возникать и с сухожилием, окружающим их.
Такое состояние называется сесамоидитом и считается разновидностью тендинита. Его нередко можно встретить у артистов балета, бегунов и бейсбольных игроков.
Симптомы травм и заболеваний сесамовидных костей
- Боль, локализованная под 1 первым пальцем на подошвенной поверхности стопы. При сесамоидите боль может развиваться постепенно, тогда как при переломе боль возникает сразу же после травмы.
- Отек и кровоизлияния, которых может и не быть.
- Также вы можете испытывать болевые ощущения и сложности при сгибании и выпрямлении 1 пальца.
Диагностика проблем с сесамовидными костями
В ходе клинического осмотра врач прицельно обследует сесамовидные кости на предмет болезненности в этой зоне. Также доктор может аккуратно оценить движения 1 пальца и попросить вас согнут и выпрямить его. При тыльном сгибании 1 пальца вы можете отметить усиление болевых ощущений.
Для постановки диагноза доктор назначит вам рентгенографию. У многих людей сесамовидная кость, расположенная ближе к центру стопы (медиальная сесамовидная кость) состоит из двух частей.
Края таких фрагментов сесамовидной кости обычно гладкие, тогда как края фрагментов при переломе острые, зазубренные, поэтому рентгенография обычно позволяет поставить правильный диагноз.
Для сравнения архитектуры костей доктор также может назначить вам рентгенографию противоположной стопы. При отсутствии изменений на рентгенограммах доктор может назначить сцинтиграфию.
Лечение травм и заболеваний сесамовидных костей обычно консервативное. Однако если такое лечение оказывает неэффективным, вам может быть рекомендована операция, заключающаяся в удалении сесамовидной кости.
Сесамоидит
- Прекращение занятий теми видами физической активности, которые приводят к усилению болевого синдрома
- Прием с целью обезболивания аспирина или ибупрофена
- Покой и аппликации льда на подошвенную поверхность стопы. Не следует прикладывать лед непосредственно на кожу. Лучше использовать пакет со льдом или обернуть лед в полотенце.
- Ношение обуви с мягкой подошвой и на низком каблуке. Использование обуви с жесткой подошвой также может оказаться комфортным.
- Использование мягкой амортизирующей подкладки, позволяющей разгрузить сесамовидные кости.
- Возвращение к физическим нагрузкам должно быть постепенным, при этом следует продолжать использовать амортизирующие прокладки из плотной пенистой резины. По-прежнему следует избегать тех видов активности, которые сопровождаются нагрузками на передний отдел стопы.
- Тейпирование 1 пальца для придания и удержания его в положении некоторого подошвенного сгибания.
- Для уменьшения отека и воспаления доктор может порекомендовать локальное инъекционное введение глюкокортикоида.
- Если симптоматика заболевания сохраняется, то доктор может порекомендовать иммобилизацию стопы съемной шиной как при переломе на период 4-6 недель.
Перелом сесамовидной кости
- Ношение обуви с жесткой подошвой или иммобилизация короткой шиной.
- Тейпирование 1 плюсне-фалангового сустава для ограничения движений 1 пальца.
- Для разгрузки сесамовидных костей на период сращения перелома вам может быть рекомендовано ношение специальной подушечки в форме буквы «J».
- Также вам могут быть рекомендованы обезболивающие препараты, например, аспирин или ибупрофен.
- Дискомфортные ощущения после перелома сесамовидной кости могут сохраняться до нескольких месяцев.
- Нередко в период заживления перелома применяются различные амортизирующие подушечки и другие ортопедические приспособления.
ПОЧЕМУ ВАМ НЕОБХОДИМО ЛЕЧИТЬСЯ У НАС
Строение стопы
В скелете стопы выделяют 3 отдела: предплюсну, плюсну и пальцы.
Строение предплюсны
Предплюсна состоит из 7 прочных костей, расположенных в 2 ряда. Задний ряд включает в себя относительно крупные пяточную и таранную кости, передний состоит из ладьевидной, кубовидной и 3 клиновидных костей. На каждой из этих костей имеются суставные поверхности для соединения с соседними костями. Таранная кость сверху сочленяется с костями голени, снизу – с пяточной костью, впереди – с ладьевидной. Наиболее крупная пяточная кость сзади вытянута и утолщена, образуя пяточный бугор, который служит опорой при стоянии и местом прикрепления сухожилия мощной мышцы (ахиллово сухожилие трехглавой мышцы голени). Ладьевидная кость, занимая в предплюсне центральное положение, сочленяется со всеми ее костями, за исключением пяточной. Клиновидные кости располагаются в ряд впереди ладьевидной кости. Кубовидная кость находится у наружного края стопы и сочленяется сзади с пяточной костью, а впереди – с IV и V плюсневыми костями.
Строение плюсны
Плюсна образована 5 короткими трубчатыми костями, из которых I – наиболее толстая, а II – наиболее длинная. Каждая плюсневая кость имеет основание, опирающееся на предплюсну, головку, сочленяющуюся с основной фалангой соответствующего пальца, и трубчатое тело. На основании V плюсневой кости (со стороны мизинца) имеется бугристость, легко прощупываемая через кожу.
Строение пальцев стопы
Пальцы стопы имеют по 3 фаланги, кроме I (большого) пальца, у которого фаланг две. Все фаланги, особенно средние, значительно укорочены, а на V пальце средняя фаланга часто сливается с ногтевой.
Лечение
Единой терапевтической схемы для всех причин болевого синдрома в стопах не существует: некоторые ситуации требуют немедленной госпитализации или обращения в травмопункт, а с рядом проблем можно справиться амбулаторно (на дому). Главной врачебной рекомендацией является обеспечение покоя пострадавшему участку, максимальное снижение нагрузки на него и уменьшение двигательной активности. Остальные моменты решаются согласно конкретной проблеме:
В случае остеопороза важно укрепить костную ткань, для чего в рацион питания вводятся источники фосфора и кальция (не исключен дополнительный прием минеральных комплексов), витамина Д. Дополнительно могут назначаться кальцитонин (замедляет резорбцию – разрушение костей), соматотропин (активатор костеобразования)
При травмировании (перелом, вывих, растяжение) обязательна иммобилизация сочленения эластичным бинтом – преимущественно ее выполняют на голеностоп. При переломе после по необходимости хирург возвращает кости на место, а после применяется наложение гипсовой ленты. При наличии гематом, отеков (растяжения, ушибы) местно используют нестероидные противовоспалительные препараты (Диклофенак, Найз, Кетонал), прикладывают охлаждающие компрессы. Вывихнутый сустав на место вправляет травматолог или хирург (под анестезией), после пациентам преклонного возраста назначают функциональное лечение: ЛФК, массаж. При сильном воспалении с денегеративно-дистрофическими процессами (свойственно артриту, артрозу, остеопорозу) врач назначает анальгетики местно инъекционно, нестероидные противовоспалительные препараты наружно и внутрь, миорелаксанты. При артрозе на последней стадии, когда движение становится заблокировано, единственным выходом является установка эндопротеза, поскольку денегеративные нарушения необратимы.
Отдельной разновидностью терапевтического воздействия являются физиопроцедуры: ударно-волновая терапия, электрофорез, УФО-терапия, аппликации парафином. Данные методики назначаются на ранних стадиях артроза, при лигаментозе, лигаментите, бурсите, могут применяться по отношению к травматическим поражениям, но, в любой ситуации, это только дополнение к основной схеме лечения.
О чем говорит цвет кожи стоп?
Цвет кожи ступней может сказать очень много не только о характере человека, но и о его здоровье. Так, бледные ступни говорят о том, что их обладатель устал, истощен и лишен жизненной энергии.
Красные ступни могут говорить о проблемах в личной или социальной жизни, о накоплении негативных эмоций и невысказанных чувств которые только усугубляют ситуацию, особенно, если человек не задумывается об истинных причинах своих неприятностей.
Синюшные ступни говорят о боли и страданиях, которые испытывает человек. В такой ситуации ему может казаться, что жизнь хочет сломать его и уже никогда ничего хорошего с ним не случится.
Пожелтение ступни частично или полностью говорит о том, что человек находится на краю в какой-то ситуации или отношениях. Полностью пожелтевшая ступня является признаком сильной усталости от жизни. Если желтеют костные мозоли, значит человек столкнулся с препятствиями для выражения своих чувств.
Ступня представляет из себя нижнюю часть нижней конечности. Одна ее сторона, та, что соприкасается с поверхностью пола, называется подошвой, а противоположная, верхняя — тыльной. Подвижную, гибкую и эластичную сводчатую конструкцию с выпуклостью вверх имеет стопа. Анатомия и такая форма делает ее способной распределять тяжести, уменьшать толчки при ходьбе, приспосабливаться к неровностям, достигать плавной походки и упругого стояния.
Она выполняет опорную функцию, несет весь вес человека и совместно с другими частями ноги перемещает тело в пространстве.
Причины появления болей
Если болит верхняя часть стопы, причина может быть разной. В основном виновник болезненности – определенная патология, связанная с костями, суставами, мышцами, кровеносными сосудами. В этом случае обойтись без лечения невозможно. Нередко причина кроется в получении травмы нижней конечности.
Артроз голеностопа
Часто фактором, из-за которого болит стопа сверху или снизу, является артроз. Болезнь характеризуется разрушением хрящевой ткани, уменьшением ее прочности. Встречается заболевание чаще всего в пожилом возрасте, когда хрящи становятся слабыми в силу процессов старения.
При артрозе боль в стопе сверху обладает ноющим характером, становится сильнее во время физической активности. С прогрессированием недуга болезненность усиливается. Наблюдается также хруст при ходьбе, мышечная слабость, отечность ног.
Плоскостопие
Патология представляет собой изменение формы стопы. Происходит это вследствие разных причин: повышенной нагрузки на ноги, слабости мышц, ношения неправильно подобранной обуви и так далее. При плоскостопии болит нога в стопе сверху, когда человек ходит или ощупывает ступни.
Подагра
Заболевание развивается вследствие нарушения обменных процессов в организме. В результате этого происходит отложение солей в суставах, а в мышечных тканях остается мочевая кислота, которая плохо выводится. Это влечет за собой болезненные ощущения.
Пациенты жалуются на острую жгучую боль вверху ступни, которая сопровождается покраснением кожи около области поражения и отечностью ноги.
Артрит
Данное заболевание характеризуется развитием воспалительного процесса в зоне голеностопа. Образуется патология вследствие проникновения патогенной микрофлоры, а также на фоне иных болезней суставов.
При артрите боль в ступне сверху отличается в зависимости от острой или хронической формы патологии. При обострении больной ощущает внезапную жгучую болезненность, охватывающую всю стопу. В случае хронического течения боль носит ноющий характер, беспокоит в утреннее время, а в течение дня пропадает.
Помимо болезненного симптома патология сопровождается повышенной температурой тела, опуханием ног.
Варикозное расширение вен
Варикоз характеризуется разбуханием сосудов, что приводит к образованию застоев крови, формированию тромбов, снижению прочности сосудистых стенок. Боль при расширении вен наблюдается чаще при ходьбе, сопровождается отеками ног, венозным рисунком на голени.
Облитерирующий эндартериит
Это довольно опасное заболевание, поражающее сосуды нижних конечностей. При нем происходит постепенное сужение просвета артерий, которое способно привести к их полной закупорке и развитию некроза тканей.
Боль при эндартериите возникает при нарушении кровоснабжения мышц. Начинаются сильные спазмы, приносящие пациенту немалый дискомфорт. Также больные жалуются на ощущение холода в области поражения, чувство покалывания, судороги, небольшую синюшность кожи.
Стадии деформации
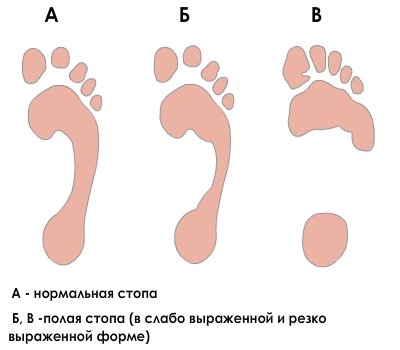
Существует две стадии деформации:
- В начале патологического процесса происходят умеренные изменения в мягких тканях и связочном аппарате стопы. Для устранения этой проблемы достаточно обеспечить давление на головку первой плюсны.
- Устойчивая фаза наступает без должного лечения и требует оперативного вмешательства, так как высота подошвенного свода не дает больному ходить.
Существует три варианта развития полой стопы:
- задний тип — пяточная кость опускается ниже пальцев ступни. Часто этому процессу сопутствует ограничение движений отводящих мышц;
- промежуточный – развивается довольно редко. Чаще всего причиной служит утолщение подошвенной фасции (болезнь Леддерхоза), долгое использование ботинок с плоской подошвой;
- передний – пяточная кость поднимается выше фаланг, и нога опирается на кончики пальцев.
Вариант нормы, при котором у человека имеется высокий свод стопы, может наследоваться от родителей и не приносить дискомфорта.