“уретриты у женщин: особенности течения, клиника, диагностика и лечение”
Содержание:
- Причины рецидивов неспецифического уретрита
- Превентивное лечение уретрита
- Исследование отделяемого из мочеиспускательного канала
- Симптомы уретрита
- Питание при уретрите
- Лечение уретрита у женщин
- Причины уретрита и факторы риска
- Диагностика неспецифического уретрита
- Уретрит у женщин
- Симптомы цистита и эпидидимита при уретрите
Причины рецидивов неспецифического уретрита
Бывают уретриты спорадические.
Они проходят после лечения без всяких последствий.
Но у некоторых больных случаются рецидивы.
Причем, зачастую они повторяются снова и снова.
Так бывает, если имеются предрасполагающие факторы.
Они продолжают воздействовать на организм человека.
Если основные причины уретрита не устранены, то воспалительные процессы вернутся после лечения через некоторое время.
Вот почему пациентов с этим заболеванием полноценно обследуют.
Выясняются по возможности все факторы, которые могут спровоцировать рецидивирующие уретриты.
Только после их устранения можно рассчитывать на устойчивый результат.
Рассмотрим основные из этих факторов.
- Сахарный диабет.
Повышает риск воспалительных поражений любых локализаций.
Вылечить заболевание невозможно.
Но добиться его компенсации – вполне реально.
Чаще встречается диабет 2 типа.
Иногда для нормализации показателей углеводного обмена бывает достаточно диеты, увеличения физических нагрузок и снижения веса.
Применяется и медикаментозное лечение.
Препараты метформина снижают уровень сахара в крови за счет улучшения чувствительности тканей к инсулину.
При диабете 1 типа применяются препараты инсулина.
Их доза подбирается под контролем уровня глюкозы в крови.
После достижения компенсированного состояния риск неспецифического уретрита снизится.
- Иммунодефициты.
Пациентов при выявлении признаков недостаточности иммунитета обследуют на ВИЧ.
Делают иммунограмму для оценки состояния иммунной системы.
Для её коррекции применяется специальное лечение.
Используются иммуномодулирующие средства.
В течение нескольких месяцев они позволяют нормализовать состояние иммунитета.
Поэтому слизистая мочеиспускательного канала становится менее восприимчивой к инфекциям.
- Простатит.
Иногда воспаление простаты развивается на фоне уретрита как его осложнение.
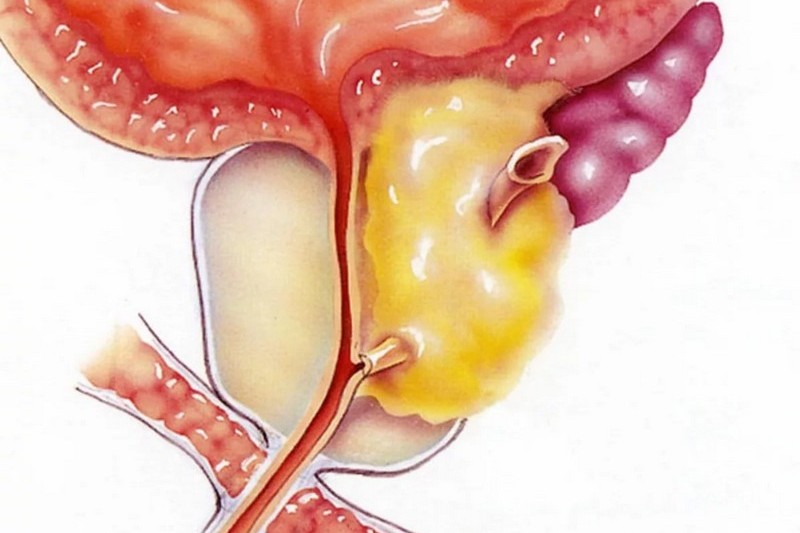 Но бывают и обратные ситуации.
Но бывают и обратные ситуации.
Хронические очаги воспаления в простате является источником поражения мочеиспускательного канала.
Поэтому необходимо лечение воспаления предстательной железы.
Оно занимает гораздо больше времени, чем терапия уретрита.
Терапия может продолжаться до 1 месяца и больше.
Используются не только антибиотики, но и различные лечебные процедуры: массаж, физиотерапия и т.д.
- Вагинит или бактериальный вагиноз.
Нарушение биоценоза влагалища относится к весомым факторам риска уретрита для женщин.
В случае выявления дисбиоза необходимо проводить лечение в 2 этапа.
Вначале следует уничтожить всю микрофлору, которой не должно быть во влагалище, или которая может присутствовать в минимальных количествах.
Применяются антибиотики.
Используются свечи с метронидазолом.
На втором этапе назначают пробиотики.
Они способствуют заселению влагалища «полезными» бактериями.
В дальнейшем лактобациллы за счет выработки перекиси водорода и молочной кислоты будут защищать половые пути от повторной колонизации анаэробной микрофлорой.
- Мочекаменная болезнь.
Необходимо установить вид камней, причины их образования.
По возможности причины устраняются.
Сами камни, если они крупного размера, подлежат дроблению, растворению или хирургическому удалению.
После нормализации метаболических процессов и устранения кристаллурии снижается риск рецидива неспецифического уретрита.
Превентивное лечение уретрита
Превентивным называют лечение, которое назначается без всяких анализов. Оно проводится, исходя из эпидемиологических показаний. Поводом для назначения превентивного лечения является незащищенный половой контакт.
Уретрит могут вызывать такие инфекции:
- хламидиоз
- трихомониаз
- гонорея
Другие заболевания, передающиеся половым путем, либо редко поражают уретру, либо не могут быть предотвращены при помощи превентивной терапии.
Суть метода состоит в следующем:
-
- Пациент имеет незащищенный половой контакт.
- Он узнает, что партнер страдает той или иной половой инфекцией.
- Чтобы не заболеть уретритом, он получает в первые дни после контакта лечение малыми дозами и короткими курсами антибиотиков.
Превентивное лечение уретрита эффективно. Потому что после полового акта бактерий или простейших в уретре ещё мало. Они быстро подавляются антибактериальными средствами.
Врачи назначают такие схемы:
- для хламидиоза – 0,25 грамм азитромицина
- для гонореи – укол цефтриаксона внутривенно в дозе 250 мг
- для трихомониаза – прием 0,5 грамма метронидазола или орнидазола
Для лечения уретрита обращайтесь в нашу клинику. Мы проведем необходимые исследования и назначим эффективную схему терапии.
Для лечения уретрита обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
Исследование отделяемого из мочеиспускательного канала
Трехстаканная проба
Цель проведенияПодготовка к исследованиюХод исследования
- в первую – примерно 1/5 всей мочи;
- во вторую – примерно 3/5 всей мочи;
- в третью – оставшуюся 1/5 мочи.
пробы по НечипоренкоОценка результатов после проведения трехстаканной пробы мочи
- повышение содержания только в первой порции мочи – уретрит, причем, имеет место поражение в основном передней части мочеиспускательного канала;
- повышение лейкоцитов только в третьей порции мочи – простатит и, возможно, задний уретрит (поражение той части мочеиспускательного канала, которая проходит через толщу предстательной железы);
- повышение лейкоцитов в первой и третьей порции мочи – сочетание уретрита и простатита;
- повышение содержания лейкоцитов во всех трех порциях мочи – скорее всего, имеет место цистит (воспаление слизистой оболочки мочевого пузыря) или пиелонефрит (воспаление чашечно-лоханочной системы почек).
Подробнее об этом методе обследования читайте в статье:Трехстаканная проба
Уретроскопия
УретроскопияПодготовка к уретроскопии
- перед проведением исследования обычно проводится недельный курс лечения антибиотиками;
- непосредственно перед манипуляцией делают инъекцию сильного антибиотика для того, чтобы предотвратить распространение воспалительного процесса;
- перед уретроскопией пациент должен помочиться;
- детям младшего возраста, особенно беспокойным, уретроскопию выполняют под общим наркозом.
Возможности уретроскопии
- осмотр слизистой оболочки мочеиспускательного канала изнутри;
- возможность осуществить биопсию (взять небольшой кусочек слизистой оболочки мочеиспускательного канала для исследования под микроскопом);
- возможность осуществить манипуляции: устранить сужение мочеиспускательного канала, удалить опухоль или рубец и пр.
Разновидности уретроскопии
- сухая – при этом врач вводит в мочеиспускательный канал пациента уретроскоп, смазанный вазелином, и может осмотреть уретру на всем протяжении;
- ирригационная – при этом в уретру постоянно подается жидкость для промывания, благодаря чему она растягивается, и имеется возможность осмотреть ее задние отделы.
Дополнительные исследования при уретрите, которые назначаются врачом по показаниям:
- Ультразвуковое исследование органов малого таза.
- Микционная цистоуретрография – рентгенологическое исследование, при котором в полость мочевого пузыря вводится рентгенконтрастное вещество.
- Уретроцистоскопия – эндоскопическое исследование, при котором осматривают не только мочеиспускате6льный канал, но и мочевой пузырь при помощи специального оборудования – уретроцистоскопа
Симптомы уретрита
Жалобы, которые предъявляет пациент
Общие признаки острого уретрита:
- зуд и другие неприятные ощущения во время мочеиспускания;
- боли в области лобка – периодические, ноющие;
- у мужчин – нарушение мочеиспускания, затруднение оттока мочи, вплоть до острой задержки;
- гнойные выделения из мочеиспускательного канала;
- примеси крови в моче – гематурия;
- наружное отверстие мочеиспускательного канала по утрам как бы склеено.
обостренияремиссии
Специфика в симптоматике специфических разновидностей уретрита
| Причина специфического уретрита | Специфика |
| Гонорея | У женщин: В острой стадии отмечаются в основном боли и рези во время мочеиспускания. В хронической стадии симптомы отсутствуют, диагностировать заболевание помогает только осмотр и лабораторные методы.У мужчин: В острой стадии симптомы мало отличаются от неспецифического уретрита. В хронической стадии отмечаются зуд и жжение во время мочеиспускания, гнойные выделения из уретры, которые усиливаются по утрам, после приема алкоголя, после половых актов. |
| Трихомониаз | Инкубационный период заболевания составляет около 10 суток. Иногда он сокращается до 5 дней, а иногда растягивается до 1 – 2 месяцев.У женщин: В основном отмечается зуд и жжение в области мочеиспускательного канала и наружных половых органов. В 26% — 30% случаев отмечается бессимптомное носительство.У мужчин:
При отсутствии лечения спустя 3 – 4 недели все симптомы стихают. Заболевание переходит в хроническую стадию, которая напоминает таковую при хроническом гонорейном уретрите. |
| Кандидоз | Кандидозный уретрит – грибковая инфекция, одним из условий возникновения которой является снижение защитных сил организма. Инкубационный период заболевания – 10 – 20 дней. Симптомы у мужчин и женщин примерно похожи. В начале заболевания появляется боль, жжение, другие неприятные ощущения, преимущественно во время мочеиспускания. Отмечаются небольшие выделения белесовато-розового цвета. Они могут быть очень вязкими, густыми. У мужчин воспаление часто переходит на головку полового члена и крайнюю плоть – развиваются поститы и баланопоститы. Симптомы при кандидозном уретрите с самого начала выражены не так сильно, как при других видах острого уретрита. Поэтому часто говорят, что патология изначально развивается в подострой форме. |
| Микоплазмоз | Заболевание редко начинается остро. Острое течение отмечается не более чем у 5% пациентов. Чаще всего оно начинается как подострое или хроническое, симптомы выражены слабо или вовсе отсутствую.У женщин: отмечается легкий зуд и дискомфорт во время мочеиспускания, небольшие выделения из уретры, которые быстро проходят. Большинство пациенток вообще не обращаются за медицинской помощью.У мужчин: в острой форме заболевание протекает так же, как гонорея. Затем, когда микоплазмоз переходит в хроническую форму, его симптомы существенно уменьшаются или исчезают. Отмечается лишь легкий зуд и жжение во время мочеиспускания, небольшие слизистые выделения при выдавливании по утрам. |
| Хламидиоз | Инкубационный период хламидийного уретрита предположительно составляет от 1 до 2 – 3 недель. Симптомы практически не отличаются от симптомов уретритов другого происхождения. Но они выражены слабее. В частности, пациента намного меньше беспокоит боль, зуд и другие неприятные ощущения. Причиной обращения к врачу чаще всего служит появление выделений из мочеиспускательного канала. Они могут быть прозрачными или гнойными. Спустя 2 – 3 недели заболевание может пройти само, без лечения. Но высока вероятность того, что оно рецидивирует в дальнейшем. |
Что выявляет врач во время осмотра пациента с уретритом?
Клинические проявления уретрита:
- покраснение в области наружного отверстия мочеиспускательного канала;
- у женщин отмечается покраснение больших и малых половых губ, вульвы;
- у мужчин, если уретрит сопровождается баланитом и баланопоститом, отмечается покраснение головки и крайней плоти полового члена;
- при ощупывании полового члена он становится горячим и болезненным;
- врач может непосредственно увидеть выделения из уретры или корочки, которые образовались при их высыхании;
- ощупывание области наружного отверстия мочеиспускательного канала чаще всего является болезненным.
Питание при уретрите
Правильное питание при уретрите является отличным дополнением к проводимой терапии. Благодаря этому человек быстрее возвращается к нормальной жизни, боли стихают, мочеиспускание нормализуется. Как питаться правильно?
Урологи советуют пациентам при уретрите придерживаться следующих рекомендаций:
- Увеличить количество выпиваемой жидкости до 3 литров в сутки. Это должна быть фильтрованная вода без газов и сахара. Она помогает выводить микроорганизмы и токсины из мочевых путей, т.к. возрастает частота мочеиспусканий. Чтобы в первые дни снизить болезненность, можно перед походом в туалет за несколько минут нанести специальный обезболивающий гель на слизистую в области уретры.
- Исключить алкоголь, острые специи, пряности и маринад. Эти продукты увеличивают раздражение мочевых путей, еще более усугубляя выраженность болевого синдрома.
- Пить клюквенный морс, который содержит натуральные вещества, оказывающие антибактериальное действие. Они нарушают процесс прикрепления бактерий к эпителиальным клеткам мочевых путей.
Лечение уретрита у женщин
Основными лекарственными средствами, которые применяются у женщин при уретрите бактериальной природы, являются антибиотики.
Сегодня существуют универсальные схемы, конкретно отвечающие на вопрос, как лечить уретрит, независимо у мужчин или у женщин.
Такой подход подразумевает прием сразу нескольких препаратов антибактериального действия, что дает возможность обходиться, как правило, без длительных лабораторных исследований.
Однако имеются ситуации, например, когда лечение хронического уретрита у женщин представляет собой сложную задачу.
В подобных случаях требуется предварительное тщательное исследование причины заболевания, особенностей симптоматики, развившихся осложнений.
У женщин препараты, назначаемые, когда предъявляются жалобы на симптомы уретрита, представлены различными формами.
Основная терапия предполагает пероральный прием антибиотиков (таблеток, суспензий и пр.).
Реже используются внутримышечные инъекции.
Дополнительно при уретрите у женщин могут назначаться ректальные или вагинальные свечи.
Выбор антибактериальных препаратов основывается на тяжести и форме болезни.
Основные группы антибиотиков:
- полусинтетические пенициллины;
- цефалоспорины II – III поколения;
- тетрациклины;
- макролиды;
- фторхинолоны.
При бактериальном уретрите, вызванный стафилококками, стрептококками, энтерококками, кишечной палочкой и пр., рекомендуются следующие схемы лечения:
- 100 мг доксициклина дважды в день на протяжении недели;
- однократный прием 1 г азитромицина;
- препараты макролидного ряда, такие как кларитромицин, эритромицин, рокситромицин;
- препараты фторхинолоновой группы – ципрофлоксацин, левофлоксацин, офлоксацин.
При гонорейном уретрите терапия подразумевает однократный прием внутрь 400 мг цефексима или введение 250 мг цефтриаксона.
При устойчивости возбудителя к цефалоспориновым антибиотикам назначаются фторхинолоны.
Терапия трихомонадного уретрита включает однократный прием 2 г метронидазола или тинидазола.
Уретриты, обусловленные хламидийной или микоплазменной инфекциями, хорошо поддаются терапии доксициклином либо азитромицином.
Возможно назначение также других представителей макролидного ряда.
Антибиотики неэффективны при вирусных и грибковых инфекциях.
В случае с уретритом, вызванным вирусом герпеса, доказана результативность таких противовирусных препаратов, как ацикловир (200 мг), фармицкловир (в дозе 0,5 г), валацикловир.
Частое, от 6 эпизодов за год, рецидивирование заболевания предполагает проведение так называемой супрессивной терапии – ежедневного приема определенной дозы лекарств.
Грибковые уретриты поддаются действию противогрибковых средств на основе кетоконазола, флуконазола и пр.
Для уменьшения болезненных проявлений и ощущения жжения могут назначаться средства, выделяющиеся с мочой и оказывающие анальгетический эффект в месте поражения.
Например, феназопиридин.
В качестве дополнительных процедур врач может порекомендовать при хроническом уретрите инстилляции (вливания) в мочеиспускательный канал антисептиков.
К примеру, растворов нитрата серебра, протаргола, диоксидина.
Важно понимать, что подобные манипуляции сами могут спровоцировать воспаление вследствие ожога слизистой. Уретрит, обусловленный раздражением мочеиспускательного канала химическими средствами, например, при попадании мыла, геля, шампуня и пр., не требует лечения
Уретрит, обусловленный раздражением мочеиспускательного канала химическими средствами, например, при попадании мыла, геля, шампуня и пр., не требует лечения.
Проходит самостоятельно в течение нескольких часов – дней.
При синдроме Рейтера показан прием нестероидных препаратов, цитостатиков, сульфасалазина, тетрациклина и пр.
В период терапии важно соблюдать питьевой режим (пить много жидкости), диету с исключением острой пищи, алкоголя. Есть исследовательские данные, доказывающие лечебный эффект клюквенного сока и его экстракта в капсулах при инфекциях мочевыводящих путей
Есть исследовательские данные, доказывающие лечебный эффект клюквенного сока и его экстракта в капсулах при инфекциях мочевыводящих путей.
Желательно придерживаться и полового покоя для исключения реинфекции.
Профилактика уретрита у женщин заключается в соблюдении правил гигиены и безопасных половых контактов.
При подозрении на уретрит обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
Причины уретрита и факторы риска
По мнению урологов, чаще всего развитие уретрита у женщин возникает вследствие нарушения микрофлоры влагалища, то есть, при наличии бактериального вагинита. Данное состояние характеризуется присутствием во влагалище большого количества нехарактерной (условно-патогенной) микрофлоры, которая при определенных условиях способна активизироваться и вызвать воспаление.
Спровоцировать развитие уретрита могут следующие факторы:
- Переохлаждение (регулярное, или однократное, но интенсивное).
- Несоблюдение гигиенических мероприятий (включая интимную часть таковых).
- Наличие сахарного диабета.
- Злоупотребление алкоголем.
- Перенесенные травмы гениталий.
- Тяжёлый физический труд.
- Перенесенная катетеризация мочевого пузыря или гинекологический осмотр, если в обоих случаях врач не соблюдал правила асептики.
- Частая смена половых партнёров, несоблюдение правил контрацепции при новых контактах.
- Наличие мочекаменной болезни, при которой части конкрементов (камней) или песок эвакуируются посредством уретры, вызывая её раздражение.
- Несвоевременная смена прокладок способствует присоединению и размножению патогенной микрофлоры в кровянистых и иных выделениях. Это служит благоприятным условием для воспаления мочеиспускательного канала.
- Нерегулярная или наоборот, чрезмерно активная половая жизнь.
- Ношение облегающего, натирающего нижнего белья.
- Употребление избыточного количества солёной, кислой, острой пищи. Такой рацион способствует раздражению слизистых оболочек.
Поскольку существует аллергический тип уретрита, следует ответственно подходить к вопросу выбора средств личной гигиены. У женщины встречается развитие поражения мочеиспускательного канала из-за непереносимости барьерных контрацептивов. Развитию воспалительного процесса способствует наличие хронического заболевания – пищеварительного тракта, эндокринной или половой системы.
|
Тип уретрита |
Причина его развития |
Особенности формы |
| Гонорейный | Гонококки, попавшие в урогенитальный тракт при половом акте с инфицированным партнёром | При стойком иммунитете первые проявления заболевания начинаются только спустя месяц после инфицирования. |
| Трихомонадный | Попадание трихомонады в урогенитальный тракт. Благоприятное условие – половой акт. | Клиническая картина совпадает с симптоматикой других форм уретрита. Отличие – появление жёлтых водянистых выделений из влагалища. Секреция характеризуется неприятным запахом. |
| Хламидийный | Проникновение хламидий в урогенитальный тракт. Инфицирование происходит во время интимной близости. | В 95% случаев поражение переносится и на ткани шейки матки. Клинические проявления слабо выражены, размыты. Беспокоят рези во время мочеиспускания, эпизоды недержания мочи, учащение позывов ночью. Симптоматика дополняется окрашиванием мочи кровью. |
| Кандидомикотический | Грибковая микрофлора | Появление трещин на слизистой оболочки гениталий. Каждое движение и пребывание в положении сидя вызывает болезненность. Патология характеризуется дискомфортом во время полового акта. |
Предрасполагающим фактором для развития всех форм заболевания служит снижение иммунитета. На фоне низкой сопротивляемости организма происходит инфицирование урогенитального тракта болезнетворной микрофлорой. Учитывая эту особенность, последующее лечение предполагает обязательное укрепление иммунных свойств организма соответствующими препаратами и витаминами.
Когда и почему организм не может противостоять атакам возбудителей заболевания:
- при наличии опухолевого процесса, после химиотерапии или облучения новообразования
- в раннем послеродовом, послеоперационном периоде
- после недавнего переливания крови
- во время беременности, лактации
- в пожилом возрасте
- при гормональных колебаниях (период полового созревания, менопаузы)
Также иммунитет снижает низкокачественное питание, тяжёлый физический труд, регулярное переохлаждение, недосыпание, хроническая патология. К последнему фактору относится даже наличие кариозных зубов, что служит очагом инфекции и снижает сопротивляемость организма.
Диагностика неспецифического уретрита
Для того чтобы пациент получил диагноз «уретрит», достаточно обнаружить у него два симптома:
- выделения;
- боль или другой дискомфорт в уретре, который усиливается при мочеиспускании.
Все последующие исследования направлены на уточнение характера и происхождения заболевания.
Выясняется распространенность воспалительного процесса, степень вовлеченности других органов.
Устанавливается этиология заболевания.
Выясняется, имеет оно инфекционное или другое происхождение.
При инфекционном уретрите необходимо по возможности установить возбудителя.
Требуется обязательное исключение инфекций, передающихся половым путем.
В первую очередь исключают гонорею как наиболее частое ЗППП, провоцирующее симптомы острого уретрита.
У всех пациентов берется мазок из уретры.
Его исследуют путем микроскопии.
Окрашивание проводят по Граму.
В мазке должны отсутствовать диплококки, расположенные внутриклеточно.
В этом случае уретрит считается негонококковым.
Одновременно обнаруживается большое количество лейкоцитов.
Появление этих клеток подтверждает сам факт воспалительного процесса.
Могут выявляться неспецифические бактерии – кокковая или палочковая флора.
Для врача важно выяснить причину воспалительного процесса. Поэтому оцениваются все возможные факторы риска, включая:
Поэтому оцениваются все возможные факторы риска, включая:
- гормональный профиль (у женщин может быть обнаружен дефицит эстрогенов);
- состояние углеводного обмена (риск уретрита выше на фоне плохо компенсированного сахарного диабета);
- прием различных препаратов;
- недавно перенесенные операции или диагностические манипуляции, длительная катетеризация мочевого пузыря;
- состояние иммунитета;
- наличие заболеваний соединительной ткани;
- признаки почечной недостаточности;
- мочекаменная болезнь;
- нейрогенный мочевой пузырь.
Обнаружив у пациента уретрит, нельзя просто дать ему антибиотики и отпустить домой.
Особенно если патология сопровождается у женщин циститом или вагинитом, а у мужчин – простатитом.
Всем пациентам назначается общий анализ мочи.
В нем оценивается наличие лейкоцитов, бактерий, крови (эритроцитов), солей и кристаллов.
Проводится ультразвуковое исследование почек и мочевика.
Оно позволяет оценить:
- наличие воспаления в мочевом пузыре (в этом случае утолщается его стенка);
- присутствие конкрементов в чашечно-лоханочной системе почек, мочеточниках;
- наличие солей;
- признаки опухолевых процессов;
- признаки восходящей инфекции (уретрит и цистит может осложняться пиелонефритом).
Сдается анализ крови на глюкозу для исключения диабета.
Проводится биохимический анализ крови.
Он дает возможность оценить функцию почек, выявить признаки различной соматической патологии.
При подозрении на иммунодефицитные состояния назначается иммунограмма.
Если подозреваются половые инфекции, проводится обследование на все часто встречающиеся ЗППП.
Для этого используется ПЦР.
Мазок берут из уретры.
Методика позволяет выявить ДНК любых патогенных микроорганизмов, присутствующих в уретре.
Анализы при неспецифическом уретрите выполняются также для подбора эффективной противомикробной терапии.
Для этого используют культуральный метод.
Делают посев из уретры на неспецифический уретрит.
Взятый материал наносят на питательную среду.
На ней вырастают колонии бактерий.
По их внешнему виду, антигенным, ферментативным свойствам микроорганизмов проводится их идентификация.
Затем может быть проведена оценка чувствительности бактерий к антибиотикам.
Её делают, если выявляются микроорганизмы, которых в норме не должно быть в уретре в большом количестве.
По результатам антибиотикограммы подбирают лечение.
Назначаются те антибиотики, к которым имеет чувствительность выделенный патоген.
Уретрит у женщин
У женщин он опасен тем, что часто переходит в цистит, вагинит, распространяется на внутренние половые органы. Он может вызывать различные осложнения. Особенно если речь идет о специфической инфекции.
У женщин осложнения уретрита могут стать причиной бесплодия и проблем при беременности (невынашивание, инфицирование плода). Симптомы патологии могут быть разными. Они зависят от причины заболевания. Универсальными признаками уретрита являются:
- боль в области мочеиспускательного канала;
- выделения из него;
- болезненность полового контакта;
- учащение мочеиспускания.
При некоторых разновидностях уретрита может повышаться температура тела, увеличиваются лимфатические узлы в паху. Перед тем как лечить женский уретрит, нужно пойти к врачу, чтобы узнать, какие сдать анализы. После диагностики доктор назначит медикаментозную терапию. Если вы не знаете, какой врач лечит воспалительные процессы в мочеиспускательном канале у девушек, мы напомним. Это венеролог или гинеколог.
Реже женщины обращаются к урологу – если заболевание сочетается с циститом или вызвано мочекаменной болезнью. Лечение при разных видах патологии мы обсудили. У мужчин и женщин оно в целом одинаковое. Но есть некоторые особенности терапии заболевания у беременных. Ведь многие препараты в этот период противопоказаны. В первом триместре, если это возможно, избегают назначения любых лекарств. Потому что они могут оказать негативное влияние на развитие плода. В первом триместре ещё не сформирована плацента, защищающая ребенка от воздействия токсических веществ. Кроме того, именно в этот период закладываются все органы и ткани.
Нарушения эмбриогенеза могут быть критичными – они приведут к выкидышу или формированию уродств. Поэтому лечение назначается обычно при хронических формах во 2 или 3 триместре. Это позволяет уничтожить инфекцию и предотвратить её передачу ребенку во время родов. Но даже в этот период многие препараты противопоказаны. В первую очередь это тетрациклины (доксициклин) и фторхинолоны (офлоксацин, левофлоксацин и т.д.). Допускается во время беременности применение:
- азитромицина;
- амоксициллина;
- джозамицина;
- цефтриаксона;
- метронидазола;
- ацикловира.
В период гестации лечение обязательно должно контролироваться врачом акушером-гинекологом.
Симптомы цистита и эпидидимита при уретрите
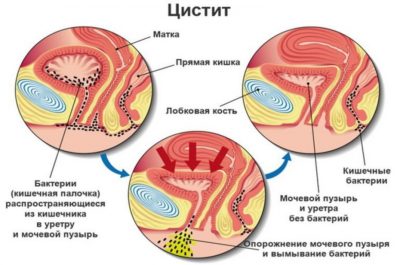
Цистит, также встречается как воспаление мочевого пузыря, уретроцистит – рецидивирующие инфекции мочевыводящих путей.
Нередко уретрит можно спутать с циститом, однако это разные виды заболеваний хоть и относятся к патологиям мочевыводящий путей.
Симптомы цистита чаще всего наблюдаются у женщин, для мужчин при уретрите характерно развитие клиники эпидидимита и орхита.
Типичными жалобами на инфекцию мочевыводящих путей является повышенное и частое мочеиспускание, которое сопровождается болевым синдромом.
 При мочеиспускании мочевой пузырь сокращается, что и провоцирует болезненные ощущения.
При мочеиспускании мочевой пузырь сокращается, что и провоцирует болезненные ощущения.
Если при посещении туалета выделяется только небольшое количество мочи на фоне сильного желания к деуринации, следует рассматривать поллакиурию.
Однако в случае цистита возможны и другие симптомы, такие как гематурия (кровь в моче), изменение цвета урины, присутствие неприятного запаха.
При цистите нередко желание к мочеиспусканию усиливается в ночное время, что врачи называют никтурией.
В некоторых случаях воспаление мочевого пузыря распространяется на другие органы, такие как почки или предстательная железа.
Это сопровождается жалобами на боль в спине, внизу живота, недомогание.
У женщин при наличии цистита и других заболеваний мочеполовой системы (кандидоз, уреаплазмоз и др.) часто наблюдаются интенсивные влагалищные выделения.
У мужчин при длительном отсутствии терапии поражения уретры развивается эпидидимит.
Это воспаление придатка яичка, которое обычно связано с инфекциями мочеполовой системы.
Симптомы эпидидимита как осложнения уретрита включают внезапное повышение температуры с ознобом, покраснение, отек придатка яичка.
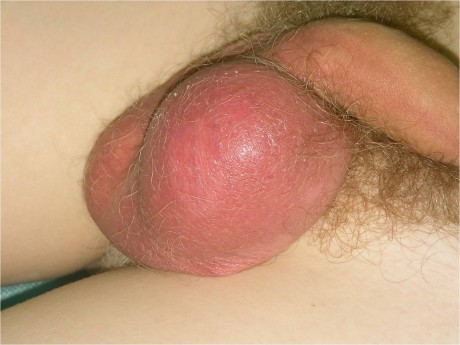 Также сильную болезненность при пальпации мошонки, боль (как локальную, так и в паху или нижней части живота).
Также сильную болезненность при пальпации мошонки, боль (как локальную, так и в паху или нижней части живота).
При мочеиспускании воспаление вызывает дискомфорт в мочевых путях.
Пациент может испытывать болезненность при половом акте и эякуляции.