Клинический случай хирургического лечения аномалии арнольда
Содержание:
- Лечение у взрослых
- Причины аномалии Арнольда-Киари
- Симптомы и проявления мальформации Арнольда-Киари типа
- Лечебный процесс
- Лечение Синдрома Арнольда Киари I
- Симптомы аномалии Арнольда-Киари
- Симптомы и клиническая картина
- Что такое синдром Арнольда-Киари?
- Диагностика
- Диагностика
- Этиология синдрома Арнольда Киари
- Особенности развития патологии
- Симптоматика, признаки патологии
- Профилактика патологии
Лечение у взрослых
Главным методом лечения является операция. Консервативная терапия может рассматриваться только в качестве дополнительного метода. Но в большинстве случаев заболевание сопровождается значительными неврологическими нарушениями, вплоть до развития парезов и других опасных для жизни осложнений. В таком случае нельзя откладывать хирургическое лечение.
Чаще всего специалисты используют краниовертебральную декомпрессию. Операция предполагает удаление фрагмента кости с расширением затылочного отверстия. Также специалисты ликвидируют признаки сдавления неврологических структур, проводят удаление миндалин мозжечка и частей двух первых шейных позвонков. Для восстановления нормального тока цереброспинальной жидкости используют искусственные материалы и трансплантанты, которые подшивают в область твердой мозговой оболочки в качестве заплаток.
Проведение шунтирующих операций
В нейрохирургии активно используют шунтирующие системы для устранения гидроцефалии. Целью такого хирургического вмешательства является восстановление оттока цереброспинальной жидкости. Шунты имеют односторонние клапаны. В будущем возможно проводить замену этих систем или их ревизию в ходе повторных нейрохирургических вмешательств.
Оттока цереброспинальной жидкости достигают путем дренирования желудочков мозга. Систему шунтирования могут соединять с правым предсердием или брюшной полостью. Возможно применение современных эндоскопических методов оперативного лечения. Они отличаются малоинвазивностью, коротким реабилитационным периодом.
При высокой квалификации нейрохирурга операции проходят без каких-либо осложнений. Риск инфицирования повышается при несоблюдении основных правил инфекционной безопасности, разъединении шунта, резком снижении внутричерепного давления. При использовании специальных шунтирующих систем можно избежать подобных неблагоприятных последствий.
Причины аномалии Арнольда-Киари
Окончательно не доказано точное происхождение заболевания. Разные ученые выдвигают на рассмотрение разные теории, каждая из которых вполне логична и подтверждается научно.
Раньше данной аномалией развития считали только пороком, который присутствует в организме с самого рождения.
Основной причиной, которая провоцирует синдром Киари, является неравномерная скорость роста нервных тканей головного мозга и костной основы черепной коробки, то есть когда мозг растет в разы быстрее, чем увеличивается костная часть черепа, содержащая его внутри себя.
Несоответствие объемов мозга и костной коробки является основным фактором, провоцирующих развитие ААК.
В таком случае, любые воздействия на череп опасны, так как любая травматическая ситуация черепа и мозга способна быстро ухудшить течение патологического состояния. Для синдрома Арнольда-Киари характерны признаки порока в сопутствии других отклонений в развитии внутри утробы матери.
Медиками сформировано две версии механизма развития патологического состояния:
- Первый механизм заключается в уменьшении размерности ЗЧЯ (задняя черепная ямка), тогда как нормальная размерность отделов мозга сохраняется;
- Второй механизм заключается в росте объемности непосредственно мозга, тогда как правильные размеры ЗЧЯ и отверстия затылка сохраняются. В таком случае мозг сдавливает свои структурные отделы, что влечет к смещению полостей.
Основными факторами, провоцирующими прогрессирование аномалии Арнольда-Киари, являются нижеперечисленные:
- Чрезмерное употребление лекарственных препаратов во время вынашивания плода;
- Выпивание алкоголя в период вынашивания ребенка;
- Болезни вирусного происхождения у будущих мам, самыми опасными из которых являются краснуха, герпес и т.д.;
- Травматические ситуации в процессе родов;
- Отдельные разновидности травм головы, а также противоудар, происходящий при смещении мозга в одну сторону, и резком возращении на место, провоцируя отклонения в нормальном перемещении церебральной жидкости;
- Нарушение нормального развития мозга, связанные со скоплением в его полостях жидкости сверх положенной нормы. При прогрессировании количества жидкости, давление увеличивается выше уровня, и происходит смещение структурных компонентов мозга в заднюю часть. В отдельных случаях она является одним из признаков аномалии Арнольда-Киари, появляющаяся при смещении мозжечка вниз, и происходит развитие блокирования путей циркуляции церебральной жидкости. Это приводит к увеличению давления ликвора.
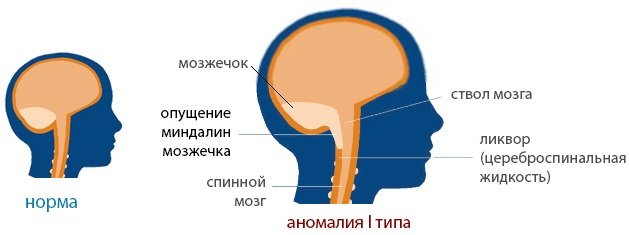 Аномалия I типа
Аномалия I типа
Симптомы и проявления мальформации Арнольда-Киари типа
Основными проявлениями мальформации являются:
- Syrinx. Это образование представляет собой наполненную жидкостью полость в спинном мозге (сирингомиелия) или кист. По мере роста — это образование оказывает все большее и большее давление на спинной мозг. В ряде случаев это может привести к нарушению нервно-мышечных функций, слабость конечностей. Затруднения с передвижением или дыханием. Для уточнения этого диагноза пациентам назначают магнитно-резонансную томографию.
- Сколиоз. У детей до 16 лет, у которых формирование позвоночника еще не окончилось, в результате появления полостей, может произойти боковое искривление позвоночника (сколиоз).
- Головные боли. Дети до подросткового возраста включительно с не диагностированной мальформацией Арнольда-Киари первого типа могут испытывать головные боли, локализованные в задней части головы и шеи, усугубляемые нагрузками.
- Апноэ во сне. При этом симптоме во время сна больного наблюдается кратковременное прекращение дыхания. Наличие этого симптома может быть установлено во время исследование сна пациента.
К другим симптомам заболевания относятся: хрипота, трудности с дыханием, быстрые движения глазами из стороны в сторону, мышечная слабость, трудности с сохранением равновесия, патологии рефлексов, а также неврологические проблемы, включая паралич.
Лечебный процесс
Лекарственная терапия и физиотерапия
Если больные испытывают сильную головную боль, боль в шее, мышцах и суставах, им назначают следующие группы препаратов:
- Обезболивающие средства – «Кеторол», «Пенталгин», «Анальгин».
- НПВС для уменьшения боли – «Мелоксикам», «Ибупрофен», «Вольтарен».
- Миорелаксанты для снятия напряжения с мышц шеи – «Мидокалм», «Сирдалуд».
Патогенетическое лечение синдрома включает:
- Препараты, улучшающие мозговое кровообращение – «Пирацетам», «Винпоцетин», «Циннаризин».
- Диуретики для уменьшения образования ликвора и с целью дегидратации – «Фуросемид», «Маннитол».
- Витамины группы В, поддерживающие работу нервной системы на оптимальном уровне и оказывающие антиоксидантное действие – «Тиамин», «Пиридоксин». Наиболее распространенные витаминные средства «Мильгамма», «Нейромультивит», «Комбилипен».
Если состояние больного признают крайне тяжелым, то его госпитализируют сразу в реанимационное отделение. Там пациента подключают к аппарату ИВЛ, устраняют имеющийся отек мозга, предупреждают инфекционные патологии и корректируют неврологические нарушения.
Физиотерапевтическое воздействие дополняет медикаментозное лечение, позволяет быстрее добиться положительных результатов, ускоряет процессы восстановления функций организма и выздоровления больных. Неврологи назначают:
- Криотерапию, оказывающую обезболивающий эффект, стимулирующую работоспособность желез внутренней секреции и укрепляющую иммунитет.
- Лечение лазером, улучшающее трофику и микроциркуляцию в очаге поражения.
- Магнитотерапию, оказывающую общее оздоравливающее действие и запускающую внутренние резервы организма.
В настоящее время особой популярностью пользуется кинезиологическая терапия, которая направлена на развитие умственных способностей и достижение физического здоровья через двигательные упражнения. Ее также включают в схему лечения данного синдрома.
Лечение не проводится вообще, если патология была обнаружена случайно, во время прохождения томографического обследования совсем по другому поводу, и у больного отсутствуют какие-либо характерные симптомы. За состоянием таких пациентов специалисты ведут динамическое наблюдение.
Оперативное вмешательство
Стойкие неврологические нарушения с парестезиями, дистонией мышц, параличами и парезами требуют проведения хирургической коррекции. Оперативное вмешательство показано также в тех случаях, когда медикаментозная терапия на дает положительного результата. Операции преследуют одну цель — устранение сдавления и ущемления мозга, а также восстановление нормальной циркуляции ликвора.
В настоящее время нейрохирурги спасают жизнь больным путем выполнения декомпрессивных и шунтирующих операций. В первом случае выпиливают часть затылочной кости с целью расширения большого отверстия, а во втором создают обходной путь для оттока ликвора по имплантационным трубкам с целью снижения его объема и нормализации внутричерепного давления.
После хирургического вмешательства всем пациентам показаны реабилитационные мероприятия. Если лечение было успешным, у больных восстанавливаются утраченные функции — дыхательные, двигательные, сердечно-сосудистые, нервные. В течение трех лет возможно рецидивирование патологии. В таких случаях больных признают инвалидами.
Видео: об операции при синдроме Арнольда-Киари
Народная медицина
Народные средства, применяемые при данной патологии, устраняют боль и расслабляют напряженные мышцы. Они эффективно дополняют традиционную терапию синдрома.
Наиболее популярные средства:
- Настой алтея для постановки компрессов,
- Прогревания пораженного места горячим куриным яйцом,
- Медовые компрессы,
- отвар папоротника или малины для приема внутрь.
Лечение Синдрома Арнольда Киари I
Обычно при Синдроме Арнольда Киари I с/без сирингомиелии применяется нейрохирургическое лечение.
В настоящее время декомпрессия или краниотомия затылочного отверстия является стандартным лечением для этого диагноза в большинстве медицинских центров в мире. Обычно ее назначают в случаях, когда симптомы провоцируют больше ущерба и смертности, чем естественное развитие патологии.
Однако с 1993 года, после публикации докторской диссертации доктора Ройо Сальвадор, который связал натяжение всей нервной системы с концевой нитью, натяжение которой провоцирует, среди прочих заболеваний, опущение миндалин мозжечка, было разработано новое лечение, этиологическое, то есть, устраняющее причину заболевания при помощи хирургического рассечения концевой нити, которое убирает патологический механизм натяжения.
Наша техника рассечения концевой нити является минимально инвазивной, и ее назначают во всех случаях заболевания концевой нити, как симптоматического, так и протекающего без симптомов, и как можно раньше, поскольку риски минимальны и намного ниже, чем от самой патологии, к тому же, данное лечение останавливает дальнейшее развитие заболевания.
1. Устраняет причину Синдрома Арнольда Киари I и связанных с ним патологий.
2. Устраняет давление в затылочном отверстии и вместе с ним риск внезапной смерти.
3. 0% смертности, без последствий у более чем 1500 прооперированных по методу Filum System пациентов.
4. С минимально инвазивной техникой, хирургическое время: 45 минут. Короткие сроки пребывания в клинике. Местная анестезия. Короткий период постоперационного восстановления без ограничений.
5. Улучшает симптомы, останавливает опущение миндалин мозжечка.
6. Устраняет риск появления гидроцефалии из-за опущения миндалин.
7. Улучшает кровоснабжение всей нервной системы и, вместе с этим, когнитивные возможности, которые могут страдать из-за натяжения спинного мозга.
Недостатки
1. Небольшой шов в зоне копчика, возможны осложнения в виде инфекции шва и гематомы в зоне операции.
2. Улучшение спастичности иногда ошибочно принимают за снижение силы в конечностях.
3.Во время процесса восстановления и улучшения чувствительности могут появиться неприятные ощущения, которые обычно принимают за нежелательные последствия.
4. При улучшении кровоснабжения головного мозга может увеличиться мозговая активность и могут наблюдаться перепады в настроении в течение начального пост-оперативного периода.
1. Избежание риска внезапной смерти.
2. Состояние некоторых пациентов улучшается.
Недостатки
1. Не устраняет причину заболевания.
2. Смертность от 0,7 до 12%, бóльший процент, чем внезапная смерть при спонтанном развитии заболевания.
3. Агрессивная операция, калечит и возможны последствия.
4. Малый процент улучшения и на короткий срок.
5. Неврологический дефицит: зависит от местонахождения увечья: Эмипарезия (паралич половины тела от 0,5 до 2,1%. Изменения в зрительном пространстве от 0,2 до 1,4%. Изменения в речи от 0,4 до 1%. Недостаток в чувствительности от 0,3 до 1%. Отстутствие равновесия, трудности с ходьбой от 10 до 30%.
6. Послеоперационное внутримозговое кровоизлияние в оперируемой области, эпидуральная гематома, интрааксиальное кровоизлияние, которые могут вызвать неврологический дефицит или ухудшение ранее существовашего дефицита (от 0,1 до 5%).
7. Отек мозга, в зависимости от процесса и ситуации, риск достигает 5%.
8. Поверхностная, глубокая или внутричерепная инфекция, риск от 0,1 до 6,8%, с формированием мозгового абсцесса, асептического-септического менингита.
9. Гемодинамические изменения из-за манипуляций с нарушениями в стволе мозга.
10. Газовая эмболия (у больных в сидячей позиции).
11. Выход спинномозговой жидкости от 3 до 14% (фистула СПЖ).
12. Послеоперационная гидроцефалия.
13. Пневмоэнцефалия
14. Тетрапарез (потеря силы во всех конечностях)
В связи с осложнениями и смертностью при затылочной декомпрессии, которые в процентном соотношении превышают смертность от спонтанного развития синдрома Арнольда Киари I, мы считаем, что данное лечение противопоказано.
Симптомы аномалии Арнольда-Киари
Это патологическое состояние проявляет симптомы зависимо от типа и характера смещения структурных компонентов в задней черепной ямочке. Достаточно часто симптоматика вовсе не проявляется и фиксируется случайным образом при обследовании структур головного мозга.
Первый тип аномалии Арнольда-Киари диагностируется в большинстве случаев и может определяться у подростков, или взрослых в следующих патологических признаках:
- Гипертензионный синдром. Обусловлен повышением давления внутри черепной коробки, что происходит при блокировании оттока церебральной жидкости при смещении отделов мозга. Характерными признаками являются головные боли в районе затылочной зоны, которые усиленно проявляются при кашле, чихании и т.д., тошнота и рвотные позывы, не приносящие облегчения, а также ощущение напряженности мышц шейного отдела;
- Церебеллярный синдром. При таком синдроме в процесс смещения вовлекается мозжечок. Симптомы проявляются в нарушениях речевого аппарата, двигательной функции, потерях равновесия, а также непроизвольных колебательных движениях глаз. Поступают жалобы на нарушение походки, неспособность устойчиво находится в пространстве, нарушения мелкой моторики рук и координации движений в пространстве;
- Бульбарный синдром. Данная симптоматика прогрессирует при поражении ствола мозга. Является наиболее опасным, так как там локализуются черепные нервы и центры, отвечающие за жизнедеятельность человека. Симптомы проявляются в головокружениях, трудностях при глотании, упадке слуха, ощущении шума в ушах, обморочных состояниях, понижению артериального давления, ночных остановках дыхания, а также в двоении перед глазами и упадке зрения;
- Корешковый синдром. Заключается в появлении симптомов нарушения функциональности черепно-мозговых нервов. Основными его признаками являются нарушения подвижности языка, сиплый голос, трудности при глотании пищи, упадок слуха и ощущение шума в ушах, потери чувствительности на лице;
- Сирингомиелический синдром. Возникает при формировании полостей и кист на пути движения церебральной жидкости, что приводит к нарушениям её циркуляции. Отмечается следующая симптоматика: нарушения чувствительности, онемения, расслабление мышц, отклонения в суставах. При таких нарушениях человек не может нормально воспринимать собственное тело, и при закрытии глаз он не может точно сказать подняты ли его руки (ноги). Отмечается снижение чувствительности к болевым ощущениям и температурным воздействиям. Если развит второй, или третий тип аномалии Арнольда-Киари, то отмечается значительно более сильная симптоматика, и появление её происходит сразу после родов. Отмечаются шумы при дыхании, остановки дыхания, паралич гортани с двух сторон, который не дает пораженному нормально глотать, вследствие чего жидкая пища попадает в носовые пазухи;
- Синдром вертебробазилярной недостаточности. Данный синдром обусловлен нарушением циркуляции крови в локальной полости мозга. Основными признаками являются головокружения, потери сознательного состояния, или тонуса мышц, упадок зрения.
Последние две стадии аномалии Арнольда-Киари протекают очень тяжело и являются врожденными патологическими состояниями, которые не совместимы с нормальной жизнью.
Обнаружив хотя бы один симптом, обращайтесь в больницу для обследования, самолечение в таком случае не допускается.
Симптомы и клиническая картина
Многие люди, страдающие данной патологией развития, могут и не подозревать о её наличии. Обычно, они диагностируются случайно и не требуют никакого лечения.
Остальные пациенты имеют в той или иной степени выраженную симптоматику болезни. Заболевание сопровождается болевым синдромом в шейно-затылочной области головы, которая имеет свойство усиливается при кашле, икоте, а также при чихании. Врач-невропатолог находит снижение или полное отсутствие болевой, а также температурной чувствительности верхних конечностей, мышечную слабость и спастичность конечностей. Также, наблюдаются обмороки и головокружения, может быть снижения зрения, эпизодическое апноэ, непроизвольное быстрое движение глаз. Увеличение внутричерепного давления характеризуется утренней болью в голове, ощущением шипения и звона в ушах. Ухудшение координации проявляется тремором верхних или нижних конечностей. По мере прогрессирования болезни, у пациента появляются проблемы с мочеиспусканием, нарастают слабость и общая усталость. Во время движения клиническая картина стаёт более яркой.
Что такое синдром Арнольда-Киари?
В задней черепной ямке в норме располагаются такие важнейшие структуры, как часть полушарий, продолговатый мозг, миндалины мозжечка. В этой области присутствует переход головного мозга в спинной. Структуры спинного мозга переходят в область шейного позвоночного канала через затылочное отверстие.
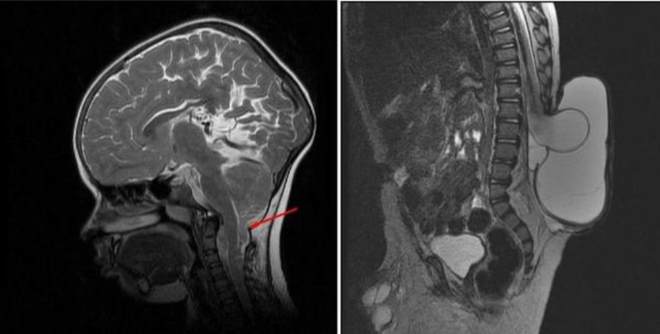
Мальформация Киари характеризуется появлением нарушений развития костей черепа. Затылочная часть увеличена у ребенка в этом случае редко. Это патологическое состояние возникает на фоне внутриутробной гидроцефалии.
Нарушения в строении черепной коробки приводят к тому, что структуры мозга смещаются вниз. Формируется своеобразная грыжа. Может произойти компрессионное повреждение структур мозга, что влечет за собой тяжелые нарушения работы основных центров, регулирующих работу всех систем организма. Может произойти сдавливание спинного мозга. Смещение структур головного мозга может быть выявлено при проведении миелоэнцефалографии.
Типы и степени аномалии Арнольда-Киари
В зависимости от степени выраженности изменений со стороны костного основания черепа и структур костного мозга выделяют 4 типа течения патологии.
Наиболее часто встречающейся и имеющей относительно благоприятный прогноз является мальформация Киари Первого типа. Это форма течения патологии отличается смещением структур миндального тела и мозжечка вниз.
Мальформация Арнольда-Киари Второго типа начинает проявляться в раннем детском возрасте. В этом случае присутствует смещение большего количества мозговых структур и наличие дополнительных пороков развития.
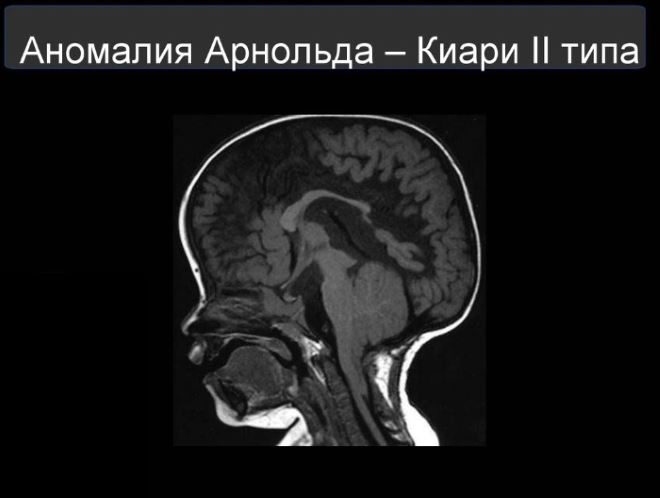
При синдроме Арнольда-Киари Третьего типа наблюдается выпячивание не только моста, продолговатого мозга, миндалевидного тела, но и мягкой мозговой оболочки. Патология приводит к тяжелым неврологическим нарушениям.
При синдроме Арнольда-Киари Четвертого типа наблюдается недоразвитие мозжечка, передавливание спинного мозга и критическое смещение структур головного. Такие новорожденные дети являются нежизнеспособными.
Выделяются 3 степени тяжести синдрома Арнольда-Киари. Относительно легким вариантом патологии, при котором не наблюдается развития тяжелых пороков головного мозга и выраженных симптоматических проявлений, считается синдром Арнольда-Киари 1 стадии.
Более опасными считаются 2 и 3 степени синдрома. Они сочетаются с другими врожденными нарушениями формирования тканей нервной системы. Это ухудшает прогноз. Даже при направленном лечении нередко у детей наблюдаются тяжелые неврологические нарушения, которые почти не поддаются коррекции.
Причины и механизм развития порока задней черепной ямки
Точные причины развития этой аномалии еще не установлены. Считается, что проблема кроется в генетических сбоях при развитии плода, ведущих к неправильному формированию структур головного мозга и костей черепа.
Многие специалисты считают, что проблема может быть обусловлена наличием врожденной гидроцефалии.
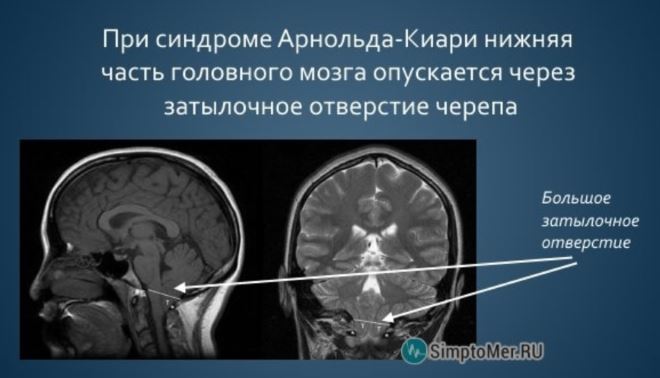
Накапливающаяся жидкость в период внутриутробного развития увеличивает давление внутри мозга, приводя к выдавливанию его структур в затылочное отверстие.
К факторам, повышающим риск развития патологии, относятся:
- черепно-мозговые травмы во время родов;
- бесконтрольный прием препаратов;
- пристрастие к алкогольным напиткам и табакокурению;
- вирусные инфекции.
Особенности болезни
Несмотря на то, что характерные признаки заболевания могут появиться уже во взрослом возрасте, этот дефект является врожденной патологией. В большинстве случаев она развивается в результате нарушения формирования костей черепа. Из-за этого у пациента может быть выявлен аномально маленький размер черепной ямки. Повышает риск появления подобной проблемы расширенная форма затылочного отверстия черепа.
Диагностика
Диагноз аномалии первого типа не сопровождается повреждением спинного мозга и ставится в основном у взрослых посредством КТ и МРТ. По данным патологоанатомического вскрытия, у детей с грыжей спинномозгового канала болезнь Киари второго типа выявляют в большинстве случаев (96–100%). С помощью УЗИ можно определить нарушения циркуляции ликвора. В норме цереброспинальная жидкость легко циркулирует в подпаутинном пространстве.
Смещение миндалин вниз затрудняет циркуляцию. Из-за нарушения ликвородинамики возникает гидроцефалия.
Боковой рентген и МР картина черепа отображает расширение канала позвоночного столба на уровне С1 и С2. На ангиографии сонных артерий наблюдается огибание миндалины мозжечковой артерией. На рентгене отмечаются такие сопутствующие изменения краниовертебральной области, как недоразвитие атланта, зубовидного отростка эпистрофея, укорачивание атлантозатылочной дистанции.
При сирингомиелии на боковом снимке рентгена наблюдается недоразвитие задней дуги атланта, недоразвитие второго шейного позвонка, деформация большого затылочного отверстия, гипоплазия боковых частей атланта, расширение позвоночного канала на уровне С1-С2. Дополнительно следует провести МРТ и инвазивное рентгенологическое исследование.
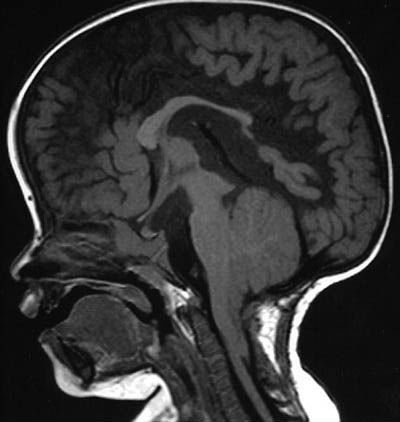
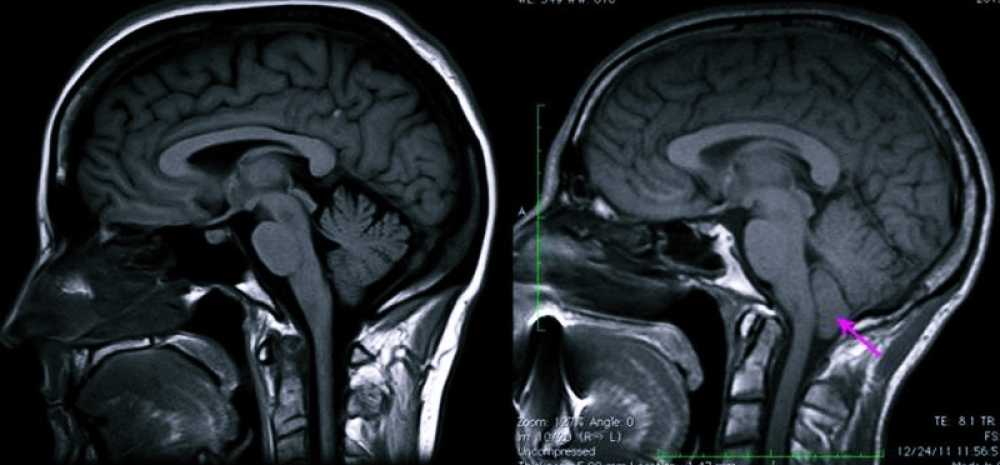
МРТ – наиболее предпочтительный способ диагностики
Манифестация симптомов болезни у взрослых и лиц пожилого возраста часто становится поводом для выявления опухолей задней черепной ямки или краниоспинальной области. В некоторых случаях правильно поставить диагноз помогают имеющиеся у пациентов внешние проявления: низкая линия оволосения, укороченная шея и др., а также наличие на рентгене, КТ и МРТ краниоспинальных признаков костных изменений.
Сегодня «золотым стандартом» диагностики нарушения является МРТ мозга и шейно-грудного отдела. Возможно внутриутробное проведение УЗИ диагностики. К вероятным ЭХО-признакам нарушения относятся внутренняя водянка, лимоноподобная форма головы и мозжечок в виде банана. В то же время некоторые специалисты не считают такие проявления специфичными.
Для уточнения диагноза используют различные плоскости сканирования, благодаря чему можно обнаружить несколько информативных в отношении болезни симптомов у плода. Получить изображение во время беременности достаточно легко. Ввиду этого УЗИ остается одним из основных вариантов сканирования для исключения патологии у плода во втором и третьем триместрах.
Выявление признаков заболевания у плода может стать показанием к исключению пороков развития позвоночного столба, однако даже абсолютное отсутствие данных УЗИ при этом указывает на расщепление позвоночника в 95% случаев.
Диагностика
Диагностику и лечение проводят врачи-неврологи, которые всем пациентам с подозрением на данную аномалию назначают МРТ – магнитно-резонансную томографию. На сегодняшний день это единственный метод, позволяющий поставить точный диагноз, поскольку рентген, КТ и другие исследования не дают четкой картины.
 «Золотой стандарт» диагностики патологий черепа – магнитно-резонансная томография
«Золотой стандарт» диагностики патологий черепа – магнитно-резонансная томография
В ходе осмотра и при стандартном неврологическом обследовании посредством ЭЭГ, Эхо-КГ и РЭГ можно установить лишь наличие повышенного внутричерепного давления на фоне гидроцефалии (водянки головного мозга). На рентгеновских снимках видны только деформации костей, вызванные аномалией Киари. В связи с этим еще недавно диагносты-неврологи сталкивались с определенными сложностями при установке диагноза.
Ситуация изменилась с внедрением в медицинскую практику томографических методов, и МР-картина показывает в деталях состояние мозговых структур. Однако проведение самой процедуры у маленьких детей требует их обездвиживания, поэтому ее делают под наркозом.
Следует отметить, что выполняется не только томография мозга, но и МРТ позвоночника, в частности, его верхних отделов – шейного и грудного. Только так можно выявить сирингомиелитические кисты и менингоцеле. Кроме того, методом магнитно-резонансной томографии определяются другие пороки развития нервной системы, которые часто сопутствуют описываемой аномалии.
Этиология синдрома Арнольда Киари
Врачи не могут точно определить причины развития патологии Киари. Считается, что возникновение аномалии происходит ввиду нескольких факторов.
Причины появления заболевания делят на врождённые и приобретённые. Источником возникновения врождённой аномалии Киари принято считать:
- Приём женщиной препаратов, негативно влияющих на развитие плода;
- Посторонне воздействие вредных веществ (попадание в организм токсинов в высокой концентрации);
- Инфекционные заболевания, перенесённые женщиной во время беременности;
- Приём наркотиков, алкоголя;
- Курение во время беременности, в том числе пассивное.
К приобретённым первопричинам болезни относят продолжительные неудачные роды, слишком большой размер плода, врачебные ошибки во время родов и травмы головы в течение всей жизни человека.
Особенности развития патологии
Виды мальформации Киари характеризуются наличием разнообразных клинических проявлений. При первом типе заболевания у пациентов могут отсутствовать симптомы до достижения пациентом 30-40-летнего возраста. У молодых людей наблюдается компенсация сдавливания структур головного мозга. Этот вид заболевания обнаруживается зачастую случайно во время проведения магниторезонансной томографии.
Второй тип аномалии протекает одновременно с другими заболеваниями. У пациентов диагностируют стеноз водопровода мозга или менингоцеле поясницы. Эта форма болезни имеет не только основную симптоматику, но и сопровождается громким дыханием, которое имеет периодические остановки. У пациента нарушается процесс глотания, что приводит к попаданию пищи в носовую полость.
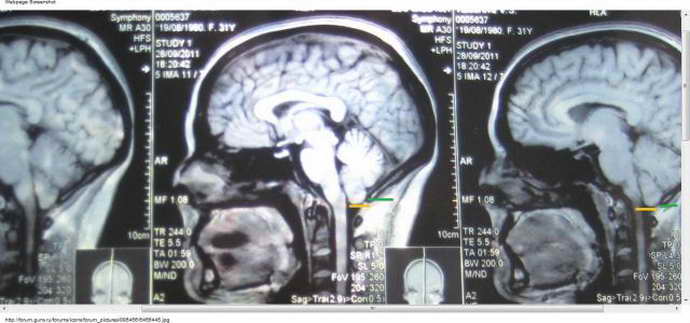
Третий тип заболевания сопровождается другими болезни мозга, шеи и затылка. Мозговая грыжа характеризуется наличием мозжечка, продолговатого мозга и затылочных долей. При этом заболевании жизнедеятельность человека практически невозможна. Современные исследователи не относят 4 тип к мальформации Киари. Это объясняется тем, что при патологии в большое затылочное отверстие не опускается недоразвитый мозжечок.
Симптоматика, признаки патологии
Болезнь сопровождается специфическими синдромами. Выраженность и количество этих симптомокомплексов зависит от тяжести порока, какие внутричерепные и позвоночные структуры затронуты патологией.
Характеристика неврологических синдромов:
| Название синдрома | Характер проявления | Симптомы аномалии |
|---|---|---|
| Церебральный (мозжечковый) | Расстройство координации движений, неврологические нарушения, неконтролируемый нистагм (непроизвольное подергивание, колебание глаз) | Нет точности мелкой моторики, походка шаткая, неустойчивость вертикального положения тела.
Тремор (дрожание) пальцев, ухудшение речи, двоение картинки (нарушение зрения). У детей отмечается умственная недостаточность |
| Гипертензионно-гидроцефальный | Нарушение оттока и всасывания ликвора, повышенное внутричерепное давление (интракраниальная гипертензия), водянка мозга | Распирающая головная боль.
Тошнота, рвота вне зависимости от приема лекарств, пищи, напряжение мышц на затылке. Ухудшение самочувствия после пробуждения, движения головой. |
| Бульбарно-пирамидный | Сдавливание пирамид, моста, продолговатого мозга | Паралич либо парез (слабость) мышечной группы на руке, туловище.
Боль/дискомфорт в зоне затылка. Усиливается во время чихания, движений головы. Онемение участков кожи, тела. Нарушение глотательной, дыхательной, речевой функции. |
| Вертебробазилярной недостаточности | Сдавливание кровеносных сосудов, ухудшение питания мозга, кислородное голодание тканей (гипоксия) | Приступы головокружения, полуобморочное состояние, потери сознания.
Ухудшение мышечной силы. Нарушения зрения, слуха. |
| Корешковый | Поражение подъязычного, блуждающего, других нервов и ядер в зоне затылочной кости, большого отверстия, атланто-аксиального сустава, мозжечка | Онемение в области лица, языка.
Нарушения глотания, речи, слуха. |
| Сирингомиелитический | Развитие кисты в веществе продолговатого/спинного мозга, сохраняется восприятие тела в пространстве | Пропадает на коже предплечий, рук, туловища чувствительность к раздражителям, смене температуры (нет боли от ожогов, ран, обморожения).
Слабость и атрофия мышц конечностей, туловища, головы, деформация мелких суставов, искривление позвоночника. Возможно недержание кала, мочи, иная дисфункция выделительных органов. |
Признаки 1 типа аномалии
В случае симптомного течения болезни у человека наблюдается до трех синдромов: вертебробазилярной недостаточности, гипертензионно-гидроцефальный и/или мозжечковый. При этой тяжести порока Арнольда-Киари возможны регулярные приступы мигрени, распирающая боль в зоне затылка. Ухудшается четкость движений, мелкой моторики.
Наблюдаются признаки скачков давления и гипоксии:
- головокружение;
- перед глазами мелькание «мушек»;
- шум в ушах;
- слабость.
Человек ощущает дискомфорт сзади у основания черепа, при поворотах/наклонах головы. В случае прогрессирования возможно присоединение других симптомокомплексов. Это проявление бульбарно-пирамидного, корешкового и/или сирингомиелического синдрома.
Признаки 2 степени
При втором типе порока врачи выявляют одновременно минимум три неврологических синдрома. Родившийся ребенок мало двигается, слабо кричит, ручки согнуты, мышцы напряжены. Есть дисфункция нервной системы, органов.
Пороку Арнольда-Киари 2 типа характерно:
- систематическая остановка дыхания;
- ослабление глоточных мышц;
- синюшность кожи.
Осложняется вторая степень частичным либо полным параличом. Утрата двигательных функций отмечается в пальцах, руке/ноге, в области головы, всего тела.
Признаки 3 степени
Третьей степени мальформации Арнольда-Киари характерно проявление 5―6 синдромов одновременно. Ребенок не кричит сразу после рождения. У пациентов часто отмечается потеря слуха, зрения, дисфункция выделительных органов. Нет четкой координации движения, по утрам возникает рвота, есть аномалии строения позвоночника, головы.
Признаки 4 типа
У людей с четвертой степенью тяжести порока преобладает мозжечковый и гипертензионно-гидроцефальный синдром. Дети беспокойны, слабо вскрикивают, тихо плачут. Если выживают, на обследованиях выявляют снижение интеллекта, отсутствие нормального физического развития. В целом, симптомы с прогнозом жизни третьей и четвертой степени тяжести похожи.
Профилактика патологии
Из-за отсутствия достаточной информации об этиологии болезни невозможно назначить какие-либо профилактические меры. Всё, что можно сделать для предупреждения развития синдрома у плода — это тщательно следить за здоровьем матери. Для этого рекомендуется:
- Прекратить приём алкогольной продукции, табачных и наркотических изделий;
- Озаботиться составлением сбалансированного рациона и исключить из него жареную, солёную и сладкую пищу, фастфуд, газировки;
- Приём любых лекарственных препаратов, биологически активных добавок и витаминных комплексов должен осуществляться только под наблюдением врача;
- Исключить стрессы и беспочвенные переживания;
- Увеличить время, проводимое на свежем воздухе;
- Регулярно выполнять специальные физические упражнения для беременных.