Дилатационная кардиомиопатия: причины, симптомы и лечение
Содержание:
Диагностика
Чтобы поставить правильный диагноз необходимо осуществление большого количества лабораторных исследований и инструментальных обследований, которым предшествуют манипуляции первичной диагностики, проводимые лично кардиологом.
Основным методом диагностики дилатационной кардиомиопатии служит эхокардиография, позволяющая выявить дилатацию камер сердца и снижение сократимости левого желудочка, а также исключить поражение клапанов сердца и перикардиальный выпот. Обнаруживают симптомы увеличения конечного систолического и диастолического размеров левого желудочка, уменьшение его фракции выброса, иногда умеренную гипертрофию миокарда. Позднее развивается дилатация правого желудочка.
д.).
Последние при наличии дилатации камер сердца называют вторичными кардиомиопатиями. Особенно трудной иногда бывает дифференциальная диагностика дилатационной кардиомиопатии с тяжёлым ишемическим поражением миокарда у относительно пожилых людей при отсутствии характерного болевого синдрома в виде стенокардии.
При этом следует обращать внимание на наличие признаков риска атеросклероза, наличие атеросклеротического поражения аорты и других сосудов при лечении дилатационной кардиомиопатии, но решающими могут быть данные коронарографии, позволяющей исключить стенозирующее поражение коронарных артерий. ЭКГ при симптомах дилатационной кардиомиопатии
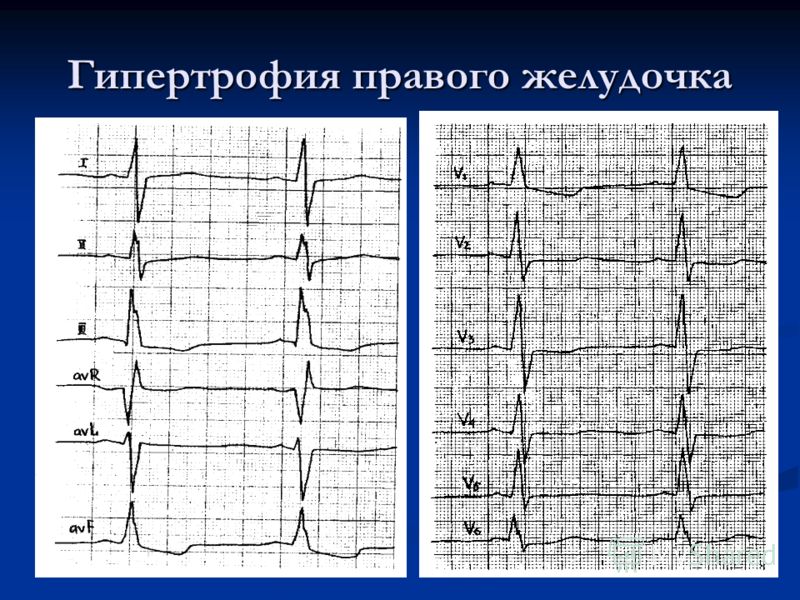
ЭКГ при симптомах дилатационной кардиомиопатии
Проявления подобных симптомов должно незамедлительно спровоцировать поход к терапевту или кардиологу. Диагноз устанавливается на основе опроса пациента.
| Инструментальные методы |
|
| Лабораторные |
|
Диагностика
Диагностические критерии идиопатической дилатационной кардиомиопатии (Mestroni u соавт.,1999) делятся на большие и малые.
Большие диагностические критерии:
- Дилатация сердца.
- Фракция выброса менее 45% и/или фракционное укорочение переднезаднего размера левого желудочка < 25%.
Малые диагностические критерии:
- Необъяснимые суправентрикулярные (фибрилляция предсердий или другие устойчивые аритмии) или желудочковые аритмии в возрасте до 50 лет.
- Расширение левого желудочка (конечный диастолический размер левого желудочка более 117% от рассчитанной нормы с учетом возраста и поверхности тела).
- Необъяснимые нарушения проводимости: атриовентрикулярная блокада 2-3 степени, полная блокада левой ножки пучка Гиса, синоатриальная блокада.
- Необъяснимая внезапная смерть или инсульт в возрасте до 50 лет
Обследование пациентов подчинено стандартному алгоритму:
Лабораторная диагностика
- повышение содержания в крови КФК и МВКВК может быть обусловлено продолжающимся прогрессирующим повреждением миокарда с развитием в нем явлений некроза кардиомиоцитов;
- у многих больных выявляется повышение свертывающей активности крови (в частности, высокий уровень в крови плазменного D-димера).
Иммунологические исследования
- снижение количества и функциональной активности Т-лимфоцитов-супрессоров;
- повышение количества Т-лимфоцитов-хелперов;
- увеличение концентрации отдельных классов иммуноглобулинов.
Инструментальные методы диагностики – электрокардиография
- наибольшая амплитуда зубца R в отведении V6 и наименьшая – в отведениях I, II или III;
- отношение высоты зубца R в отведении V6 к амплитуде наибольшего зубца R в отведениях I, II или III > 3 (у 67% больных с дилатационной кардиомиопатией);
- патологические зубцы Q в отведениях I, аVL, V5, V6, что обусловлено очаговым или диффузным кардиосклерозом при дилатационной кардиомиопатии;
- полная блокада левой ножки пучка Гиса;
- признаки гипертрофии миокарда левого желудочка и левого предсердия.
Холтеровское мониторирование ЭКГ
- 90% – желудочковая экстрасистолия;
- 10–15% – пароксизмы желудочковой тахикардии;
- 25–35% – пароксизмы фибрилляции предсердий;
- 30–40% – атриовентрикулярные блокады различной степени.
ЭхоКС
- дилатация всех полостей сердца;
- диффузная гипокинезия миокарда;
- снижение ФВ (35% и ниже);
- увеличение КСР и КДР левого желудочка;
- увеличение КДР правого желудочка;
- митральная и трикуспидальная регургитация;
- наличие внутрипредсердных тромбов;
- повышение давления в легочной артерии.
Рентгенография ОГК
- кардиомегалия – сердце шаровидной формы;
- увеличение кардиоторакального индекса (отношение поперечного размера сердца к размеру грудной клетки), который всегда превышает 0,55 и может достигать 0,6–0,65; признаки венозного застоя в легких;
- признаки легочной гипертензии.
- Стресс-эхокардиографическое исследование с добутамином позволяет обнаружить участки жизнеспособного миокарда и рубцовые изменения, проводится в целях дифференциальной диагностики с ишемической ДКМП.
- Радионуклидная вентрикулография. Метод основан на регистрации с помощью гамма-камеры импульсов от введенного внутривенно меченного йодом радиоактивного альбумина, проходящего с кровью через левый желудочек. Позволяет оценить сократительную функцию миокарда, рассчитать объем левого желудочка, фракцию выброса, время циркулярного укорочения волокон миокарда.
- Сцинтиграфия миокарда. При сцинтиграфии миокарда с радиоактивным таллием 201Т1 могут обнаруживаться мелкие, напоминающие мозаику очаги снижения накопления изотопа, что обусловлено множественными очагами фиброза в миокарде. Катетеризация сердца и ангиография рекомендуются для оценки размеров полостей сердца с определением конечно-диастолического давления в левом желудочке и левом предсердии, давления заклинивания легочной артерии и уровня систолического давления в легочной артерии. А также для исключения атеросклероза коронарных артерий (ИБС) у больных старше 40 лет, если есть соответствующие симптомы или высокий сердечно-сосудистый риск.
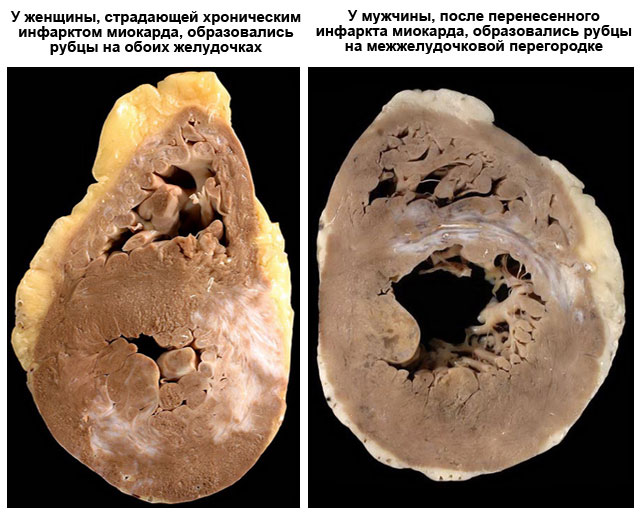
- Эндомиокардиальная биопсия. В биоптатах отмечаются выраженные дистрофические изменения кардиомиоцитов, явления их некроза, интерстициальный и заместительный склероз различной степени выраженности. Характерно отсутствие активной воспалительной реакции. Нерезко выраженные лимфоцитарные инфильтраты могут встречаться в отдельных участках биоптата, но количество лимфоцитов не превышает 5 или 10 в поле зрения при увеличении микроскопа в 400 и 200 раз соответственно
Почему развивается?
В большинстве случаев этиология неизвестна, однако в развитии первичной ДКМП большое внимание уделяется:
- семейным и генетическим факторам;
- перенесенному вирусному миокардиту;
- иммунологическим нарушениям.
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и др. Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ч. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Клиника заболевания
Пока длится период компенсации, человек может и не подозревать о наличии патологии, так как она ничем не дает о себе знать. Продолжительность жизни при ДКМП у человека разная, отмечались случаи неожиданной смерти людей, у которых не было выраженной симптоматики заболевания, а некоторые при своевременном выявлении и лечении доживают до пожилого возраста.
Когда сердце не может самостоятельно справляться с нагрузкой, появляется следующая симптоматика:
- отекают нижние конечности, в особенности к концу дня;
- появляется одышка, изначально после нагрузок, а со временем и в спокойном состоянии;
- кашель сухого происхождения или с пенистыми выделениями;
- из-за того, что растягивается капсула печени и повышается ее кровоснабжение, наблюдаются болевые ощущения под ребром с правой стороны;
- когда нарушается функционирование почек, могут возникать частые позывы к опорожнению мочевого пузыря;

У больных наблюдается отечность ног ближе к вечеру
- если кардинальный цирроз печени приводит к скоплению жидкости в брюшной полости, то увеличиваются размеры живота;
- из-за неправильного мозгового кровообращения могут возникать нарушения памяти, рассеянность, бессонница, резкие перемены настроения.
Лечение
Специфического лечения заболевания не существует.
Вторичная дилатационная кардиомиопатия требует:
- отмены алкоголя при наличии алкогольной зависимости;
- лечения системных заболеваний соединительной ткани и эндокринной системы.
Поскольку эффективное воздействие на причины развития дилатационной кардиомиопатии требует установленной этиологии заболевания, лечение в основном сосредоточено на устранении хронической сердечной недостаточности, которая развивается при ДКМП. Консервативное лечение включает:
- Диету, ограничивающую употребление соли и жидкости.
- Физические нагрузки, которые подбираются индивидуально.
- Употребление ингибиторов АПФ (ангиотензин-превращающего фермента), которые поддерживают в норме АД, уменьшают повреждение мышцы сердца, снижают скорость образования в сердце рубцовой ткани. Дозировка подбирается в индивидуальном порядке.
- Употребление антагонистов рецепторов к ангиотензину. Эта группа препаратов обеспечивает более полную блокировку фермента, превращающего ангиотензин. Обычно назначается при непереносимости ингибиторов АПФ, но возможно и комбинированное лечение этими препаратами.
- Применение бета-адреноблокаторов, которые контролируют ритм сердца и АД. Назначаются обычно совместно с ингибиторами АПФ при наличии у пациента учащенного сердцебиения.
- Употребление антагонистов рецепторов к альдостерону. Эти препараты обладают слабым мочегонным действием и задерживают в организме калий. Назначаются обычно при выраженной сердечной недостаточности.
- Применение диуретиков. Эти мочегонные препараты, удаляющие избыток солей и жидкости из организма, назначаются пациентам, которые страдают задержкой жидкости в организме.
При мерцательной аритмии, которая сочетается с пониженной сократительной способностью сердца, назначаются сердечные гликозиды.
Для лечения и профилактики отрыва кровяных сгустков от места их образования и последующего закрытия этими сгустками сосуда (тромбоэмболия) используются:
- Дезагреганты, которые нарушают склеивание тромбоцитов и замедляют свертываемость крови. Назначаются всем больным с дилатационной кардиомиопатией, если нет противопоказаний.
- Антикоагулянты, которые предотвращают образование новых кровяных сгустков (тромбов). Назначаются при мерцательной аритмии или наличии тромбов в полости сердца.
- Тромболитические средства, которые растворяют имеющиеся тромбы.
При желудочковых аритмиях назначаются антиаритмические средства.
Для лечения дилатационной кардиомиопатии используются также хирургические методы, которые включают:
- Ресинхронизирующую терапию, направленную на восстановление нарушенной внутрисердечной проводимости путем имплантации трехкамерного электростимулятора. Размещенные в желудочках и правом предсердии электроды образуют электрические импульсы, которые передаются сердцу. Данный метод улучшает сердечный кровоток и предупреждают развитие тяжелых осложнений у больных, страдающих неодновременным сокращением желудочков или их мышечных пучков.
- Динамическую кардиомиопластику, которая заключается в оборачивании сердца частью широчайшей мышцы спины. Улучшает способность переносить физическую нагрузку и снижает потребность в приеме лекарств, но на срок жизни влияет не существенно.
- Имплантацию внесердечного (экстракардиального) каркаса, который является сетью, состоящей из скрученных и расположенных слоями нитей. Каркас располагается на границе желудочков и предсердий. Форма и размер имплантата подбираются в индивидуальном порядке при помощи специально изготовленного пластикового макета. Объем максимально растянутого каркаса должен соответствовать максимальному объему сердца в его расслабленном состоянии. Благодаря эластичности сетки обеспечивается постепенное уменьшение объема желудочков. Процедура безопасна, но в настоящее время достаточное количество данных о ее отдаленных последствиях отсутствует.
- Трансплантацию (пересадку) сердца. Эта операция значительно удлиняет срок жизни, но используется относительно редко из-за нехватки донорских сердец и высокой стоимости операции.
- Имплантацию насосов, которые вживляются в области верхушки левого желудочка сердца. Эти устройства механической поддержки, перекачивая кровь в аорту, удлиняют срок жизни и увеличивают переносимость нагрузок. При этой операции существует риск развития инфекционных осложнений, тромбозов и тромбоэмболии.
Тяжелая недостаточность клапанов устраняется путем их протезирования.
Профилактика и прогнозы
Пациентам, входящим в группу риска развития ДКМП, рекомендуется выбирать профессии, не связанные с чрезмерной нагрузкой. Также противопоказан большой спорт. Если дилатационная кардиомиопатия все же выявлена, основной задачей становится не допустить развитие сердечной недостаточности. Для профилактики тромбоэмболических осложнений необходим постоянный прием антиагрегантов (Трентал, Курантил) и антикоагулянтов (Гепарин подкожно).
При отсутствии лечения и естественном течении патологии прогноз неблагоприятный. Постепенно сердце полностью прекращает выполнять насосную функцию, что ведет к истощению, дистрофии всех органов и смерти. При медикаментозной терапии ДКМП прогноз для жизни благоприятный – пятилетняя выживаемость составляет 60–80%. Если была произведена трансплантация сердца, десятилетняя выживаемость после операции составляет 70–80%.
Трудовой прогноз зависит от стадии нарушения кровообращения. На первой стадии ХСН больной может работать, но ему запрещены служебные командировки, ночные смены, тяжелый физический труд. Для отказа от подобной работы работодателю предоставляется решение МСЭК при получении III (рабочей) группы инвалидности или справка от лечащего врача. При наличии IIА и выше стадии заболевания определяется II группа инвалидности.
Симптомы заболевания
В большинстве случаев дилатационная кардоимиопатия развивается постепенно при длительном отсутствии выраженной симптоматики. Иногда, особенно после вирусных инфекций, проявляется подостро. Тяжесть течения заболевания зависит от запущенности процесса. Клиническая картина вырисовывается в соответствии с интенсивностью симптоматики, характером поражений миокарда и степенью вовлечения в процесс других систем и органов.
Независимо от этиологии выделяют следующие признаки ДКМП:
- Боли в области груди с непонятной для пациента локализацией, иррадиирующие в верхние конечности, к спине, животу и лицу. Болевые ощущения могут быть разной интенсивности.
- Одышка, усиливающаяся во время физических нагрузок на первой стадии заболевания и приобретающая постоянный характер по мере прогрессирования процесса.
- Нарушение сердечного ритма, свидетельствующее об опасных для жизни состояниях (фибрилляции предсердий, экстрасистолии).
- Постоянная слабость, быстрая утомляемость, отсутствие настроения и снижение жизненного тонуса.
- Впадение в депрессию.
- Повышенная секреция потовых желез.
- Побледнение кожных покровов, цианоз.
- Головная боль в темени или в затылке, периодически появляющаяся вновь.
- Нарушение ориентации.
- Расстройства психики: раздражительность, тревожность, возникновение галлюцинаций и бредовых состояний.
При застойных явлениях в сердце у больных появляется тяжесть в груди и правом подреберье, отекают ноги, а в брюшной полости скапливается жидкость. Отмечается неспецифичность симптоматики. Внезапная смерть может наступить в результате острой сердечной недостаточности или приступа тахикардии.
Специфические формы болезни
Ишемическая кардиомиопатия
Из всех специфических форм ишемическая кардиомиопатия, пожалуй, единственная, которая связана с нарушением кровоснабжения миокарда. Причем проявляет себя заболевание периодически, на что многие пациенты просто не обращают внимания. Но если своевременно не обратиться к врачу, то оно может обернуться тяжелейшим инфарктом. Статистика информирует о неблагоприятных фактах: из всех больных, страдающих клинической формой ишемической болезни сердца, 58 % – пациенты с ишемической кардиомиопатией. Касается заболевание людей среднего возраста, у которых на первых этапах наблюдаются атеросклеротические изменения венечных артерий, что приводит к снижению кровотока.
Алкогольная кардиомиопатия
Алкогольная кардиомиопатия имеет самое широкое распространение. Заболевание не берется ниоткуда, а имеет четкую причинно-следственную связь. Избыточный прием алкоголя приводит к дисфункции полостей сердца. Поначалу незначительная неравномерная гипертрофия миокарда видоизменяется, а затем продолжает прогрессировать под воздействием такого яда, как этанол.
Как одна из разновидностей токсической кардиомиопатии алкогольная форма может усугубляться другими вредными примесями в алкогольсодержащих продуктах. И это касается любителей пива. Ведь производители добавляют в него кобальт для увеличения пенности, что приводит к гораздо более тяжелому отравлению, нежели алкоголь.
Чтобы приступить к лечению сердечного недуга, нужно ограничить или исключить употребление алкоголя, а так же восстановить метаболические (обменные) процессы, которые, как правило, у алкоголиков нарушены. В противном случае запущенный процесс приобретет необратимые формы.
Метаболическая кардиомиопатия
Надо сказать, что метаболическая кардиомиопатия, которая на первый взгляд мало чем отличается от алкогольной, поскольку приводит к нарушению обменных процессов, имеет другую природу возникновения. То есть дистрофия миокарда вызвана другими факторами, не воспалительного происхождения. Это может быть авитаминоз, нарушение функций какого-то отдельного органа (почки, печень), чрезмерные физические нагрузки. То есть все, что приводит к перенапряжению сердечной мышцы. Алкогольная кардиомиопатия характеризуется воспалением в сердечной мышце, а метаболическая изменением на клеточном уровне. Хотя она тоже может быть вызвана алкогольным отравлением.
Термин дисметаболической кардиомиопатии имеет тоже отношение к перенапряжению сердца, но на фоне гормонального сбоя. Это не редко случается в молодом возрасте у лиц, профессионально отдающих себя спорту. Чрезмерные физические нагрузки на фоне недостатка витаминов и микроэлементов приводят к нарушению в деятельности сердца. Причины возникновения метаболической и дисметаболической кардиомиопатии могут иметь подобные причины и симптомы, но подход к лечению совершенно разный.
Дисгормональная кардиомиопатия
Гормональную природу имеет и дисгормональная кардиомиопатия, только среди женского населения в период климакса, когда пациентка жалуется на общее недомогание, боли в области сердца, учащенное сердцебиение. Как и в случае дисметаболической формы эти симптомы не нуждаются в лечении сердца. Стоит снизить физическую нагрузку, регулярно употреблять витамины. Медикаментозное лечение сводится к мягким успокоительным средствам вроде валерианы. Скорее в лечении играет роль психотерапия и спокойное разъяснение врача о безопасности настигнувших симптомов в климактерическом периоде, поскольку симптомы вызваны недостаточностью половых гормонов. Иногда такое случается в период раннего полового созревания, но симптомы выражены слабо и лечения не требуют. Однако обратиться к специалисту следует, чтобы исключить другие, более серьезные поражения сердечной мышцы.
***
Итак, любое малейшее изменение в образе жизни, спортивные ли нагрузки, половое созревание или угасание детородной функции неизменно напоминают о себе специфическими признаками, что сердце – один из главных органов в человеческом организме.
Лечение
Лечение начальной стадии дилатационной кардиомиопатии основывается на устранении первичных причин заболевания – токсоплазмоза, тиреотоксикоза, гемохроматоза, бери-бери и т.д.
Медикаментозная терапия подразумевает прием целого комплекса лекарственных средств.
- Диуретики – выводят из легких и внутренних органов лишнюю жидкость. Назначаются Фуросемид, Верошпирон, Лазикс, Торасемид, Спиронолактон.
- Ингибиторы АПФ – Рамиприл, Каптоприл, Лизиноприл, Периндоприл и др. Показаны всем больным с систолической дисфункцией. Снижают количество госпитализаций, улучшают выживаемость и прогноз. Должны приниматься под контролем функциональных показателей почек. Назначаются на длительное время, порой пожизненно.
- Бета-блокаторы – Бисопролол, Метопролол и др. Применяются для лечения гипертонии и уменьшения частоты сердечных сокращений.
- Сердечные гликозиды – Коргликон, Строфантин, Дигоксин. Обязательны при снижении фракции выброса и тахиформе мерцательной аритмии.
Данные группы препаратов уменьшают отеки и одышку, снижают симптомы дисфункции левого желудочка, увеличивают переносимость физической нагрузки и улучшают качество жизни в целом.
Кроме этого, назначаются разжижающие кровь препараты – Ацекардол, ТромбоАсс, Аспирин и др. Они предотвращают образование тромбов в кровяном русле. При фибрилляции предсердий показан прием Варфарина – под ежемесячным контролем МНО или протромбинового индекса.
Пациенту с сопутствующей стенокардией или нарастающей одышкой при ходьбе рекомендованы препараты короткого действия – Нитроминт, Нитроспрей. Для купирования отека легких и левожелудочковой недостаточности внутривенно вводится Нитроглицерин.
Больным с другими формами кардиомиопатии вместо бета-блокаторов назначаются антагонисты кальциевых каналов. К их числу относятся Верапамил, Дилтиазем, Нифедипин. Однако они противопоказаны при нарушении систолической функции левого желудочка, поскольку расслабляют сердечную мышцу.
Людям с семейной предрасположенностью к кардиомиопатии и миокардитам показана вакцинация против пневмококка и гриппа. В борьбе с ОРВИ и прочими респираторными болезнями эффективен прием рекомбинантного интерферона – Кипферона, Генферона, Виферона и др.
Помимо медикаментозного лечения дилатационной кардиомиопатии придется отказаться от вредных привычек и скорректировать вес. Голодания или изнуряющие диеты недопустимы. Больному показано 4–6-разовое питание с преимущественным употреблением продуктов, приготовленных на пару или отварных, а также жидких блюд. Порции должны быть небольшими. Рацион следует обогащать ненасыщенными жирными кислотами типа омега-3, содержащимися в морской рыбе. Также полезна пища, богатая витаминами и минералами.
Из меню следует исключить пряности, жареную еду, маринады и соленья, острые продукты. Ограничиваются жирные сорта птицы и кондитерские изделия. Обязательно уменьшение количества поваренной соли в рационе до 3 г в день, а при выраженном отечном синдроме – до 1,5 г в день. Объем жидкости уменьшается до 1,5 л в сутки.
Важная часть лечения заболевания – организация правильного режима работы и отдыха. Требуется уделять достаточное время сну. Физическая активность должна присутствовать ежедневно, но соответствовать степени выраженности заболевания. Даже если больной большую часть времени проводит в постели, ему нужно выполнять дыхательные упражнения, вращательные движения стопами, кистями рук и головой.
Оперативное лечение дилатационной кардиомиопатии включает имплантацию кардиовертера (дефибриллятора). Это необходимо при наличии желудочковых тахиаритмий, которые могут угрожать жизни. При разобщении синхронных сокращений желудочков и предсердий, а также выраженных нарушениях внутрижелудочковой проводимости проводится имплантация электрокардиостимулятора. Прогрессирование ХСН, на начальных стадиях ДКМП, лечится операцией по окутыванию сердца эластичным сетчатым каркасом. В некоторых случаях нужна пересадка донорского сердца. Противопоказания для хирургического вмешательства определяются кардиохирургом и кардиологом в индивидуальном порядке. При истощенном сердце переносимость организмом операции невозможно спрогнозировать.