Типичная форма инфаркта миокарда ангинозная
Содержание:
Лечение инфаркта миокарда
Главная цель лечения инфаркта миокарда – максимально быстро возобновить кровообращение в пораженном участке сердечной мышцы.
Обратите внимание! Смертность от инфаркта миокарда велика. Исследования показали: смертность от инфаркта миокарда напрямую зависит от его тяжести, времени госпитализации и начала лечения
Однако если принять нужные меры вовремя, 70-80% людей удаётся спасти.
Недаром в кардиологии есть понятие «золотой час», которое означает период начала лечения, в который у больного есть максимально высокий шанс остаться в живых.
Почему важен фактор времени?
Процесс отмирания тканей развивается катастрофически быстро. Необратимые изменения в сердечной мышце появляются уже через 30–40 минут, а спустя 3-6 часов погибают все клетки миокарда в зоне ишемии.
Таким образом, срочная диагностика инфаркта и правильно своевременное лечение – главное условие для сохранения жизнеспособности миокарда и спасения жизни больного.
Медикаментозное лечение
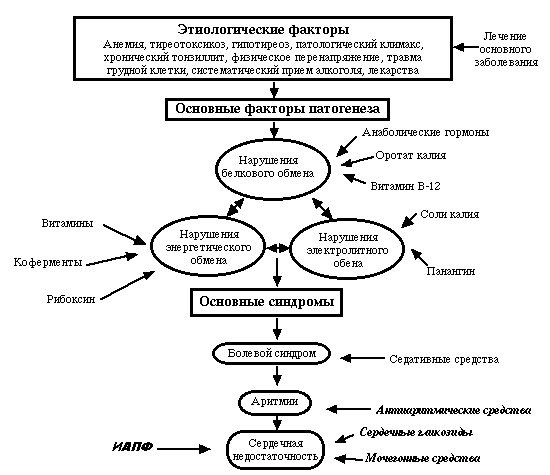
Важно не только восстановить кровообращение по пораженной коронарной артерии. Есть ряд других задач, которые жизненно необходимо решить при медикаментозном лечении инфаркта миокарда: ограничить размер инфаркта, снизить потребность миокарда в кислороде, снять боль, восстановить нормальный сердечный ритм, а также в целом на протяжении всего лечения поддерживать в норме параметры жизнедеятельности: артериальное давление, дыхания, пульса, работы почек.. Препараты для лечения и реабилитации человека, перенёсшего инфаркт миокарда, подбираются строго индивидуально и применяются в различных комбинациях в зависимости от сложности каждого конкретного случая.
Препараты для лечения и реабилитации человека, перенёсшего инфаркт миокарда, подбираются строго индивидуально и применяются в различных комбинациях в зависимости от сложности каждого конкретного случая.
Хирургическое лечение
Самым эффективным способом восстановить проходимость коронарной артерии и кровоток к пораженному участку миокарда являются хирургические вмешательства – ангиопластика коронарной артерии и аортокоронарное шунтирование.
Ангиопластика коронарной артерии
Врач вводит катетер с небольшим баллоном на конце через кожу в артерию, контролируя его движение и положение рентгеновским аппаратом. Когда достигнут суженный участок коронарной артерии, врач надувает баллон, расширяя сосуд.
Во время операции врач может провести стентирование сосудов сердца — установить каркас внутри, который предотвратит повторное сужение.
После операции катетер извлекается, а на место введения накладывается давящая повязка.
Аортокоронарное шунтирование
Врач берет участок вены (как правило, подкожной вены ноги) и подшивает к аорте. Второй конец подшивает к ветви коронарной артерии ниже места сужения. Таким образом, создается кровоток в обход закупоренного участка коронарной артерии, в результате чего увеличивается количество крови, поступающее к сердцу.
Важно знать: первые 24 часа после инфаркта – самые критические. Успех дальнейшего лечения инфаркта миокарда зависит от степени поражения сердечной мышцы, примененных мер, наличия или отсутствия сопутствующих заболеваний, возраста и ряда других факторов.. Примечательно, что при благоприятном исходе нет никакой нужды в строгом постельном режиме больше суток
Напротив, чрезмерно долгий постельный режим может усугубить постинфарктное состояние.
Примечательно, что при благоприятном исходе нет никакой нужды в строгом постельном режиме больше суток. Напротив, чрезмерно долгий постельный режим может усугубить постинфарктное состояние.
Подробно о реабилитации после инфаркта миокарда читайте ниже.
Лечение
Первые шаги лечения — оказание срочной медицинской помощи
Очень важно вовремя ликвидировать первые признаки инфаркта
Во время сердечного приступа вы должны действовать немедленно и выполнить следующие действия:
- Срочно обратитесь за медицинской помощью. Если у вас есть даже маленькое подозрения на сердечный приступ, не бойтесь вызывать бригаду скорой помощи. Немедленно позвоните по номеру 103. Если у вас сел телефон или ещё что, и нет немедленного доступа к службам неотложной медицинской помощи, обратитесь за помощью к человеку, чтобы сопроводил вас в ближайшую больницу или вызвал скорую. Сами езжайте только, если нет абсолютно никаких других вариантов. Вождение во время сердечного приступа может подвергнуть риску вас самих и окружающих, если ситуация вдруг ухудшится.
- Примите нитроглицерин. Если вам врач прописал вам таблетки нитроглицерина, примите его, пока будете ждать прибытия скорой помощи.
Полноценное лечение инфаркта миокарда возможно только в больничных условиях под неусыпным наблюдением специалистов, так как одним приступом может не ограничиться, не исключено что за ним последует второй, возможно более тяжёлый.
Также не все лекарственные препараты, необходимые больному, можно принимать вне стационара.
Методы лечения
Лечение инфаркта миокарда, как правило, основано на ряде мероприятий, которые, в свою очередь, преследуют цель не допустить развития болезни и предотвратить дальнейшие осложнения.
Основные мероприятия, нацеленные на лечение инфаркта миокарда следующие:
Восстановление кровообращения. Эта мера необходима для восстановления артериального коронарного кровотока, что необходимо при лечении
Здесь важно не упустить время от первых проявлений симптомов.
Тромболитическая терапия. Важным мероприятием является предотвращение побочных явлений после инфаркта, и здесь важно успеть принять все необходимые меры в течение первых пяти часов от начала приступа.
Внутрисосудистые методы
С помощью специального раздувающегося протеза просвет сосуда восстанавливается. Называется такой метод коронарной ангиопластикой.
Хирургическое вмешательство. Обширный инфаркт у пациента предполагает проведение следующих видов операций:шунтирование сосудов;
интракоронарное стентирование;
транслюминальная балонная ангиопластика.
Медикаментозное лечение
После инфаркта миокарда необходимо комплексное медикаментозное лечение с учётом всех дозировок и особенностей приёма, согласно рекомендации лечащего врача.
Существует ряд препаратов, которые, возможно, придётся принимать в течение всей жизни либо длительного периода.
Лечение инфаркта миокарда осуществляется с помощью следующих групп лекарств:
- Статины для поддержания необходимого уровня здорового холестерина там, где он необходим и расщепления там, где его быть не должно;
- Бета-блокаторы для снижения повышенного давления и снижения нагрузки на сердце;
- Ингибиторы для предотвращения разрастания миокарда, которые назначают сразу после обнаружения болезни;
- Нитраты снижают высокое давление;
- Антиагреганты помогают снижать вероятность образования тромбов.
Хирургия
Хирургическое вмешательство – это последняя стадия, которую рассматриваю в случае, если лечение не дало результатов и избежать её в этом случае вряд ли удастся.
Существуют следующие виды операций:
- Аортокоронарное шунтирование – наиболее популярная процедура, которая назначается при поражении кровеносных сосудов и подразумевающая под собой вшивание шунтов, заменяющих повреждённые артерии.
- Баллонная ангиопластика – бескровное расширение суженых артерий с помощью крошечного раздутого баллона.
- Иссечение аневризмы – это сложная операция со вскрытием грудной клетки для доступа к сердцу. Не во всех случаях пациент выживает, даже при удачном, на первый взгляд, исходе операции.
Перед каждой из таких операций хирург должен оценить все риски учитывая возраст пациента, имеющиеся заболевания, при которых хирургическое вмешательство противопоказано. Такими заболеваниями считаются, диабет, сердечная недостаточность хронической формы и другие осложнения.
Лабораторная диагностика инфаркта миокарда
Общий анализ
крови
Отражает
резорбционно-некротический синдром.
Начиная с 4-6 часа
инфаркта миокарда на фоне нормальных
значений СОЭ начинает появляться
лейкозитоз нередко со сдвигом формулы
влево. Лйкоцитоз сохраняется 3-4 дня и к
концу 1-й недели снижается.
Начиная со 2 дня
инфаркта миокарда постепенно медленно
начинает расти СОЭ, достигая пика к
концу 1-й началу 2-й недели заболевания
(к этому времени число лейкоцитов
нормализуется).
!!!Длительное
сохранение – более 1 недели – лейкоцитоза
или/и умеренной лихорадки у больных
острым инфарктом миокарда свидетельствует
о возможном развитии осложнений:
пневмонии, плеврита, перикардита,
тромбоэмболии мелких ветвей легочной
артерии и др.
Биохимический
анализ сыворотки крови
Неспецифическая
реакция организма на возникновение
острого инфаркта миокарда связана,
прежде всего с:
— распадом мышечных
волокон;
— всасыванием
продуктов расщепления белков в кровь;
— местным асептическим
воспалением сердечной мышцы, развивающемся
преимущественно в инфарктной зоне.
Макерами гибели
миоцитов являются в крови каталитическая
концентрация
-
креатинфосфокиназы
(КФК) -
лактатдегиддрогеназы
(ЛДГ) -
аспартатаминотрансферазы
(АсАТ) -
гликогенфосфорилазы
(ГФ) -
содержание в крови
миоглобина (Мг) -
содержание в крови
кардиотропонинов Т и I
(TnI и TnT).
Специфичными для
поражения только кардиомиоцитов
являются в крови каталитическая
концентрация изоферментов КФК-МВ и
ЛДГ-1, иммунохимическое определение
КФК-МВ, массы ГФ-ВВ, изоформ изофермента
КФК-МВ и кардиотропонинов Т и I.
МВ-фракция КФК
высвобождается в кровь при гибели
кардиомиоцитов. М-субъединица КФК при
попадании в кровь модифицируется за
счет отщепления С-концевого лизина. В
результате при электрофорезе выделяется
две изоформы — MB1
(сывороточная) и МВ2
(тканевая). Отношение этих изоформ при
инфаркте миокарда меняется быстрее,
чем повышается абсолютный уровень
МВ-фракции КФК. По некоторым данным,
определение отношения этих изоформ —
надежный и рентабельный метод диагностики
при боли в груди, однако широкого
распространения он пока не получил.
Повышение
концентрации — начиная от 3-6 часов
события, пик – через 12-24 часа, возвращается
к исходным цифрам – через 48 часов.
Лактатдегидрогеназа
(ЛДГ) –
имеет
множество изоферментов.
ЛДГ -1 наиболее
специфичный изофермент для поражения
сердечно-сосудистой системы.
Пик активности
наступает на 2-3 сутки от начала инфаркта
миокарда, к 8-14 суткам – возвращается к
исходному уровню.
Аспартатаминотрансфераза
(АсАТ) –
изменение
активности не слишком специфично для
инфаркта миокарда.
При поражении
печени в большей степени возрастает
активность АлАТ. Рассчитывают коэффициент
Ритиса.
При инфаркте
миокарда соотношение АсАТ/АлАТ больше
1,33, а при заболеваниях печени — соотношение
АсАТ/АлАТ меньше 1,33.
Пик повышения АсАТ
регистрируется через 24-36 часов от
развития инфаркта миокарда, через 4-7
суток концентрация возвращается к
исходному уровню.
Миоглобин— это
небольшой гемсодержаший белок, он
имеется не только в миокарде, а потому
повышение его уровня не столь специфично
для инфаркта миокарда, как повышение
МВ-фракции КФК. Преимущество миоглобина
состоит в том, что он появляется в крови
уже через 1—2 ч после повреждения
миокарда. Концентрация достигает
максимума в течение 4—5 ч после инфаркта.
Тропонины
Тропонин –
универсальная для поперечно-полосатой
мускулатуры структура белковой природы,
локализующаяся в тонких миофиламентах
сократительного аппарата кардиомиоцитов.
Тропониновый
комплекс состоит из трех компонентов:
-
тропонин С –
ответственный за связывание кальция; -
тропонин Т –
предназначен для связывания тропомиозина; -
тропонин I –
предназначен для ингибирования
вышеуказанных процессов.
Тропонин С в
скелетных мышцах и в миокарде одинаков,
тогда как скелетные и сердечные тропонины
Т и I различаются, в том числе иммунологически.
Следовательно, тропонин Т и I существуют
в специфических для миокарда изоформах,
отличающихся от изоформ скелетных мышц,
чем и обусловлена их абсолютная
кардиоспецифичность.
Динамика тропонинов
при остром инфаркте миокарда:
— спустя 4-6 часов
после гибели кардиомицитов тропонин
поступает в кровоток и определяется в
венозной крови;
— пик концентрации
достигается в первые 12-24 часа от момента
возникновения острого инфаркта миокарда.
— тропонин I
определяется на протяжении 5-7 дней;
— тропонин Т
определяется до 14 дней.
Профилактические мероприятия в разном возрасте
Американская ассоциация сердца разработала рекомендации по предупреждению развитию сердечного приступа для людей отдельных возрастных категорий.
20-29 лет
Для этого возраста заболевания сердечно-сосудистой системы нехарактерны. Однако в этот период начинают активно формироваться холестериновые бляшки – основная причина ишемической болезни сердца и инфаркта миокарда. Для своевременного выявления патологий, торможения развития атеросклероза молодым людям рекомендуется:
- Выбрать, начать регулярно посещать терапевта. Многие заболевания сердечно-сосудистой системы долгое время развиваются бессимптомно. Выявить их на этой стадии можно только благодаря регулярным осмотрам, обследованиям. Ранняя диагностика очень важна, поскольку начатое в этот период лечение является наиболее эффективным.
- Сделайте физическую активность своей привычкой. Легче всего начать регулярно заниматься спортом, когда организм молодой: физические нагрузки приносят минимум дискомфорта с самого начала. Чем старше становится человек, тем труднее ему втянуться.
- Не курите. Сигареты существенно увеличивают вероятность развития атеросклероза. Пассивные курильщики на 30% чаще страдают от сердечно-сосудистых заболеваний (3). Ранний отказ от вредной привычки помогает существенно снизить риск сердечного приступа. Чем позже вы бросите курить, тем меньше будет позитивный эффект.
30-39 лет
Появление, воспитание детей, карьерный рост заставляют многих передвинуть вопросы собственного здоровья на второй план. Борясь со стрессом, многие начинают курить, злоупотреблять чаем, кофе, алкоголем. С возрастом такая невнимательность оборачивается серьезными проблемами. Чтобы не допустить преждевременного старения сердца:
- Сделайте здоровый способ жизни семейным делом. Больше гуляйте с детьми, отдавайте предпочтение активным играм, начните следить за питанием.
- Узнайте свою семейную историю болезни. Если ваши родители, братья или сестры имели проблемы с сердечно-сосудистой системой (ранний инфаркт, аритмии), вы находитесь в группе риска. Поскольку этот фактор вы контролировать не можете, сконцентрируйте на других: поддерживайте здоровый вес, занимайтесь спортом, правильно питайтесь, бросьте/не начинайте курить.
- Следите за уровнем стресса. Хронический стресс повышает частоту сердечных сокращений, способствует развитию гипертонии – одного из факторов риска развития сердечных приступов. Не допустить этого можно освоив практики управления своим психологическим состоянием.
- Регулярно контролируйте кровяное давление. Если несколько недель подряд ваши значения превышают 120/80 – идите к терапевту. Так начинается гипертония.
40-49 лет
В этом возрасте у многих людей, игнорировавших здоровой образ жизни или имеющих предрасположенность к сердечно-сосудистым заболеваниям начинают появляются симптомы ишемической болезни сердца. Однако если сейчас начать заниматься своим здоровьем, сердце сможет проработать значительно дольше
Сконцентрируйте свое внимание на:
- Контроле за своим весом. С возрастом обмен веществ начинает замедляться. Постарайтесь не допустить набора лишних килограмм. Начните следить за своим питанием, включите в свой распорядок дня физическую активность.
- Каждые 3 годы проверяйте сахар крови. Это поможет диагностировать сахарный диабет на самой ранней стадии. Он опасен как самостоятельное заболевание, но также повышает риск развития сердечного приступа.
- Храпите – сходите к врачу. Каждый третий человек после 40 лет страдает от ночного апноэ – кратковременной остановке дыхания. Отсутствие лечения этой «безобидной» патологии повышает шансы развития сердечного приступа.
Старше 50 лет
Сердце человека начинает понемногу стареть, а заболевания сердечно-сосудистой системы заявляют о себе. У некоторых людей именно в этом возрасте случается первый приступ. Лицам старше 50 лет кардиологи рекомендуют:
- Ознакомиться с предвестниками, симптомами инфаркта. Тяжесть последствий во многом зависит от своевременности оказания первой медицинской помощи. Чем раньше вы сможете распознать сердечный приступ, тем быстрее, полнее будет восстановление.
- Соблюдайте рекомендации врача. По статистике ВОЗ страны, в которых люди получают полноценную медицинскую помощь, средний возраст возникновения сердечного приступа выше, как и качество жизни в постинфарктный период.
Людям пожилого возраста, особенно женщинам, советуют не стесняться обращаться за врачебной помощью. Ведь симптомы, которые вам могут казаться незначительными, могут быть признаками атипичного инфаркта.
Как предупредить инфаркт миокарда?
Инфаркт миокарда – заболевание, от которого никто не застрахован. Но если не курить, не злоупотреблять алкоголем, следить за весом, заниматься спортом и правильно питаться, риск развития инфаркта снизится.
Следите за своим здоровьем. А самое главное – если чувствуете хоть какой-то дискомфорт в области сердца, немедленно обратитесь к нашему кардиологу. Только опытный специалист может досконально разобраться в проблеме и точно сказать, всё ли с вашем сердцем в порядке.
Записаться на приём
Пациентам
Врач на дом
Бесплатные консультации
Форма оплаты
Отзывы
Сделайте выбор в пользу профессиональной медицины!
Врачи в наших клиниках
КМН
заведующий отделением кардиологии и заместитель главного врача по клинико-экспертной работе клиники на Ленинском, врач функциональной диагностики, кардиолог, аритмолог, кандидат медицинских наук
Клиника на Арбате
Клиника на Ленинском
Отзывы
Видео
Врач терапевт, кардиолог, терапевт, кардиолог
КМН
кардиолог, врач функциональной диагностики, аритмолог, кандидат медицинских наук, врач высшей категории
Клиника на Арбате
Клиника на Ленинском
Отзывы
кардиолог, врач функциональной диагностики, аритмолог, врач ультразвуковой диагностики, врач высшей категории
Отзывы
кардиолог, аритмолог, врач функциональной диагностики, врач высшей категории
Врач кардиолог, врач функциональной диагностики, врач первой категории
Отзывы
КМН
Врач кардиолог, кардиолог, врач функциональной диагностики, аритмолог, кандидат медицинских наук
Архив акций
Запись на прием
Медицинские программы
Заказать программу
Личный врач
42 500 Р
Заказать программу
Здоровье (кардио) Plus КАСКАД
347 200 Р
Заказать программу
Кардиофон
76 300 Р
Заказать программу
Диагностика сосудов сердца
43 600 Р
Заказать программу
Кардиообследование за 2 дня
от 30 500 Р
Заказать программу
Здоровье (Кардиолог)
118 800 Р
Заказать программу
Личный врач Кардиолог
67 600 Р
Заказать программу
Кардиопрофи — идеальное
45 200 Р
Заказать программу
Кардионорм — достаточное
34 700 Р
Заказать программу
Кардиоконтроль
27 300 Р
Заказать программу
Ранняя диагностика атеросклероза
23 800 Р
Заказать программу
Профилактика инсульта
от 17 800 Р
Заказать программу
Кардио-мини
10 200 Р
Програмы
Диагностика инфаркта

Своевременный и грамотный диагноз способен спасти жизнь пациенту. При немедленно начатом лечении есть шанс восстановить функциональную активность сердца даже при обширном поражении.
Внимание! При врачебном опросе очень важно описывать любые субъективные ощущения, даже самые незначительные. Также необходимо предоставить исчерпывающую информацию о своем здоровье в целом
Основные методы диагностики – инструментальное обследование и лабораторные тесты.
Проводят:
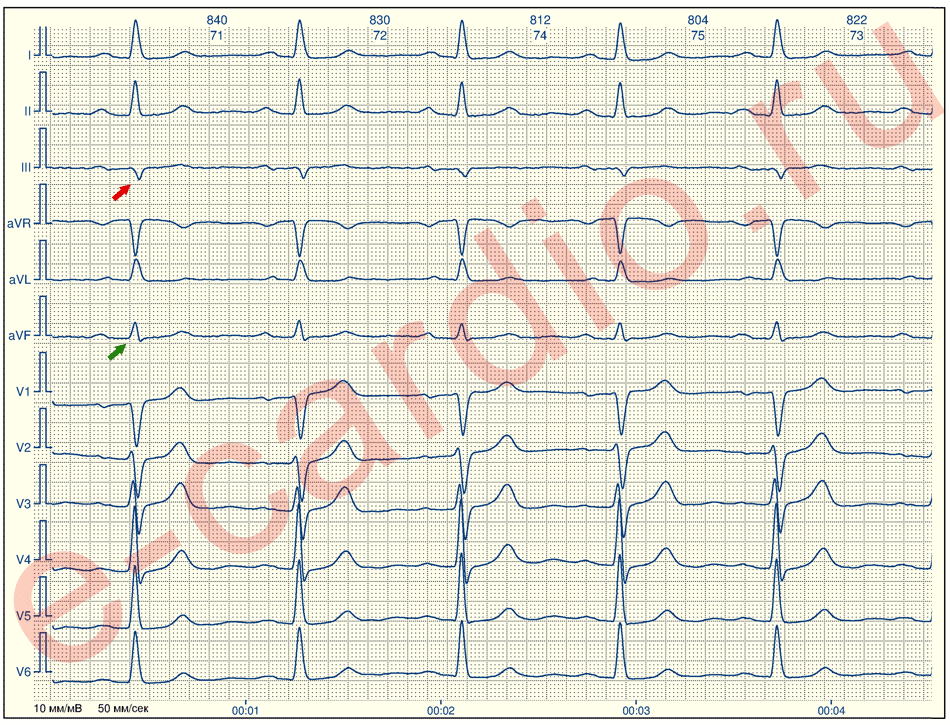
- ЭКГ – график с рабочими характеристиками сердечных структур помогает выявить основную зону инфаркта; определяет частоту и ритм сердцебиения, наличие тромбоэмболий, изменений сердечной мышцы и др;
- эхокардиографию (УЗИ) – выявляет сбой сократимости сердечной мышцы и локализацию патологического очага;
- сцинтиграфию миокарда (радиоизотопное исследование) – принцип работы метода в том, что радиоизотопное вещество накапливается в зоне повреждения;
- коронарографию – определяет состояние сосудов сердца и наличие тромбов;
- позитронно-эмиссионную томографию – для выявления участков мышечной ткани с нарушением кровообращения;
- МРТ, КТ – для формирования общей картины структур сердца – размер, состояние камер, наличие гипертрофий, тромбов.
Лабораторные исследования включают общий и биохимический анализ крови, а также тесты с определением кардиоспецифических маркеров – ферментов, которые высвобождаются в кровь при повреждении тканей сердечной мышцы.
Кардиоспецифические тесты:
- тропониновый тест – наиболее чувствителен при остром процессе, стандарт быстрого выявления некротических изменений в сердечной мышце. Чем выше концентрация, тем больше очаг некрозных изменений. Уровень фермента начинает повышаться через 3-4 часа после приступа и достигает пиковых значений через 48 часов;
- миоглобиновый тест – миоглобин начинает повышаться через 2-3 часа и достигает максимума через 10 часов, его концентрация зависит от пола – у мужчин она при равном объеме поражений будет выше;
- лактатдегидрогеназный тест – определяет уровень ЛДГ-1, который выбрасывается в кровь через 8 часов после приступа и достигает наибольших значений через 3 суток;
- креатинфосфокиназный тест – выявляет МВ-фракцию креатинфосфатокиназы; ее значения повышаются через 4-8 часов, достигая максимума через сутки, но быстро опадают;
- аспартатаминотрансферазный (АСТ) тест – наименее специфичный тест, так как АСТ в больших количествах содержится в других органах и тканях; применяют как дополнительный показатель острого состояния. при котором его уровень может повысится в 5-20 раз от нормы.
Общий и биохимический анализы крови выявляют:
- увеличение уровня лейкоцитов;
- повышение СОЭ;
- «воспалительные» белки – С-белок, фибриноген, гамма-глобулин и др.
Последствия и осложнения инфаркта миокарда
После перенесенного сердечного приступа человек попадает в группу риска развития тяжелых осложнений, связанных с нарушением работы сердца. По времени возникновения последствия делятся на три группы:
- острые (0-3 дня): кардиогенный шок, желудочковая аритмия, блокада синусного, атриовентрикулярного узла, острая сердечная недостаточность;
- подострые (3-14 дней): регургитация митрального клапана, разрыв межжелудочковой перегородки, стенки желудочка, сосочковой мышцы, постинфарктная стенокардия;
- отсроченный (более 14 дней): хронический перикардит, дисфункция левого желудочка, аритмии, фибрилляция предсердий, остановка сердца, синдром Дресслера.
Желудочковая аритмия
Изолированное увеличение частоты сокращений (желудочковая тахикардия) или асинхронная работа желудочков (фибрилляция). Оба вида осложнений – самые частые причины смерти во время острого периода заболевания.
Острая сердечная недостаточность
Одно из самых частых осложнений обширного ИМ. Обычно развивается из-за снижения способности левого желудочка выталкивать кровь в аорту. Ее основные симптомы – одышка, шумы характерные для отека легких, снижение работоспособности. Прогрессирующая острая сердечная недостаточность может привести к кардиогенному шоку.
Кардиогенный шок
Кардиогенный шок развивается из-за выраженного нарушения работы левого желудочка. Критическим моментом является уменьшение сердечного выброса, а основными признаками – резкое снижение давления (ниже 90 мм рт. ст. для систолического), симптомы недостаточного кровоснабжения периферических органов:
- снижение кожной температуры, особенно рук, ног;
- бледность, синюшность конечностей;
- уменьшение количества мочи, вплоть до полного отсутствия мочеиспускания.
Развитие шока у пациентов без проведенной реперфузии сопровождается 80% летальностью (2).
Разрывы сердца
Сердечный приступ может привести к разрыву полостей сердца. Частота развития осложнения такого рода составляет 2-6% (2). Лидер по количеству разрывов – стенка левого желудка. Второе место занимает нарушение целостности межжелудочковой перегородки. Реже всего встречается разрыв сосочковой мышцы. Зона правого желудочка, предсердия повреждается крайне редко. Все разрывы сердца представляют угрозу для жизни. Однако повреждение стенки левого желудочка сопровождается абсолютной летальностью.
Постинфарктная стенокардия
Стенокардии проявляется типичной ангинозной болью. Опасность постинфарктной стенокардии заключается в возможности развития рецидива сердечного приступа. Более склонны к развитию осложнений больные, которым не проводили ЧКВ.
Перикардит
Инфаркт может сопровождаться воспалением сердечной сумки – перикарда. Оно развивается через несколько дней или недель после сердечного приступа. Отсроченный перикардит является компонентом синдрома Дресслера. Характерный симптом – боль за грудиной, которая усиливается при вдохе, изменении положения тела.
Отсроченные аритмии
Встречаются у большинства пациентов. Образовавшийся рубец нарушает распределение нервного импульса. Разные отделы сердца сокращаются несинхронно или нетипично. Нарушение выработки импульса синусовым узлом, миграция водителей ритма по предсердиям не ухудшают прогноз. Выраженная тахи-, брадикардия, частые экстрасистолы нарушают работу сердца. Оно перестает справляться с перекачиванием минутного объема крови, что создает опасность рецидива, развития сердечной недостаточности.
Диастолическая дисфункция левого желудочка
При инфаркте в толще сердечной мышцы происходят необратимые изменения, что нарушает работу органа. Невозможность левого желудочка расслабиться во время диастолы называют диастолической дисфункцией. Из-за чего во время каждого сокращения в него попадает недостаточное количество крови. Может проявляться слабостью, одышкой, быстрой утомляемость, сердечным кашлем.
Синдром Дресслера
Развивается довольно редко. Вероятность возникновения 5%. По своей природе синдром Дресслера относится к аутоиммунным заболеваниям. Он сопровождается воспалением тканей, органов, преимущественно находящихся рядом с сердцем:
- сердечной сумки (перикардит);
- легочной оболочки (плеврит);
- легких (пневмония);
- синовиальной сумки суставов (синовит).
Редко встречаются атипичные формы заболевания, проявляющиеся дерматитом, экземой, воспалением сосудов, почек, развитием астмы.