Особенности формирования возрастной макулярной дегенерации
Содержание:
- Лечение макулодистрофии сетчатки
- Виды макулярной дистрофии
- Заболевания макулы
- Лечение влажной формы макулодистрофии
- Формы макулярной дегенерации
- Анатомические особенности сетчатки
- Лечение макулярной дегенерации глаза
- Причины развития макулодистрофии сетчатки
- Профилактика макулодистрофии
- Причины развития макулодистрофии
- Вопрос ответ
- Лечение народными средствами
- Классификация макулодистрофии
Лечение макулодистрофии сетчатки
На сегодняшний день безоговорочно эффективной терапии не существует. Лечение во многом сводится к улучшению качества жизни больных, есть как консервативные, так и оперативные методики помощи. Но прежде всего всем больным, вне зависимости от формы и стадии заболевания, даются общие рекомендации.
Возрастная макулярная дегенерация обычно вызывает медленную, безболезненную и, к сожалению, необратимую потерю зрения
Общие рекомендации
Питание. При наличии избыточной массы тела ее необходимо скорректировать, снизив количество калорий и жиров в рационе. Кроме того, необходимо следить за количеством потребляемого холестерина, транс-жиров, быстрых углеводов. Предлагается потреблять больше рыбы (например, лосось), в которой высоко содержание омега-3 жирных кислот. Не должно быть недостатка в свежих овощах и фруктах, зелени. Они содержат лютеин, обладающий протективным для макулы действием
Важно контролировать и уровень сахара, т.к. присоединяющийся сахарный диабет с его ретинопатией значительно усугубит состояние.
Активный образ жизни
Это полезно как для снижения веса, так и для поддержания тонуса организма, улучшения микроциркуляции, укрепления сердечно-сосудистой системы. Интенсивные зрительные нагрузки стоит исключить, но адекватное напряжение зрения должно присутствовать.
Световые ограничения. Рекомендуется избегать ультрафиолета, необходимо использовать качественные солнцезащитные очки, запрещены посещения солярия.
Контроль артериального давления. Эта рекомендация обязательна к соблюдению, поскольку одним из органов-мишеней при артериальной гипертензии является как раз сетчатка глаза. Сосудистые нарушения на глазном дне усугубят ситуацию и могут вызвать серьезные осложнения, например, отслойку сетчатки и кровотечение (особенно актуально при «влажной» макулодистрофии).
Отказ от курения и алкоголизации.
Откажитесь от курения
Специфическое лечение
Как консервативное, так и оперативное лечение должно зависеть от стадии болезни и ее типа.
Как защитить сетчатку глаза и предупредить возрастные изменения
Ранняя макулодистрофия
На стадии ранней макулодистрофии сетчатки глаза лечение обычно не проводится хотя бы потому, что «поймать» заболевание в этот период практически нереально. Но даже если диагноз удалось поставить в самом начале развития болезни, специфического метода лечения не существует. В этот период необходимо максимально скорректировать факторы риска, а также можно прибегать к некоторой консервативной терапии:
- витамины группы В, витамин А, витамин Е;
- протекторы микроциркуляторного русла;
- антиоксиданты.
Источники витамина А
Переходная и тяжелая макулодистрофия
Сухая макулярная дегенерация очень плохо поддается лечению. Применяется метод лазерной коррекции, в основе которого ‒ удаление разросшихся друз. Но при этом фоторецепторные клетки восстановлению не подлежат, в связи с чем зрение восстановить невозможно. Влажная дистрофия поддается лечению чуть лучше. Но это не значит, что можно полностью остановить процесс ‒ возможно лишь максимально его замедлить, чтобы отсрочить слепоту. Основное направление ‒ остановить неоангиогенез.
- Инъекции наркотических анальгетиков в глаза.
- Одним из прогрессивных направлений является биологическая терапия ‒ введение ингибиторов сосудистого эндотелиального фактора. Это вещества, выделяющиеся при образовании сосудов. Эти ингибиторы (например, бевацизумаб, ранибизумаб, лапатиниб и другие) блокируют рост новых кровеносных русел, что способствует значительному торможению процессов деградации. Вводятся ингибиторы инъекционным путем, требуется обычно несколько инъекций.
- Фотодинамическая терапия. Внутривенно вводится препарат вертепорфин, а затем добавляется эффект лазера, направленный на аномальные сосуды. Лазер активирует введенное вещество, и оно начинает разрушать вновь образовавшиеся сосуды.
- Лазерные хирургические методы. Лазерный луч высокой интенсивности направляется на аномальные кровеносные сосуды. Этот метод может быть использован, когда новых сосудов еще немного, и они расположены в строго отграниченной области.
LUCENTIS для инъекции в глаза
Виды макулярной дистрофии
Макулярная дистрофия встречается в двух разновидностях:
Сухая форма
Возникает у большинства больных и фактически является основной. Развивается медленно, от ранней стадии к выраженной, может долгое время оставаться незамеченной. Со временем постепенно переходит во влажную форму, поскольку организм, в попытке компенсировать недостаток кислорода, формирует новые капилляры, призванные напитать сетчатку.
Но получаются они всегда тонкими, ломкими и хрупкими.
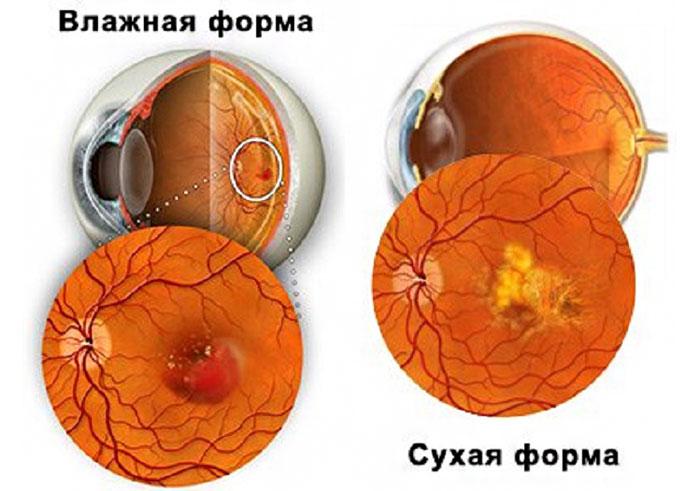
Влажная форма макулодистрофии
Сформировавшиеся новые капилляры напитывают сетчатку жидкостью, но ни к чему хорошему это обычно не ведёт: возникает отёк, у больного сильно искажается зрение. Более того, достаточно быстро капилляры начинают лопаться, происходят кровоизлияния, после чего сетчатка почти полностью теряет способность воспринимать свет.
Развивается влажная форма примерно у десяти человек из ста, и в большинстве случаев если болезнь не была обнаружена вовремя, на сухой стадии. Приводит к слепоте быстро и без возможности лечения. Чтобы этого не допустить, нужно хотя бы примерно знать симптоматику болезни, чтобы своевременно её отследить.
Заболевания макулы
Среди всех патологий, поражающих желтое пятно, выделяют несколько наиболее распространенных нарушений:
- Возрастная макулярная дистрофия.
- Макулярный разрыв.
- Макулярный отек.
Эти заболевания становятся причиной нарушения центрального зрения и развития скотом.
Возрастная макулодистрофия
Представляет собой старческие дегенеративные изменения, которые затрагивают хориокапиллярный слой сосудистой оболочки органа зрения, пигментный слой сетчатки и мембрану Бруха. По своему течению заболевание бывает в виде двух форм:
- Сухая хориоретинальная дистрофия: представляет собой начальную форму патологии. Она сопровождается атрофическими изменениями пигментного эпителия и протекает с постепенным ухудшением зрения.
- Влажная хориоретинальная дистрофия: представляет собой запущенную форму неэкссудативной формы. По своему течению она более тяжелая и осложняется отслойкой пигментного и нейроэпителия сетчатой оболочки, а также появлением кровоизлияний и рубцовой деформации.
Патология может развиваться из-за множества причин. В основе возникновения заболевания лежат:
- первичные инволюционные нарушения макулы и мембраны Бруха;
- атеросклеротические изменения;
- расстройство микроциркуляции в сосудистой оболочке;
- повреждающее действие ультрафиолета на пигментный эпителий;
- нарушение обмена веществ.
В зону риска по ВМД входят следующие категории лиц:
- женщины, чей возраст превысил 50 лет и кто имеет светлую пигментацию радужки глаза;
- с патологией иммунной, эндокринной системы, артериальной гипертонией;
- злоупотребляющие курением;
- подвергшиеся оперативному лечению катаракты.
Основной признак любых нарушений макулярной зоны – это нарушение центрального зрения. Чаще всего пациенты жалуются, что перед глазами у них появляется что-то, закрывающее изображение в центральной части. В зависимости от формы макулодистрофии симптоматика болезни варьирует.
Видео: Возрастная макулодистрофия и ее лечение
Неэкссудативный вид патологии
По своему течению сухая форма медленно прогрессирует. На ранней стадии пациент не замечает каких-либо нарушений. Острота зрения длительное время остается нормальным. Для больного человека характерна метаморфопсия. Наблюдается искажение зрения, при котором предметы визуализируются в неправильной форме, величине и пространственном расположении.
Сухая форма заболевания сопровождается формированием ретинальных друз, перераспределением пигмента, появлением дефектов и атрофических изменений пигментного эпителия хориокапиллярного слоя. Из-за этих изменений образуется центральная скотома: в поле зрения появляется ограниченная зона, в которой зрение значительно ослаблено или вообще отсутствует. Наблюдается нарушение цветового зрения: у человека снижается яркость, насыщенность и контрастность изображения. Больной может жаловаться на двоение предметов.
Экссудативная форма
Заболевание протекает в несколько стадий. Когда отслаивается пигментный эпителий, то острота зрения меняется незначительно. Могут возникать признаки дальнозоркости, астигматизма. Появляется полупрозрачное пятно в поле зрения, фотопсии. В макулярной зоне образуется зона отслойки, которая имеет четкие границы.
На следующей стадии происходит отслойка нейроэпителия. Больной замечает, что у него сильно ухудшается зрение. На этапе неоваскуляризации зрение падает до 0,1 и ниже. Пациент не способен читать и писать. Возможны кровоизлияния с развитием гемофтальма.
Лечение макулярной дегенерации сетчатки
При сухой форме пациентам показан прием биологически активных добавок к пище. Они содержат антиоксиданты, витамины, лютеин и цинк, что предупреждает прогрессирование болезни. С этой целью офтальмологи выписывают Окувайт-Лютеин, Лютеин-комплекс, Витрум Вижн или Комплевит Офтальмо. В качестве комплексной терапии показаны препараты, улучшающие регионарный кровоток – Винпоцетин, Пентоксифиллин.
При влажной форме окулист может рекомендовать введение ингибиторов ангиогенеза в полость стекловидного тела. Для уменьшения отека назначаются инъекции субконъюнктивально глюкокортикоидов. Хорошие результаты в комплексной терапии показывают полипептиды сетчатки глаза скота – Ретиналамин.
Введение ингибиторов ангиогенеза в полость стекловидного тела
Хирургическое лечение подразумевает удаление субретинальной неоваскулярной мембраны в ходе витрэктомии по стандартной методике. Вмешательство уменьшает проявления метаморфопсии, субъективно улучшает зрение. Однако оно не улучшает остроту зрения: чаще всего после операции не превышает 0,1.
Лечение влажной формы макулодистрофии
Во множестве лечебных учреждений России и стран СНГ традиционно широко применяется консервативная терапия ВМД – различные дедистрофические препараты, антиоксиданты, иммуномодуляторы.
Очень жаль, но такое лечение не особенно эффективно и зачастую является причиной позднего обращения людей в специализированные офтальмологические центры, которые располагают современными методами терапии патологий сетчатой оболочки.
Кроме того, многие специалисты рекомендуют принимать лютеин и зеаксантин. Данные препараты не могут вернуть зрение, но способны приостановить прогрессирование патологического процесса. Принимать лютеин и зеаксантин необходимо не менее 3 месяцев, в противном случае это бессмысленно – за меньший срок эти вещества просто не наберут необходимую концентрацию.
В настоящее время активно используются методы, клиническая эффективность которых является подтвержденной:
- лазерная коагуляция;
- введение в полость глаза ингибиторов ангиогенеза;
- фотодинамическая терапия.
Лечение лазером
При своевременном проведении лазерной коагуляции в случае локализации патологических сосудов не в центре макулы возможен высокий функциональный результат. При проведении лазерной коагуляции неизбежно происходит тепловое повреждение тканей глазного дна, что становится причиной их атрофии и создает ограничения возможности проведения такого лечения в случае «влажной» ВМД.
Фотодинамическая терапия
ФТД является относительно новым способом лечения. Сутью его является фотохимическое воздействие на патологические сосуды. Внутривенно пациенту вводится специальное вещество, которое затем активизируется безопасным для сетчатой оболочки слабым лазерным воздействием. При разложении фотосенсибилизатора выделяется атомарный кислород, закупоривающий патологические сосуды, в результате чего отек сетчатой оболочки исчезает.
Данный метод обладает более щадящим действием, если сравнивать с лазерной коагуляцией – фотодинамическая терапия не вызывает атрофии оболочек глазного дна. В последнее время ФТД вытесняется ингибиторами ангиогенеза, которые обеспечивают лучшие функциональные результаты. Однако в случае некоторых возрастных патологий сетчатой оболочки (например, полиповидной неоваскулопатии) фотодинамическая терапия является более эффективной.
Ингибиторы ангиогенеза
Действие ингибиторов ангиогенеза заключается в блокировании стимулов роста патологических сосудов и их закрытии. Это снимает отек сетчатки и приводит к быстрому повышению остроты зрения. К таким препаратам относятся Луцентис, Авастин, Эйлия.
Препарат в условиях операционной безболезненно вводят внутрь глаза тончайшей иглой. По прошествии месяца проводят повторное обследование пациента и при необходимости укол повторяют. Как правило, рекомендуется 3-кратное введение препарата, однако иногда для достижения хорошего результата достаточно одной процедуры.
Исследования многих центров показали высокую долговременную эффективность ингибиторов ангиогенеза, а также их безопасность. Поэтому в настоящее время в большинстве стран Европы и Америке их уже ввели в национальные стандарты лечения «влажной» ВМД.
Как проходит лечение ингибиторами ангиогенеза?
Для предотвращения инфекционных осложнений в течение нескольких дней до и после процедуры рекомендуются инстилляции антибактериальных глазных капель. Обязательно нужно проинформировать врача до лечения о наличии воспалительных заболеваний или аллергии на лекарства. Во время интравитреальной инъекции Вы не будет чувствовать ничего, кроме небольшого давления на глаз.
Возможно появление небольшого покраснения склеры в месте инъекции, а также плавающих пятен в поле зрения. Все эти проявления обычно проходят в течение нескольких дней.
Иногда может возникать воспалительная реакция в течение первой недели после укола. В случае усиления покраснения, возникновения дискомфорта, повышенной светочувствительности или болей нужно обратиться к лечащему врачу.
Эффект лечения, как правило, становится заметен через несколько дней после процедуры. Однако не стоит прекращать лечение при отсутствии результата после первой инъекции, улучшение может проявиться после повторных уколов.
После процедуры возрастает вероятность кровотечения из патологических сосудов. Поэтому необходимо как следует высыпаться в первые дни после инъекции, контролировать артериальное давление, избегать физических нагрузок и движений туловища (наклонов и др.), которые вызывают усиление притока крови к голове.
Формы макулярной дегенерации
Макулярная дегенерация развивается в двух формах:
- сухая форма макулярной дегенерации;
- влажная форма.
Сухая форма макулярной дегенерации
Это самая распространенная форма данной патологии, которая выявляется в 80-90% случаев. При этом заболевании лежащий под сетчаткой слой пигмента истончается, а со временем рассыпается и откладывается в виде небольших желтых комочков (друз) под пигментным эпителием.
Центральное зрение ухудшается постепенно, поэтому болезнь может бесконтрольно развиваться в течение нескольких лет.
Ежегодное посещение офтальмолога позволит отследить развитие патологического процесса на ранней стадии.
1
Возрастная макулярная дегенерация. Лечение

2
Возрастная макулярная дегенерация. Лечение
3
Возрастная макулярная дегенерация. Лечение
Влажная форма макулярной дегенерации
В некоторых случаях невылеченная сухая форма макулярной дегенерации переходит во влажную.
В то время как при сухой форме идут процессы атрофии, при влажной дегенерации начинается прорастание новообразованных сосудов (неоваскуляризация), берущих своё начало во внутренних слоях сосудистой оболочки, в образующееся (в норме отсутствующее) пространство под сетчаткой. Сквозь стенки этих новых сосудов вместе с жидкостью легко просачиваются клетки крови, затем они в большом количестве попадают в пространство под сетчаткой и там накапливаются, вызывая отек и кровоизлияние.
Это приводит светочувствительные клетки сетчатки к гибели, а в макуле начинают образовываться «слепые пятна».
Влажная форма ВМД характеризуется стремительным развитием воспалительного процесса и быстрой потерей центрального зрения.
В основе данной формы макулярной дегенерации лежит аномальный рост сосудов, т.е. хориоидальная неоваскуляризация (ХНВ). Организм ошибочно пытается создать новые сосуды для обеспечения питания клеток сетчатки глаза. Однако патологический процесс приводит к появлению рубцов и, в конечном итоге, к потере зрения.
Анатомические особенности сетчатки
Сетчатка ‒ это наиболее глубоко расположенная структура глазного яблока, светочувствительный орган, содержащий в себе огромное количество рецепторов. Хорошо известные колбочки и палочки ‒ нервные клетки, способные воспринимать световые или цветовые раздражители. Пучок света, попадая на сетчатку, активирует работу рецепторов и они проводят этот сигнал, преобразованный в нервный импульс, через зрительный нерв и подкорковые структуры к главным мозговым центрам зрения.
Внутренняя оболочка глаза называется сетчаткой. Она преобразовывает принимаемые лучи света в нервные импульсы
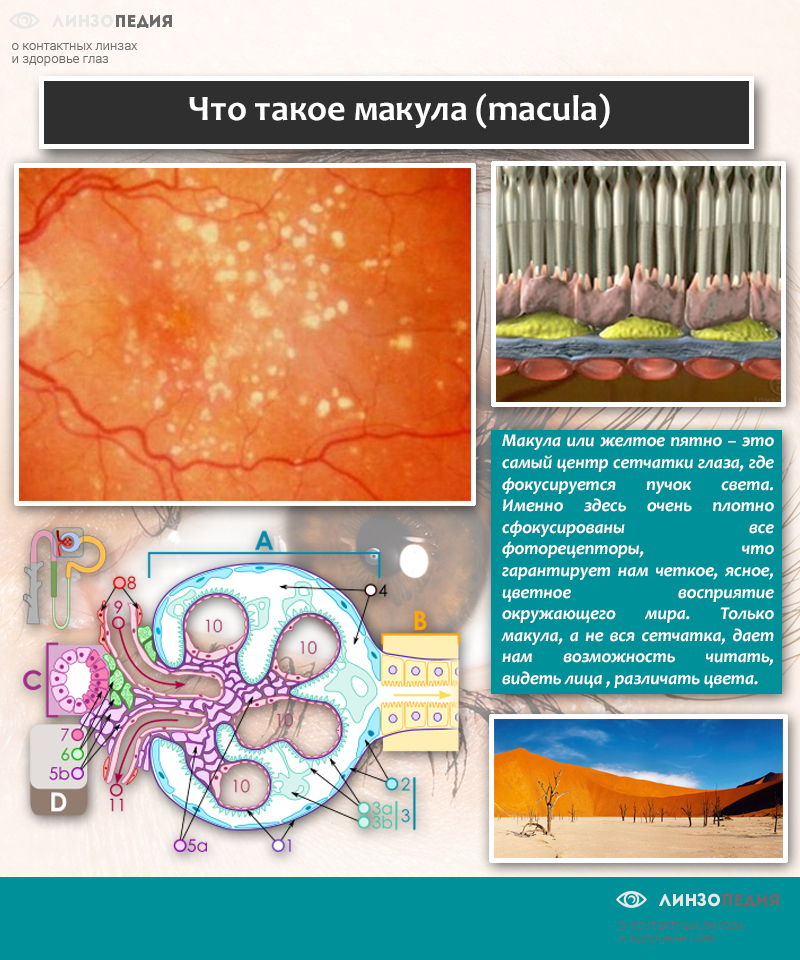
Если условно описать сетчатку, то она представляет собой желтовато-красный круг (именно так видят ее врачи при офтальмоскопии). На ней хорошо видны кровеносные сосуды, место внедрения зрительного нерва, т. н. диск, а также макулярная область, слегка смещенная от центра. Макулой называют область, в которой концентрация рецепторных клеток максимальна. Именно здесь фокусируются световые лучи и именно эта зона отвечает за яркое, четкое, ясное центральное зрение.
Что такое макула (macula)
Лечение макулярной дегенерации глаза
Диагностирование сухого подтипа макулодистрофии подразумевает восстановительную терапию, назначаемую врачом-офтальмологом. Доктор проводит визуальный осмотр пациента. Назначаются лекарственные препараты с постановкой на офтальмологический учет, предусматривающий ежегодное посещение врача.
| Плановый осмотр позволяет контролировать прогрессирование недуга. |
Макулодистрофия влажного подтипа требует интравитреальных инъекций и оперативного вмешательства с использованием лазерных технологий. Лечение проводится у витреоретинального хирурга либо хирурга-офтальмолога.
Консервативная терапия
Применяется при малом прогрессировании недуга. Доктором прописываются антиоксиданты, зрительные пигменты и элементы необходимого типа. Назначается витаминно-минеральный комплекс с входящим составом витаминов, тормозящих развитие заболевания.
Эффективные комплексы:
- Фокус;
- Нутрол Тотал;
- Витрум Вижн Форте;
- Окувайт Лютеин;
- Компливит Офтальмо.
Медикаментозные препараты Анти-VEGF при макулодистрофии
Процедура предполагает интравитреальное (непосредственно в яблоко ока) введение одного из препаратов: Луцентис, Айлия, Макуген в стекловидное тело. Спектр действия медикаментозного средства направлен на уничтожение сосудов с патологией, тем самым предотвращая прогрессирование их роста.Недостатком метода лечения является высокая стоимость.
| Периодичность такой процедуры не менее 3-5 раз в год на протяжении 2 лет. |
Терапия препаратом анти-VEGF эффективна для влажного типа заболевания, способствует скорому улучшению способности четкого видения объектов и восстановлению органов зрительной системы.
Эффект лазера
Лазерная коагуляция предполагает ликвидацию новообразовавшихся сосудов и закупоривание кровоточащих капилляров. Процедура дает результат в области лечения и не способна предотвратить дальнейшее разрастание сосудов. Поэтому как отдельный вид терапии лазер неэффективен.
Коагуляцию следует проводить совместно с инъекциями анти-VEGF, тогда положительный результат от процедуры не заставит себя долго ждать.
Фотодинамическая терапия
Направлена на удаление водянистой отложенной жидкости, дислоцирующейся за глазной сетчаткой. Процедура помогает частично восстановить зрение. Суть метода во внутривенном введении средств, чувствительных к свету с последующим воздействием лазерных лучей. Облучение длится около 90 секунд, а общая продолжительность терапии составляет 20 минут.
Процедура дает положительный эффект, однако высокая стоимость такого типа лечения делает его практически недоступным для людей среднего достатка. За границей терапия широко применяется совместно с инъекциями анти-VEGF и дает очень хороший эффект.
| На протяжении недели после прохождения фотодинамической терапии следует избегать прямого попадания ультрафиолетовых лучей. |
Хирургические методы лечения
Операционное вмешательство назначается пациенту при кровоизлияниях большой степени под сетчатку глаза с появлением субретинальных мембран. Процедура применяется в целях ликвидации тяжелых последствий заболевания и способна восстановить зрение, хоть и не полностью.
Виды операций:
- Ретинотомия – удаление стекловидного тела с последующей ликвидацией скопившейся жидкости за сетчаткой глаза.
- Макулярная транслокация – передвижение макулярной зоны сетчатки в правильное место, что способствует улучшению зрения.
- Пневматическое смещение субмакулярной гематомы – смещение излишков крови при помощи воздуха. В результате сетчатка возвращается на место, а способность пациента четко видеть объекты заметно улучшается.
После хирургического вмешательства больной ставится на учет к офтальмологу и принимает прописанные препараты.
Народная медицина
Помочь в борьбе с макулодистрофией сетчатки глаза могут и многовековые рецепты наших предков. Способ не заменяет процесс лечения, но является вспомогательным средством терапии. В то же время рецепты народной медицины необходимо использовать в случае мало прогрессирующей и возрастной дистрофии сетчатки.
Среди множества трав при лечении недуга популярны компрессы, в состав которых входит:
- Тмин;
- Чистотел;
- Календула;
- Алоэ;
- Мумие.
Для приема внутрь можно применять:
- Проросшую пшеницу;
- Настой листьев крапивы;
- Отвар из ромашки.
Причины развития макулодистрофии сетчатки
В настоящее время известны многие факторы, которые способствуют развитию макулодистрофии сетчатки. Наиболее часто этому недугу подвержены европейцы, в то время как африканцы и азиаты страдают им гораздо реже. Это свидетельствует о генетической предрасположенности определенных рас к развитию подобного нарушения зрительного аппарата. В большинстве случаев выявляется возрастная макулярная дегенерация сетчатки. Она диагностируется в основном у людей старше 70 лет. В этой возрастной группе риск того, что будет поражена макула, на 30% выше.
Наследственная предрасположенность также является важнейшим фактором, способствующим развитию макулодистрофии сетчатки. В настоящее время подтверждено, что у тех, кто имеет кровных родственников, страдающих этим заболеванием, риск возникновения недуга составляет 50%. Помимо всего прочего, к факторам, способствующим развитию такого нарушения, как макулодистрофия сетчатки, относятся:
- курение;
- злоупотребление ультрафиолетом;
- частый прием алкогольных напитков;
- гиподинамия;
- нерациональное питание;
- гипертония;
- стенокардия;
- инфаркт миокарда;
- инсульт;
- прием некоторых лекарственных препаратов.
Помимо всего прочего, повышает риск развития макулодистрофии атеросклероз, особенно если он сопровождается закупоркой мелких кровеносных сосудов. Это приводит сначала к формированию рубцов, а затем к запуску дистрофических процессов. Данное нарушение работы зрительного аппарата может быть результатом стремительно прогрессирующей близорукости. Близорукость нередко развивается после операции по удалению катаракты.
Способствуют макулодистрофии лишний вес и сахарный диабет, так как сопровождаются повреждениями мелких кровеносных сосудов, питающих сетчатку. Кроме того, лишний вес и сахарный диабет способствуют повышению в крови уровня «вредного» холестерина. Это вещество, откладываясь на стенках сосудов, образует микротромбы, которые в дальнейшем становятся причиной нарушения питания тканей сетчатки и способствуют запуску дегенеративных процессов.
Развитию макулодистрофии может способствовать отложение кальция на сетчатке в раннем возрасте. Подобная проблема нередко является результатом нездорового образа жизни и пристрастия к однообразной и вредной пище. Таким образом, людям, которые изначально входят в группу риска, так как имеют генетическую предрасположенность, нужно учитывать все факторы, способные запустить патологический процесс.
Профилактика макулодистрофии
Вот что говорят о профилактике заболевания в интернете:

Таким образом, чтобы снизить риск возникновения макулодистрофии нужно следовать таким советам:
- Защищайте глаза от ультрафиолетового воздействия. В этих целях перед выходом на улицу надевайте солнцезащитные очки.
- Бросьте курить и риск развития заболевания снизится в 5 раз.
- Ешьте больше рыбы, фруктов и овощей.
- Установите ограничения на употребление жирной пищи.
- По совету врача принимайте витамины.
- Возьмите за правило ежедневно заниматься спортом.
- Следите за состоянием веса.
- Контролируйте артериальное давление и уровень холестерина в крови.
Вовремя выявить заболевание поможет ежегодное посещение офтальмолога.
Причины развития макулодистрофии
Одной из основных причин развития макулодистрофии является дегенеративное изменение сосудов сетчатки, вследствие которого они перестают обеспечивать выполнение своих функций, что приводит к кислородному голоданию тканей сетчатки.
Самым большим фактором риска является возраст. Хотя ВМД встречается и в среднем возрасте, исследования показывают, что люди старше 60 лет, несомненно, в большей степени подвержены этому риску, чем в других возрастных группах. Например, крупное исследование показало, что около 2 процентов людей среднего возраста подвержены риску заболеть ВМД, но этот риск увеличивается почти до 30 процентов у тех, кто старше 75 лет.
К другим факторам риска относятся:
• Курение. Общепризнано, что курение повышает риск развития ВМД.
• Ожирение. Проведенные исследования показали связь между ожирением и прогрессированием ранней и промежуточной стадий ВМД в позднюю.
• Раса. Люди с белым цветом кожи имеют гораздо больший риск потерять зрение из-за ВМД, чем афроамериканцы.
• Отягощённая наследственность. Те, у кого ближайшие родственники имеют возрастную макулодистрофию, подвержены большему риску развития данной патологии.
• Пол. Женщины, по всей видимости, подвержены большему риску, чем мужчины.
• Генные мутации. ВМД в настоящее время широко признаётся генетически наследуемым заболеванием с поздним началом. В частности, наибольший риск развития данного заболевания имеется при наличии изменений в трех определенных генах, а именно:
• ген CFH (хромосома 1);
• гены BF(фактор комплемента B) и C2(компонент комплемента 2) (хромосома 6);
• ген LOC (хромосома 10).
Американская академия офтальмологии отмечает, что выводы в отношении ВМД и факторов риска были противоречивы и зависели от методики исследования. Последовательно обоснованными в исследованиях являются только такие факторы риска, связанные с развитием заболевания, как возраст и курение.
Вопрос ответ
Допустимо, но тест Амслера — лишь обзорная дополнительная проверка состояния зрения
Перед тем, как поставить диагноз, важно пройти полное обследование у офтальмолога. Самостоятельные выводы и самоанализ могут привести к ложным выводам. А относительно теста, то его суть состоит в том, что пациент надевает очки, если они ему прописаны, и смотрит на центр черной сетки, изображенной на белом фоне
Затем закрывает один глаз, а вторым тем временем безотрывно фиксируется на центральной точке и медленно приближает лицо к монитору до расстояния в 20-30 см. Затем повторяет то же самое с другим глазом. Если линии на сетке при приближении к рисунку выглядят искаженными, извилистыми вместо прямых, то это может указывать на дистрофию сетчатки или же на изменения на глазном дне
А относительно теста, то его суть состоит в том, что пациент надевает очки, если они ему прописаны, и смотрит на центр черной сетки, изображенной на белом фоне. Затем закрывает один глаз, а вторым тем временем безотрывно фиксируется на центральной точке и медленно приближает лицо к монитору до расстояния в 20-30 см. Затем повторяет то же самое с другим глазом. Если линии на сетке при приближении к рисунку выглядят искаженными, извилистыми вместо прямых, то это может указывать на дистрофию сетчатки или же на изменения на глазном дне.
Такое изображение вы видите при нормальном зрении:
А при дистрофии сетчатки глаза рисунок приобретает следующие формы:
Решетка Амслера была разработана швейцарским профессором офтальмологии Марком Амслером еще в 20-м веке и уже стала проверенной оптической классикой.
Есть ряд факторов риска развития дистрофии сетчатки глаза:
- сахарный диабет
- атеросклероз
- ожирение
- гипертоническая болезнь
- нехватка микроэлементов и витаминов в питании в сочетании с регулярным стрессом
- избыточное влияние солнечных лучей
- генетическая предрасположенность
«Сухая» макулодистрофия (которую еще называют неэкссудативной) — для нее характерно скопление между кровеносными сосудами и сетчаткой продуктов жизнедеятельности клеток, остаточных химических веществ (друзов). Эти химические отложения собираются под сетчаткой в виде бугорков желтого цвета. «Сухой» вариант дистрофии преобладает над влажной ее разновидностью. Со временем сухая форма способна трансформироваться во влажную ( в 20% от общего числа дисфункций)
«Влажная» макулодистрофия встречается в среднем в 10% случаев от общего числа патологий. Но на ее фоне значителен риск развития отслойки сетчатки, макулярного отека. При данной форме новые кровеносные сосуды прорастают под сетчатку глаза. Сосуды тонкие, через них проникает жидкость и кровь. И это вещество называют экссудатом. Именно оно давит на сетчатку и способствует ее отслоению. Острота зрения при этом снижается очень резко.
Лечение народными средствами
Не одно поколение избавлялось от болезней с помощью народных средств. В основном, все проблемы со здоровьем идут из-за неправильного питания
В случае с макулодистрофией в рацион важно добавить больше овощей, а также продуктов, содержащих каротин, лютеин. Для укрепления сетчатки будут в помощь травяные настои
Одной из таких можно считать настойку из домашней календулы. На чашку воды необходимо брать столовую ложку цветов и кипятить пару минут, после чего настаивать полчаса. По две капли на каждый глаз будет достаточно для укрепления сетчатки. Также можно принимать средство и перорально, чтобы повысить эффективность.
Одним из самых полезных зерен является овес. Цельное зерно необходимо промыть, замочить в воде на пару часов
Жидкость, которая не впиталась в зерно, важно слить и добавить новой, после чего поставить на огонь и варить полчаса. Полученное средство принимать перед едой
Оно будет очень эффективным, когда нарушение только началось.
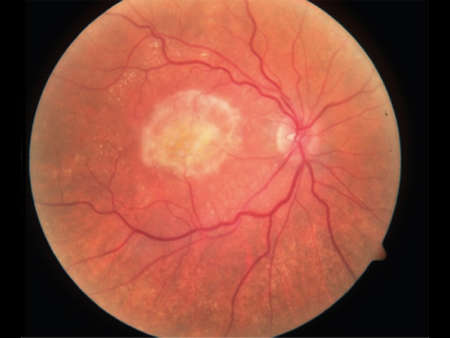
Народные методы лечения макулодистрофии могут использоваться только после консультации с окулистом.
Классификация макулодистрофии
Окулистами патология классифицируется по формам течения ВМД:
- Сухая (другие названия — неэкссудативная, атрофическая). Развивается медленно.
- Влажная (другие названия — экссудативная, неоваскулярная). Развивается стремительно.
- Рубцовая. Последняя стадия ВМД. Развивается стремительно.
Атрофическая форма
Сухая форма ВМД отмечается в 85% случаях, нежели другие формы патологии. С возраством у человека происходит изменение обмена веществ. В результате этого в области макулы желтоватые пятна, называемые друзами. Это и есть очаги атрофии. Друзы подразделяются на твердые и мягкие. Твердые – мелкие и четко очерченные; мягкие – большие, с расплывчатыми краями, могут сливаться между собой. Пациент теряет остроту зрения постепенно. Это одно из отличий этой формы патологии от иных. Зарегистрированы случаи, когда сухая форма постепенно переходила в последнюю – рубцовую стадию.
Сухая форма ВМД также называется неэкссудативной или атрофической.
Неоваскулярная форма
Офтальмологи диагностируют данный вид патологии всего в 10-15% случаев. Влажная форма ВМД — результат прогрессирования атрофической формы. Болезнь развивается стремительно. В большинстве случаев практически полностью теряется центральное зрение. По мере увеличения в размерах и утолщения друз (возникших при сухой форме) на сетчатке развивается процесс формирования новых сосудов. Именно данный процесс, именуемый также неоангиогенез, является отличием влажной формы. В результате организм пытается ошибочно компенсировать недостаточное питание сетчатки глаза, посылая дополнительный объем кислорода и необходимых для функционировния веществ.
При прогрессировании патологии через стенки новых сосудов проникают клетки крови и жидкость, накапливающиеся в области под сетчаткой. Развивается отек, появляются кровоизлияния. В результате клетки сетчатки, особо чувствительные к свету, постоянно повреждаются и погибают. Так образуются слепые пятна в центральном зрении.
Классифицируется на:
- Классическую, затрагивающую субретинальную неоваскулярную мембрану (СНМ).
- Скрытую, называемую еще оккультной.
- Смешанную.
Влажная форма также называется экссудативной или неоваскулярной.
Рубцовая форма
При прорастании сосудов под пигментный эпителий возможна отслойка сетчатки с последующей отслойкой нейроэпителия и формированием рубцовой ткани (переход в рубцовую стадию).
Это конечная стадия возрастной макулярной дегенерации. Потеря зрения необратима.