Что такое метаболический синдром у женщин? как он связан с ожирением?
Содержание:
Лечение метаболического синдрома у женщин
Поскольку причиной развития МС является плохое усвоение клетками инсулина, полностью исправить это нарушение невозможно, так как часто дисметаболические нарушения обусловлены генетически. Лечение метаболического синдрома носит симптоматический характер, оно направлена на устранение последствий гормональных нарушений и предотвращение осложнений.
Основные направления борьбы с метаболическим синдромом:
- Корректировка питания.
- Увеличение физической активности.
- Медикаментозное лечение.
Эти методы связаны между собой и должны применяться в комплексе.
Снижение веса является первостепенной задачей для устранения МС. Для этого необходимо увеличить физическую активность. Во время занятий спортом улучшается метаболизм, ускоряется расщепление жиров. Тренировки способствуют выработке эндорфинов (гормонов счастья). В результате у человека улучшается настроение, снижается тяга к сладкому, повышается чувствительность клеток к инсулину.
Тренировки должны быть умеренными, приносить удовольствие, не вызывать ухудшения самочувствия. Важные принципы занятий физкультурой — умеренность и регулярность. Выбор вида спорта зависит от самочувствия больного и наличия хронических заболеваний. Если есть нарушения в работе почек, сердца, то можно заниматься ЛФК или просто совершать ежедневные пешие прогулки. Утренняя зарядка хорошо разгоняет метаболизм, заряжает энергией.
Некоторые состояния являются противопоказаниями к спортивным занятиям. Нельзя заниматься физкультурой при:
- сильно высоком давлении (более 140:90);
- повышенном уровне сахара (более 9 ммоль/л);
- почечной недостаточности.
Диета при метаболическом синдроме является вторым действенным методом терапии. Основные принципы питания:
- снижение в рационе количества животных жиров;
- уменьшение употребления углеводной пищи;
- отказ от простых углеводов;
- исключение фастфуда;
- увеличение употребления растительной пищи;
- дробное питание (5-6 приемов пищи в день);
- соблюдение питьевого режима (не менее 1,5 л воды в день).
- калорийность рациона — не выше 2000ккал.
Под запретом находятся следующие виды продуктов:
- кондитерские изделия; сладкая газировка;
- колбасы и другие полуфабрикаты;
- сладкие фрукты;
- жирные молочные продукты;
- белый хлеб;
- манная и рисовая каша;
- сахар;
- майонез;
- сливочное масло;
- сало.
Основу рациона пациента с МС составляют:
- овощи;
- несладкие фрукты, ягоды;
- свежая зелень;
- постое мясо;
- цельнозерновой хлеб;
- обезжиренные молочные продукты;
- гречневая каша;
- супы на овощном бульоне.
Медикаментозная терапия заключается в применении следующих групп препаратов:
Нормализующих уровень холестерина. Это статины и фибраты (Фенофибрат, Розувастатин).
Розувастин
Фенофибрат
Снижающих инсулинорезистентность (Метформин).
Метформин
Повышающих чувствительность клеток к инсулину (Глюкофаж).
Глюкофаж
Разжижающих кровь (Аспирин кардио).
Аспирин кардио
Аминокислот, улучшающих работу печени (Альфа-липоевая кислота).
Альфа-липоевая кислота
Нормализующих артериальное давление (Каптоприл, Фелодипин).
Фелодипин
Каптоприл
Нормализующих гормональный фон (Эстрадиол).
Эстрадиол
При большой степени ожирения врач может назначить средства, препятствующие всасыванию жира в кишечнике (Орлистат, Ксеникал).
Важно! Нельзя применять для лечения МС средства, подавляющие аппетит (Редуксин). Подобные препараты еще больше усиливают инсулинорезистентность. Радикальными методами являются операции по уменьшению объема желудка: бандажирование, гастрошунтирование, рукавная резекция желудка
Радикальными методами являются операции по уменьшению объема желудка: бандажирование, гастрошунтирование, рукавная резекция желудка.
Причины возникновения метаболического синдрома
Причины, являющиеся предвестниками развития метаболического синдрома:
- наследственная склонность. Инсулиновая нечувствительность – итог эволюции, так человек с легкостью переживет голодные времена. Поэтому изобилие высококалорийной пищи богатой жирами увеличивает риски образования метаболического синдрома, если есть генетическая склонность;
- изменения на гормональном уровне могут спровоцировать инсулинорезистентность. Гипотиреоз, характеризующийся пониженным гормональным уровнем, благоприятствует увеличению содержания липидов в кровотоке, провоцируя понижение чувствительности. Большая степень ожирения указывает на инсулиновую нечувствительность тканей. Жировая ткань, как часть эндокринной системы, вырабатывает гормоны, уменьшающие инсулиновую чувствительность. Увеличенное образование тестостерона и уменьшенное эстрогена у женского пола провоцирует жировое скопление по «мужскому» типу, функционирование сосудов меняется, вероятно возникновение артериальной гипертензии;
- у мужчин во второй половине жизни уменьшается выработка тестостерона, вызывающая гипертонию, ожирение, появление резистентности к инсулину;
- кратковременные сбои дыхания во время сна являются виновниками мозгового кислородного голодания, повышенного образования соматотропного гормона. Оно провоцирует инсулинорезистентность.
Факторы риска к возникновению заболевания
Факторы, вызывающие МС:
- наличие в рационе высокоуглеводной, жирной пищи – распространенный повод МС. Преобладание жирной еды способствует попаданию в кровоток насыщенных жирных кислот и глюкозы. Они концентрируются в жировых клетках подкожной жировой клетчатки, отрицательно действуют на клетки, понижая их инсулиновую чувствительность, порождая ожирение и метаболический синдром;
- малая подвижность замедляет скорость процессов обмена, расщепление и усвоение жиров происходит значительно дольше. Глюкоза не проникает в клетки из-за избыточного содержания жирных кислот, инсулиновая чувствительность клеточных мембран понижается;
- отсутствие терапии гипертонии создает изменения в периферической системе кровотока, влечет увеличение инсулиновой нечувствительности клеток;
- продолжительные стрессовые ситуации провоцируют изменения нервных регуляций в тканях и органах. Из-за этого сбивается образование инсулина и других гормонов и воздействие их на клетки;
- применение лекарств, понижающих клеточную всасываемость глюкозы, такое обстоятельство понижает их чувствительность к инсулину. К данным средствам относят:
- пероральные противозачаточные средства;
- глюкагон;
- тиреиодные гормоны;
- кортикостероиды.
- еда с небольшим количеством калорий способна создать условия для повышенного жирового накопления. Диеты, содержащие меньше 300 ккал, влекут непоправимое нарушение метаболизма. Тело начинает экономить и наращивать ресурсы для жизнедеятельности;
- превышение допустимой дозы инсулина при сахарном диабете влечет излишний выброс инсулина в кровоток, рецепторы начинают к нему привыкать. Тем самым клетки защищаются от излишков инсулина.
Метаболический синдром Х – это коморбидное заболевание, соединяющее ряд нарушений: ожирение, ишемическая болезнь сердца, сахарный диабет, артериальная гипертензия. Первым, что такое метаболический синдром, описал Г. Ривен в 1988 году в качестве болезни, увеличивающей возможность образования диабета 2 типа. Отсюда и другое название синдрома. Синдром reaven (Х) чаще всего встречается у мужчин в период 35 – 65 лет. Женщины им страдают реже, но вероятность появления синдрома возрастет в 5 раз с момента прихода менопаузы. Метаболический синдром у детей и подростков сегодня стал проявляться значительно чаще, примерно на 7 % за четверть века. Число его проявлений неуклонно растет.
Метаболический синдром у детей и подростков может возникнуть по следующим причинам:
- плохое питание;
- социально – экономические особенности жизни;
- малый вес при рождении;
- недостаточность физических нагрузок;
- урбанизация;
- генетическая предрасположенность;
- особенности кормления.
Все эти обстоятельства способствуют увеличению содержания сахара в крови, что может стать основанием для синдрома.
Будучи в утробе матери, если ей диагностировали гестанционный диабет, ребенок может получить значительный ущерб здоровью.
Патогенез метаболического синдрома состоит в инсулиновой нетерпимости и гиперинсулинемии. Последняя представляет собой важный элемент для транспортировки глюкозы в ткани и для борьбы с инсулинорезистентностью, но при этом представляет собой важнейший признак появления гемодинамических, метаболических изменений, сопровождающих МС.
Симптомы метаболического синдрома
Метаболический синдром начинается с минимальных обменных нарушений, развивается медленно, постепенно накапливая сопутствующие заболевания. Ярких признаков – боли, потери сознания или высокой температуры, он не имеет, поэтому на изменения в организме обычно не обращают внимания, спохватываясь, когда метаболический синдром успевает принести существенный вред организму.
Типичные симптомы:
- пища без быстрых углеводов не приносит удовлетворения. Мясного блюда с салатом оказывается недостаточно, организм требует десерта или выпечки со сладким чаем;
- задержка приема пищи приводит к чувству раздражения, ухудшает настроение, вызывает злость;
- к вечеру ощущается повышенная усталость, даже если весь день отсутствовала физическая активность;
- растет вес, жир откладывается на спине, плечах, животе. Помимо подкожного жира, толщину которого легко прощупать, объем живота увеличен за счет жировых отложений вокруг внутренних органов;
- сложно заставить себя встать раньше, пройти лишний километр, подняться пешком по лестнице, а не на лифте;
- периодически начинается сильное сердцебиение, вызванное повышением уровня инсулина при метаболическом синдроме;
- в груди иногда ощущается тупая боль или чувство сдавливания;
- увеличивается частота головных болей;
- появляются головокружения, тошнота;
- на шее и груди видны участки покраснения из-за спазма сосудов;
- повышается употребление жидкости из-за постоянного чувства жажды и сухости во рту;
- нарушается регулярность опорожнения кишечника, нередки запоры. Замедлению работы пищеварения способствует гиперинсулинемия при метаболическом синдроме. Из-за избытка углеводов усиливается газообразование;
- усиливается выделение пота, особенно ночью.
Установлено, что предрасположенность к обменным нарушениям передается по наследству, поэтому в группу риска включаются также лица, чьи родители или сиблинги имеют абдоминальное ожирение, высокое давление, сахарный диабет или инсулинорезистентность, проблемы с сердцем, варикоз.
Признаки метаболического симптома, выявляемые по результатам анализа крови:
Лабораторный анализ Результаты, свидетельствующие о метаболическом синдроме, ммоль/л Причина отклонения от нормы Глюкоза натощак > 5,9, у пожилых > 6,4
Плохое поступление глюкозы из крови в ткани, сахар не успевает нормализоваться даже за 8 часов сна. Глюкозотолерантный тест > 7,8 в конце теста Замедление усвоения глюкозы клетками из-за инсулинорезистентности и низких энергетических потребностей. Холестерин липопротеидов высокой плотности 3 Повышение обусловлено избытком жирных кислот, поступающих в кровь их висцерального жира. Триглицериды > 1,7 Поступают из пищи и жировой ткани, синтезируются печенью в ответ на избыток инсулина
Триглицериды повышены — что это значит? Мочевая кислота > 0,42 у мужчин, > 0,35 у женщин
Уровень увеличивается, когда метаболический синдром затрагивает обмен пуринов – важной составляющей клеточных ядер
Симптомы метаболического синдрома
МС развивается по следующей схеме. Слабая физическая активность и высококалорийное питание провоцируют изменения в работе рецепторов клеток: они становятся менее восприимчивы к инсулину. В связи с этим поджелудочная железа, пытаясь обеспечить клетки необходимой для их жизнедеятельности глюкозой, начинает вырабатывать большее количество инсулина. В результате в крови образовывается переизбыток гормона – развивается гиперинсулинемия, отрицательно воздействующая на липидный обмен и работу сосудов: человек начинает страдать ожирением и высоким артериальным давлением. Поскольку в крови остается большое количество неусвоенной глюкозы, это приводит к развитию гипергликемии. Переизбыток глюкозы снаружи клетки и дефицит внутри приводит к разрушению белков и появлению свободных радикалов, повреждающих клеточную мембрану, тем самым вызывая их преждевременное старение.
Процесс изменений, разрушающих организм, запускается незаметно и безболезненно, но это ничуть не делает его менее опасным.
Внешние симптомы МС:
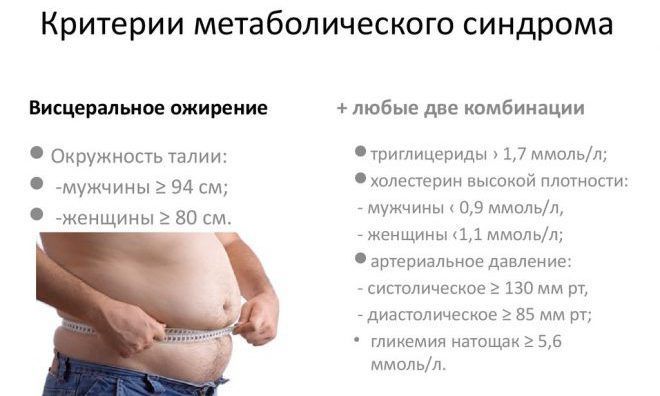
- Висцеральное (абдоминальное, или верхнее) ожирение, при котором избыточная жировая масса откладывается в верхней половине туловища и в районе живота. При висцеральном ожирении скапливается подкожный жир. Кроме того, жировая ткань обволакивает все внутренние органы, сдавливая их и усложняя их работу. Жировая клетчатка, выполняя роль эндокринного органа, выделяет гормоны, продуцирующие воспалительные процессы и повышающие уровень фибрина в крови, что увеличивает риск тромбообразования. Как правило, при верхнем ожирении окружность талии у мужчин составляет свыше 102 см, а у женщин – более 88 см.
- Постоянно появляющиеся красные пятна в области груди и шеи. Это объясняется повышенным давлением. Так, при ожирении показатели систолического давления крови превышают 130 мм рт. ст., а диастолического – 85 мм рт. ст.
Ощущения больного при развитии МС:
- вспышки плохого настроения, особенно в голодном состоянии. Плохое настроение, агрессия и раздражительность больного объясняется поступлением недостаточного количества глюкозы в клетки головного мозга;
- частые головные боли. При МС головная боль является результатом повышенного давления или сужения сосудов посредством атеросклеротических бляшек;
- боли в области сердца, которые вызваны нарушением питания сердца из-за отложений холестерина в коронарных сосудах;
- периодически учащающееся сердцебиение. Высокая концентрация инсулина ускоряет сердцебиение, увеличивая при этом объем выбрасываемой крови при каждом сокращении сердца. Впоследствии чего в начале утолщаются стенки левой половины сердца, а в перспективе начинается изнашивание мышечной стенки;
- сильная утомляемость, связанная с глюкозным “голоданием” клеток. Несмотря на то, что в крови высокий уровень сахара, из-за низкой чувствительности клеточных рецепторов к инсулину, клетки недополучают необходимую им глюкозу и остаются без источника энергии;
- очень хочется сладкого. Из-за глюкозного “голодания” мозговых клеток, в еде отдается предпочтение сладкому и углеводам, способствующим кратковременному улучшению настроения. При метаболическом синдроме человек равнодушен к овощам и белковой пище (мясо, яйца, кисломолочная продукция), после употребления которых возникает сонливость;
- http://bystrajadieta.ru/wp-content/uploads/2016/06/sladkaja-dieta-6.jpg
- тошнота и нарушение координации движений, связанные с повышенным внутричерепным давлением, которое возникает в следствие нарушения оттока крови из мозга;
- периодически возникающие запоры. Высокая концентрация инсулина в крови и ожирение замедляют работу желудочно-кишечного тракта;
- сильная потливость, чувство неутолимой жажды и сухость во рту. Симпатическая нервная система под влиянием инсулина воздействует на слюнные и потовые железы, угнетая их.
Диагностика заболевания
Диагностика заболевания у детей
Метаболический синдром у детей протекает бессимптомно, а его признаки начинают формироваться лишь в школьные годы, когда ребенок начинает меньше двигаться. В это время выявить заболевание помогает анализ крови, показывающий повышение в крови липидов и липопротеидов. Другим признаком болезни является стойкое повышение артериального давления.

Обязательным условием, позволяющим поставить диагноз, является невосприимчивость клеток-рецепторов к инсулину. Данный фактор позволяет врачу-эндокринологу назначить диагностический комплекс исследований, в ходе которого собираются остальные клинические признаки.

Метаболический синдром у детей характеризуется наличием определенных признаков, которые в совокупности рано или поздно приводят к развитию заболеваний сердечно-сосудистой системы.
- Ожирение, характеризующееся отложением жира в передней части брюшной полости, на туловище выше пояса, а также на плечевом поясе, шее и лице.
- Существенное снижение восприимчивости клеток к инсулину.
- Повышенная концентрация инсулина в крови.
- Сахарный диабет II типа.
- Повышение артериального давления.
- Повышенное содержание в крови липидов и липопротеидов, а также мочевой кислоты.
- Усиленный рост волос на теле у девушек.
- Нарушения свертываемости крови.
- Нарушения функции почек.
Диагностика заболевания у женщин
Основными признаками метаболического синдрома у женщин являются следующие проявления:
- увеличение веса за счет отложения жира в передней части брюшной полости;
- повышение аппетита и потребности в сладкой пище;
- сухость во рту и жажда;
- запоры;
- артериальная гипертензия;
- головные боли, сопровождаемые головокружением;
- учащение сердцебиения и одышка;
- боли в сердце;
- ощущение слабости и повышенная раздражительность;
- усиленное потоотделение в ночное время суток;
- рост волос на теле и лице;
- нарушение менструального цикла;
- бесплодие.
При постановке окончательного диагноза лечащий врач учитывает следующие критерии диагностики:
- наследственная предрасположенность;
- гинекология, включающая начало первой менструации, их продолжительность и интенсивность выделений, перенесенные гинекологические заболевание, а также количество беременностей и их исход;
Выявление диагноза производится на основании следующих исследований:
- биохимического анализа крови;
- анализа на свертываемость крови;
- тест, проводимый с применением порошка глюкозы, который позволяет определить восприимчивость организма к данному веществу;
- определение уровня гормонов в крови;
- обследование сердца;
- исследование, позволяющее определить соотношение жировой и мышечной тканей в организме;
- консультации специалистов, в том числе эндокринолога и гинеколога.

Диагностика заболевания у мужчин
Метаболический синдром у мужчин определяется на основании следующих критериев:
- ожирением, характеризующимся отложением жира в передней части брюшной стенки;
- содержанием глюкозы в крови свыше 6,1 ммоль на 1 л при условии сдачи анализа натощак;
- артериальной гипертензией;
- снижением уровня холестерина липопротеидов высокой плотности;
- повышением уровня триглицеридов;
- проблемами с эрекцией;
- бесплодием.
Постановка диагноза осуществляется на основании тех же исследовательских мероприятий, которые назначаются женщинам. Однако гинекология у мужчин заменяется врачом-урологом, оценивающим мужской организм.
Лечением данного заболевания занимается врач-эндокринолог, который по результатам обследования может направить пациента на консультацию к другим специалистам, в том числе к кардиологу, диетологу и терапевту.
Этиология метаболического синдрома
Инсулин в организме выполняет множество функций. Но его основная задача – связаться в инсулиночувствительными рецепторами, которые есть в оболочке каждой клетки. После этого запускается механизм транспортировки глюкозы из межклеточного пространства внутрь клетки. Таким образом, инсулин «открывает двери» в клетку для глюкозы. Если рецепторы не реагируют на инсулин, то и сам гормон и глюкоза накапливаются в крови.
В основе развития метаболического синдрома лежит нечувствительность к инсулину — инсулинорезистентность. Это явление может вызываться рядом причин.
Генетическая предрасположенность. У некоторых людей нечувствительность к инсулину заложена на генетическом уровне. Ген, который несет ответственность за развитие метаболического синдрома, находится в 19 хромосоме. Его мутации могут привести к тому, что у клеток недостаточно рецепторов, отвечающих за связывание инсулина;
рецепторы не чувствительны к инсулину;
иммунная система вырабатывает антитела, которые блокируют инсулиночувствительные рецепторы;
поджелудочная железа вырабатывает аномальный инсулин.
Существует теория, согласно которой сниженная чувствительность к инсулину результат эволюции. Это свойство помогает организму благополучно пережить голод. Но у современных людей при потреблении калорийной и жирной пищи у таких людей развивается ожирение и метаболический синдром.
Диета с высоким содержанием жиров и углеводов – самый важный фактор развития метаболического синдрома. Насыщенные жирные кислоты, поступающие с животными жирами в большом количестве, способствуют развитию ожирения. Кроме того жирные кислоты вызывают изменения в оболочках клеток, делая их нечувствительными к действию инсулина. Чрезмерно калорийное питание приводит к тому, что в кровь поступает много глюкозы и жирных кислот. Их избыток откладывается в жировых клетках в подкожной жировой клетчатке, а также в других тканях. Это приводит к снижению их чувствительности к инсулину.
Малоподвижный образ жизни. Уменьшение физической активности влечет за собой снижение скорости всех обменных процессов, в том, числе и расщепления и усвоения жиров. Жирные кислоты блокируют транспорт глюкозы в клетку и снижают чувствительность ее мембраны к инсулину.
Длительная не леченная артериальная гипертония. Вызывает нарушение периферического кровообращения, которое сопровождается снижением чувствительности тканей к инсулину.
Пристрастие к низкокалорийным диетам. Если калорийность суточного рациона составляет менее 300 ккал, это приводит к необратимым нарушениям обмена веществ. Организм «экономит» и наращивает запасы, что приводит к усиленному жироотложению.
Стрессы. Длительные психические нагрузки нарушают нервную регуляцию органов и тканей. В результате нарушается производство гормонов, в том числе инсулина, и реакция клеток на них.
Приём препаратов-антагонистов инсулина:
глюкагон
кортикостероиды
пероральные контрацептивы
тиреоидные гормоны
Эти лекарственные препараты уменьшают поглощение тканями глюкозы, что сопровождается снижением чувствительности к инсулину.
Передозировка инсулина при лечении сахарного диабета. Неправильно подобранное лечение приводит к тому, что в крови находится большое количество инсулина. Это вызывает привыкание рецепторов. Инсулинорезистентность в этом случае является своеобразной защитной реакцией организма от высокой концентрации инсулина.
Гормональные нарушения. Жировая ткань является эндокринным органом и выделяет гормоны, которые снижают чувствительность к инсулину. Причем, чем более выражено ожирение, тем ниже чувствительность. У женщин при повышенной выработке тестостерона и сниженной эстрогена жиры накапливаются по «мужскому» типу, нарушается работа сосудов и развивается артериальная гипертензия. Снижение уровня гормонов щитовидной железы при гипотиреозе также способно вызвать повышение уровня липидов (жиров) в крови и развитие инсулинорезистентности.
Возрастные изменения у мужчин. С возрастом снижается выработка тестостерона, что приводит к инсулинорезистентности, ожирению и гипертонии.
Апное во сне. Задержка дыхания во сне вызывает кислородное голодание мозга и усиленную выработку соматотропного гормона. Это вещество способствуют развитию нечувствительности к инсулину.
Друзья человека
Хром. Главнейший микроэлемент, играющий основополагающую роль в усвоении глюкозы. Хром уменьшает тягу к сладкому, способствует потере жировой ткани, сохраняя мышечную ткань, активизирует сжигание жира во время физических тренировок. Прием хрома при сахарном диабете позволяет снизить дозировки противодиабетических препаратов и уменьшить количество инъекций инсулина. Действие хрома усиливается в присутствии ниацина, или никотиновой кислоты (витамина В3). Богатый источник хрома – пивные дрожжи. При аллергических реакциях на данный продукт рекомендуется прием добавок, содержащих хром.
Цинк. Играет важную роль в функционировании клеточных инсулиновых рецепторов, способствует нормализации уровня глюкозы и снижению холестерина в крови. Для профилактики осложнений метаболического синдрома рекомендуемая дозировка цинка – 15-25 мг в день. Источниками цинка являются: пророщенная пшеница, говяжья и свиная печень, сухая чечевица, говяжье филе, сардины в масле, пшеничный хлеб, зеленый чай!
Ванадий. Входит в число важнейших минералов при метаболическом синдроме. Ванадий существенно снижает уровень глюкозы натощак и повышает чувствительность тканей к инсулину. В незначительных количествах поступает в организм с водой. Продукты, богатые ванадием: неочищенный рис, гречка, ячмень, овес, фасоль, картофель, перец, редис, зеленый салат, петрушка, свекла, морковь, хлебные злаки, грибы, вишня и земляника, некоторые морепродукты и др.
Магний. Играет фундаментальную роль в нормализации уровня глюкозы в крови и повышении чувствительности к инсулину. Кроме того, магний необходим для образования костей, управления мышцами и нервами, а также при нарушении функций мозга. Магний содержится в следующих продуктах: недробленом зерне, шоколаде, орехах, овсяных хлопьях, минеральной воде, кунжуте, отрубях. Для лиц с метаболическим синдромом, сопровождающимся гипертонией и сахарным диабетом, требуется ежедневный дополнительный прием магния (400-1000 мг).
Кальций. Один из наиболее важных химических элементов для человеческого организма. Кальций составляет структурную основу костей и зубов, необходим для нормального свертывания крови, выработки гормонов, сокращения мышц. Кроме этого, кальций способствует нормализации уровня глюкозы натощак и повышению чувствительности к инсулину. Совместный прием кальция с магнием в пропорции 2:1 усиливает полезные свойства этих микроэлементов. Продукты с высоким содержанием кальция – молочные продукты, творог, сыр, орехи, кунжут и бобы. Кальций содержится в маке, семенах кунжута, в миндале, бобах, молодой крапиве, шиповнике.
Липоевая кислота. Способствует утилизации глюкозы, существенно повышает чувствительность тканей к инсулину, снижает холестерин в крови, препятствует развитию атеросклероза, помогает выведению из организма опасных солей тяжелых металлов (ртути, свинца). Улучшает работу печени, зрительную функцию, стимулирует работу головного мозга. Содержится в говяжьем мясе (особенно печени), молоке, зеленых частях растений, дрожжах, бобах, бело- и краснокочанной капусте. Профилактическая доза липоевой кислоты – 100-300 мг ежедневно.
Витамин Е (токоферол). Влияет на многие проявления метаболического синдрома: снижает количество триглицеридов (соединения жирных кислот и глицерина) и липопротеидов (низкой плотности в крови), уменьшает склонность к тромбообразованию. При низком содержании в организме токоферола риск возникновения сахарного диабета у взрослых увеличивается в 4 раза. Витамин Е содержится в свежих овощах, проросшей пшенице, шпинате, брокколи, неочищенных зерновых, в отрубях, растительных маслах.
Карнитин. Оказывает существенное влияние на обмен веществ, улучшает энергетический обмен, предотвращает сердечно-сосудистые заболевания. Кроме того, карнитин способствует снижению веса за счет сжигания жира, нормализует артериальное давление, снижает уровень холестерина в крови, оказывает положительное влияние на иммунитет. Наибольшее количество карнитина содержится в красном мясе, птице, морепродуктах.
Метаболический синдром у женщин симптомы:
Симптомы метаболического синдрома часто остаются необнаруженными в течение длительного времени, поскольку они сами по себе не вызывают боли или дискомфорта.
Врач диагностирует его случайно во время осмотра — или после сердечного приступа или инсульта.
Факторы для подтверждения метаболического синдрома:

- Тучность хорошо заметна при метаболическом синдроме. Опасно больше всего ожирение по типу «яблоко» с пивным животом. Менее опасно накопление жира на бедрах — «тип груши».
- Очень опасен висцеральный жир (внутри живота). Он вызывает опаснейшие воспаления, влияют на эластичность кровеносных сосудов, свертываемость крови.
- Затем печень теряет чувствительность к инсулину. Возникает ожирение печени, ее воспаления, циррозу, раку.
- Возникает опасность получить гипертонию, инфаркт.
- Ожирение — наиболее важная часть риска метаболического синдрома.
Окружность или ИМТ (индекс массы тела):
- Меньше 18,5 – надо поправиться.
- Норма 18,5 до 24,9.
- 25,0 до 29,9 – период пред ожирения.
Расчет ИМТ: ваш вес на весах в килограммах /на рост в метрах в квадрате. Пример: ваш вес утром 90 кг: ваш рост в метрах (1,60х1,60) = 35,15. Смотрим на таблицу ниже – у вас ожирение 2 степени. Начинайте усиленно следить за своим здоровьем.
Средние цифры окружности талии — от 94 сантиметров для мужчин до 80 сантиметров для женщин. Все, что выше, опасно.
Измерение живота:
- Для женщин – не больше 88 сантиметров.
- Для мужчин – не больше 102 сантиметров.
Ожирение степени:
| Ожирение 1 степени | 30,0 34,9 |
| Ожирение 2 степени | 35,0 до 39,9 |
| Ожирение 3 степени | 40,0 до 44,9 |
| Ожирение 4 степени | Все, что выше |
Нарушенный метаболизм жиров, измеряемый повышенными уровнями липидов в крови:
- Опасен так называемый «плохой» холестерин или низкой плотности.
- Полезен «хороший» (HDL) холестерин.
Нормы анализа на холестерин:
| Холестерин общий | До 5,2 мм/л |
| Триглицериды | До 1,8 мм/л |
| ЛПВП (хороший) | Более 1,4 |
| ЛПНП | До 3,9 мм/л |
| Индекс атерогенности | До 3,0 |
- Нужно начинать следить за собой более пристально при повышении этих цифр, кроме хорошего холестерина. Там цифры, чем выше, тем лучше.
- Добиться этого очень непросто – он реагирует на спорт.
Высокое артериальное давление:
- Даже при уже начатом лечении высокого кровяного давления фактор риска метаболического синдрома сохраняется.
- Высокое давление может приводит к головной боли, головокружению, носовым кровотечениям, ощущению жара в голове. Может возникать без какого-либо дискомфорта.
- Цифры выше 130/80 должны настораживать.
Инсулинорезистентность:
- Повышение уровня сахара в крови натощак или уже проявление сахарного диабета 2 типа. Напомню, норма сахара натощак от 3,0 до 5,6 ммоль/литр. Сейчас добавили нормы до 6,1 ммоль/литр.
- Все эти признаки — это последствия современного образа жизни: отсутствие упражнений, неправильная диета (слишком много продуктов с высокой калорийностью, сахара).
Основные причины
Инсулин в организме выполняет различные функции. Но его главная задача – связаться с рецепторами, расположенными в оболочке каждой клетки. После этого начинается транспортировка глюкозы из межклеточного пространства внутрь клетки.
Другими словами, инсулин помогает глюкозе проникнуть в клетку. Если рецепторы по какой-либо причине не реагируют на инсулин, глюкоза начинает накапливаться в крови. В основе развития метаболического синдрома лежит нечувствительность к инсулину, то есть инсулинорезистентность. Это явление может быть вызвано различными причинами.
Генетическая предрасположенность
У ряда людей нечувствительность к инсулину заложена на генетическом уровне. Гены, несущие ответственность за развитие метаболического синдрома, расположены в 19 хромосоме. Мутации в этом случае могут стать причиной того, что:
- у клеток недостаточно рецепторов, которые отвечает за связь с инсулином;
- рецепторы становятся нечувствительны к инсулину;
- иммунная система сама начинает вырабатывать антитела, блокирующие инсулиночувствительные рецепторы;
- поджелудочная вырабатывает аномальный инсулин.
Существует теория, согласно которой снижение чувствительности к инсулину является результатом эволюции. Именно это свойство помогает организму лучше переживать голод. Но у современных людей при потреблении калорийной пищи из-за этого развивается ожирение и, как следствие, метаболический синдром.
Диета с высоким содержанием жиров и углеводов
Является самым важным фактором развития МС. Насыщенные жирные кислоты, которые поступают вместе с животными жирами, приводит к ожирению. Кроме того, жирные кислоты могут стать причиной серьезных изменений оболочки в клетке, делая их нечувствительными к действию инсулина. А чрезмерно калорийное питание становится причиной поступления глюкозы и разных кислот в кровь в большом количестве. Их избыток откладывается в жировых клетках, подкожной жировой клетчатке, на тканях, что также вызывает снижение чувствительности к инсулину.
К другим причинам относят:
- Малоподвижный образ жизни. При уменьшении физической активности снижается скорость всех обменных процессов. В результате жирные кислоты блокируют поступление глюкозы в клетку, снижают чувствительность мембраны клетки к инсулину.
- Длительная гипертония. В этом случае нарушается периферическое кровообращение.
- Пристрастие к низкокалорийной диете. Если калорийность суточного рациона менее 300 ккал, это становится причиной необратимых нарушений в обмене веществ. Организм начинает экономить, наращивает запасы, что приводит к сильному жироотложению.
- Стрессы. Длительные психические нагрузки приводят к нарушению нервной регуляции органов и тканей. Это приводит к сбоям в производстве гормонов, в том числе инсулина.
- Длительный прием препаратов-антагонистов инсулина, например глюкагона, кортикостероидов, оральных контрацептивов. Данные лекарственные средства уменьшают поглощение тканями глюкозы, что вызывает снижение чувствительности к инсулину.
- Передозировка инсулина при лечении сахарного диабета. При неверно подобранной дозе в крови накапливается большое количество инсулина. В результате рецепторы начинают привыкать к нему. Инсулинорезистентность в таком случае – это своеобразная защита организма от высокой концентрации инсулина.
- Гормональные нарушения. У женщин при повышенной выработке тестостерона, снижении эстрогена жир начинает накапливаться по мужскому типу. В результате нарушается работа сосудов, может появиться артериальная гипертензия.
- Снижение уровня гормонов щитовидки при гипотериозе также может стать причиной повышенного уровня липидов в крови и развития инсулинорезистентности.
- Возрастные изменения у мужчин. С возрастом начинает понижаться выработка тестостерона, что может стать причиной инсулинорезистентности, гипертонии, ожирения.