Резистентность к инсулину
Содержание:
- Взаимосвязь между инсулинорезистентностью и сахарным диабетом
- Лечение инсулинрезистентности
- Тренировки против инсулинорезистентности
- Диагностика инсулинорезистентности
- Индекс инсулинорезистентности: определение простыми словами
- Стадии и степени инсулинорезистентности
- Слово в защиту низкоуглеводной диеты
- Симптоматика
- Инсулинорезистентность, что это такое простыми словами диагностика, лечение:
- Как определить инсулинорезистентность
- Коррекция питания
- Можно ли уменьшить или повернуть вспять болезнь?
- К каким заболеваниям приводит инсулинорезистентность
Взаимосвязь между инсулинорезистентностью и сахарным диабетом
Сахарный диабет 2 типа – это тип диабета, который возникает в более позднем возрасте или в результате ожирения в любом возрасте. Инсулинорезистентность предшествует развитию сахарного диабета 2-го типа. Было выявлено, что у людей с сахарным диабетом 2 типа, уровни глюкозы и инсулина в крови были нормальными в течение многих лет, до тех пор, пока в какой-то момент времени не развивается резистентность к инсулину, что и приводит к диабету.
Высокие уровни инсулина часто связаны с центральным ожирением, аномалиями холестерина и/или повышенным кровяным давлением (гипертонией). Когда эти болезненные процессы происходят вместе, это называется метаболическим синдромом.
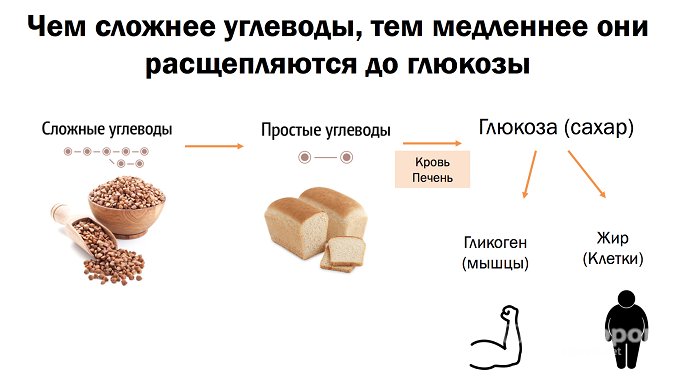
Инсулин способствует тому, что клетки организма (в частности, клетки мышц и жировые клетки) получают и используют глюкозу, накапливающуюся в крови. Это один из способов, с помощью которого инсулин контролирует уровень глюкозы в крови. Инсулин оказывает такое влияние на клетки, связываясь с рецепторами инсулина на их поверхности. Вы можете представить это таким образом – инсулин «стучится в двери» клеток мышц и жировых клеток, клетки слышат стук, открываются и впускают глюкозу внутрь, после чего используют ее для получения энергии. При инсулинорезистентности клетки не слышат «стук» (они устойчивы). Таким образом, поджелудочная железа уведомляется, что ей нужно произвести больше инсулина, что увеличивает уровень инсулина в крови и вызывает «более громкий стук».
Сопротивление клеток продолжает увеличиваться с течением времени. Пока поджелудочная железа способна вырабатывать достаточно инсулина для преодоления этого сопротивления, уровень глюкозы в крови остается нормальным. Когда поджелудочная железа больше не может вырабатывать достаточное количество инсулина, уровень глюкозы в крови начинает повышаться. Изначально это происходит после еды, когда уровень глюкозы находится на самом высоком уровне и нужно больше инсулина. Но в конечном счете это начинает происходить даже во время того, как вы испытываете голод (например, при пробуждении утром). Когда уровень сахара в крови повышается выше определенного уровня, возникает сахарный диабет 2 типа.
Лечение инсулинрезистентности
На основании проведенных к настоящему времени исследований, для лечения преддиабета был разрешен метформин. Его можно использовать в отдельных случаях у пациентов с высоким риском развития диабета по соответствующим показаниям.
Метформин
При преддиабете метформин снижает риск развития диабета. Тем не менее, исследования показывают, что гораздо важнее в профилактике диабета изменение образа жизни. Терапия образа жизни – это прежде всего потеря веса, здоровое питание и регулярные физические упражнения Эти методы улучшают чувствительность тканей к инсулину, снижают нагрузку на поджелудочную железу и останавливают процесс.
При соблюдении диеты следует соблюдать осторожность
Важно следовать личным советам эндокринолога. План питания должен включать снижение потребления углеводов и жиров и обеспечение их равномерного распределения.
В случае избыточного веса, необходима нормализация массы тела, но потеря веса не должна строиться на радикальной диете, подразумевающей голодание.
Благотворное влияние на массу тела и общий обмен веществ оказывают регулярные физические упражнения 3-4 раза в неделю
Повышают чувствительность тканей к инсулину тренировки для укрепления сердечно-сосудистой системы и мышц.
Среди диетических добавок полезны инозитол, витамины группы В.
Во время лечения важно следить за заболеванием, проводя регулярные контрольные анализы на глюкозу, сахар. При метаболических отклонениях показателей проводится корректировка назначений
Терапия должна включать лечение сопутствующих заболеваний, например, СПКЯ, нарушений работы щитовидной железы, высокий уровень холестерина.
Тренировки против инсулинорезистентности
По словам спортивного физиолога и специалиста в направлении тренировок для диабетиков Шэри Колберг, физическая активность не просто играет значительную роль для повышения чувствительности к инсулину, а может обладать наиболее существенным эффектом из всех существующих методов борьбы с инсулинорезистентностью.
За счет чего тренировки повышают чувствительность клеток к действию инсулина? Специалисты из Университета Вашингтона объясняют это тем, что во время сокращения мышц активизируется транспорт глюкозы, при этом данная реакция может происходить и без действия инсулина. После нескольких часов после тренировки активизация транспорта глюкозы снижается. В это время подключается механизм прямого действия инсулина на клетки мышц, который играет ключевую роль для восполнения мышечного гликогена после тренировок.
Говоря максимально простым языком, так как во время тренировок наше тело активно расходует энергию из гликогена мышц (запасаемую в мышцах глюкозу), после окончания тренировочной сессии мышцы нуждаются в восполнении запасов гликогена. После тренировок чувствительность к инсулину повышается, ведь активная работа мышц исчерпывает запасы энергии (глюкозы), благодаря чему двери мышечных клеток открыты нараспашку. Клетки сами стоят у двери и ждут инсулин с глюкозой, как долгожданных и очень важных гостей.
Что ж, неудивительно, почему ученые из Университета Питсбурга отмечают, что тренировки снижают резистентность к инсулину и являются первой линией обороны в профилактике и лечении сахарного диабета 2 типа.
Аэробные тренировки
Аэробные тренировки могут резко увеличить чувствительность к инсулину за счет усиленного поглощения глюкозы клетками. Одна кардиотренировка длительностью 25-60 минут (60-95% от VO2 max, что соответствует уровню интенсивности от умеренного до высокого и очень высокого) способна повысить чувствительность к инсулину на 3-5 последующих дней. Улучшения также могут наблюдаться после 1 недели аэробных тренировок, в ходе которой проводится 2 кардиосессии по 25 минут ходьбы на уровне 70% (высокая интенсивность) от VO2 max.
В долгосрочной перспективе регулярные аэробные тренировки способны сохранить положительную динамику повышения чувствительности к инсулину. При этом отмечается, что с отказом от тренировок или резким переходом к сидячему образу жизни чувствительность к инсулину очень быстро снижается.
Силовые тренировки
Занимающиеся силовыми тренировками имеют возможность повысить чувствительность к инсулину, а также увеличить мышечную массу. Мышцам необходимо регулярно давать силовую нагрузку, так как они используют глюкозу не только во время сокращений, но и поглощают ее с целью синтеза гликогена после окончания тренировок.
В 2010 году в The Journal of Strength & Conditioning Research было представлено исследование, в котором приняло участие 17 человек с нарушением толерантности к глюкозе. Целью исследования было оценить воздействие разных тренировочных протоколов на 24-часовую посттренировочную чувствительность к инсулину. Участники выполнили 4 силовых тренировки с умеренной (65% от 1ПМ) или высокой (85% от 1ПМ) интенсивностью, при этом выполняя либо по 1, либо по 4 подхода в упражнениях. Между каждой тренировкой проходило 3 дня.
В периоды отдыха от тренировок ученые анализировали изменения двух показателей: чувствительности к инсулину и уровня глюкозы натощак. В результате независимо от тренировочного протокола чувствительность к инсулину повышалась, а уровень глюкозы натощак снижался у всех участников.
При этом было установлено, что по сравнению с использованием 1 подхода, тренировки с несколькими подходами более значительно снижали уровень глюкозы натощак на протяжении 24 часов после тренировки. Ученые отметили, что высокоинтенсивные тренировки (85% от 1ПМ) с несколькими подходами имели наиболее сильный эффект как на снижение уровня глюкозы натощак, так и на повышение чувствительности к инсулину.
В заключении специалисты указали:
«…Силовые тренировки являются эффективным методом повышения чувствительности к инсулину и регулирования уровня сахара в крови для лиц с нарушением толерантности к глюкозе. Результаты исследования также указывают на то, что между интенсивностью, объемом тренировок и чувствительностью к инсулину, а также уровнем глюкозы натощак существует взаимозависимость (чем интенсивнее и объемнее тренировки, тем выше чувствительность к инсулину)».
По словам Шэри Колберг, любой вид физической активности обладает потенциалом заставить инсулин работать эффективнее, при этом комбинация аэробных и силовых тренировок обеспечивает наиболее выраженный эффект.
Диагностика инсулинорезистентности
Определить инсулинорезистентность можно используя специальные тесты и анализы.
Прямые методы диагностики
Среди прямых методов диагностики инсулинорезистентности наиболее точным является эугликемический гиперинсулинемический клэмп (ЭГК, клэмп-тест). Клэмп-тест заключается в одновременном введении пациенту растворов глюкозы и инсулина внутривенно. Если количество введённого инсулина не соответствует (превышает) количеству введённой глюкозы, говорят об инсулинорезистентности.
В настоящее время клэмп-тест используется только в научно-исследовательских целях, поскольку он сложен в выполнении, требует специальной подготовки и внутривенного доступа.
Непрямые методы диагностики
Непрямые методы диагностики оценивают влияние собственного, а не введённого извне, инсулина на обмен глюкозы.
Пероральный глюкозотолерантный тест (ПГТТ)
Пероральный глюкозотолерантный тест выполняется следующим образом. Пациент сдаёт кровь натощак, затем выпивает раствор, содержащий 75 г глюкозы, и повторно пересдаёт анализ через 2 часа. В ходе теста оцениваются уровни глюкозы, а также инсулина и С-пептида. С-пептид – это белок, с которым связан инсулин в своём депо.
| Статус | Глюкоза натощак, ммоль/л | Глюкоза через 2 часа, ммоль/л |
|---|---|---|
| Норма | 3,3–5,5 | Менее 7,8 |
| Нарушение гликемии натощак | 5,5–6,1 | Менее 7,8 |
| Нарушение толерантности к глюкозе | Менее 6,1 | 7,8–11,1 |
| Сахарный диабет | Более 6,1 | Более 11,1 |
Нарушение гликемии натощак и нарушение толерантности к глюкозе расцениваются как преддиабет и в большинстве случаев сопровождаются инсулинорезистентностью. Если в ходе теста соотнести уровни глюкозы с уровнями инсулина и С-пептида, более быстрое повышение последних так же говорит о наличии резистентности к инсулину.
Внутривенный глюкозотолерантный тест (ВВГТТ)
Внутривенный глюкозотолерантный тест похож на ПГТТ. Но в этом случае глюкозу вводят внутривенно, после чего через короткие промежутки времени многократно оценивают те же показатели, что и при ПГТТ. Этот анализ более достоверен в случае, когда у пациента есть заболевания желудочно-кишечного тракта, нарушающие всасывание глюкозы.
Расчёт индексов инсулинорезистентности
 Наиболее простой и доступный способ выявления инсулинорезистентности – расчёт её индексов. Для этого человеку достаточно просто сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Наиболее простой и доступный способ выявления инсулинорезистентности – расчёт её индексов. Для этого человеку достаточно просто сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Индекс НОМА-IR – расчёт, норма и патология
Индекс НОМА-IR (Homeostasis Model Assessment of Insulin Resistance) рассчитывается по следующей формуле:
НОМА = (уровень глюкозы (ммоль/л) * уровень инсулина (мкМЕ/мл)) / 22,5
В норме индекс инсулинорезистентности НОМА не превышает 2,7, причём этот показатель одинаков как для мужчин, так и для женщин и после 18 лет не зависит от возраста. В подростковый период он несколько повышается из-за физиологической резистентности к инсулину в этом возрасте.
Причины повышения индекса НОМА:
- инсулинорезистентность, которая говорит о возможном развитии сахарного диабета, атеросклероза, синдрома поликистозных яичников, чаще на фоне ожирения;
- гестационный сахарный диабет (диабет беременных);
- эндокринные заболевания (тиреотоксикоз, феохромацитома и др.);
- приём некоторых лекарственных препаратов (гормоны, адреноблокаторы, препараты, снижающие уровень холестерина);
- хронические заболевания печени;
- острые инфекционные заболевания.
Индекс caro
Данный индекс также расчётный показатель.
Индекс caro = уровень глюкозы (ммоль/л) / уровень инсулина (мкМЕ/мл)
Индекс caro у здорового человека составляет не менее 0,33.
Снижение этого показателя – верный признак резистентности к инсулину.
Анализы на инсулинорезистентность сдаются утром натощак, после 10–14-часового перерыва в приёме пищи. Нежелательно их сдавать после сильных стрессов, в период острых заболеваний и обострения хронических.
 Определение только уровня глюкозы, инсулина либо С-пептида в крови, отдельно от других показателей, малоинформативно. Они должны учитываться в комплексе, поскольку повышение только глюкозы в крови может говорить о неправильной подготовке к сдаче анализа, а только инсулина – о введении препарата инсулина извне в виде инъекций. Только убедившись, что количества инсулина и С-пептида превышают должные при данном уровне гликемии, можно говорить о резистентности к инсулину.
Определение только уровня глюкозы, инсулина либо С-пептида в крови, отдельно от других показателей, малоинформативно. Они должны учитываться в комплексе, поскольку повышение только глюкозы в крови может говорить о неправильной подготовке к сдаче анализа, а только инсулина – о введении препарата инсулина извне в виде инъекций. Только убедившись, что количества инсулина и С-пептида превышают должные при данном уровне гликемии, можно говорить о резистентности к инсулину.
Индекс инсулинорезистентности: определение простыми словами
Индекс инсулинорезистентности – это простыми словами измерение устойчивости к собственному инсулину. При развитии этого состояния в крови есть одновременно много глюкозы и инсулиновых молекул.
Так как клетки теряют способность реагировать на свой гормон, то поджелудочная железа стремится его вырабатывать как можно больше. Это в свою очередь вызывает противодействие со стороны клеток – они «сопротивляются» проникновению глюкозы внутрь. При высоком индексе у пациентов отмечается риск повреждения сосудов, развития ожирения, прогрессирования атеросклероза.
Индекс инсулинорезистентности – это расчетный показатель, его определяют по формулам. Для вычисления нужно чаще всего измерить уровень глюкозы и инсулина натощак, хотя есть и другие (косвенные) методы оценки устойчивости к инсулину.
Такой метод диагностики не является основным, ним пользуются только в комплексе с другими исследованиями. На практике врачи его используют чаще всего при недостаточной эффективности назначенного лечения сахарного диабета, обменных болезней, необходимости применить гормональную терапию (например, назначить Преднизолон диабетику).
Что такое Caro и HOMA-IR

Индекс инсулинорезистентности HOMA-IR – это формула, в которой в числителе инсулин и глюкоза, измеренные натощак в венозной крови, а в знаменателе коэффициент 22,5. Метод Caro предусматривает деление концентрации сахара в крови на показатель содержания инсулина.
Расчетные индексы не подходят для оценки чувствительности к гормону при беременности, а также они не всегда отражают полностью состояние углеводного обмена у подростков, пожилых пациентов. В таких случаях возможно возникновение естественной (физиологической) инсулинорезистентности. При лечении препаратами для снижения сахара и холестерина в крови показатели будут заниженными.
Как проверить другими тестами на чувствительность к инсулину
Для определения чувствительности к инсулину используют ряд тестов:
- инсулиновой супрессии – внутривенно вводится глюкоза, Пропроналол и Адреналин, измеряют показатели глюкозы и инсулина до стабилизации уровня сахара в крови;
- глюкозотолерантный – натощак исследуют С-пептид, инсулин и сахар, потом пациент принимает глюкозу в растворе и через 2 часа повторяют анализы;
- эугликемический гиперинсулинемический (ЭГК, клэмп-тест) – в вену вводят глюкозу и инсулин, необходимый для ее утилизации, если потребуется больше гормона, чем в норме, то ставят диагноз инсулинорезистентности.
Все эти способы имеют свои достоинства и недостатки, но они сложнее в выполнении, чем расчеты по формулам, более дорогостоящие, требуют неоднократных измерений. Поэтому такие альтернативные варианты чаще всего используют в крупных клиниках при подборе лечения в сложном случае или для научных исследований.
Стадии и степени инсулинорезистентности
Инсулинорезистентность, анализ крови для определения которой выполняет квалифицированный специалист-лаборант, развивается постепенно и в несколько этапов. По мере снижения чувствительности рецепторов к уровню инсулина в составе плазмы крови, происходит ухудшение самочувствия больного, более выраженными являются внешние признаки метаболического нарушения.
Выделяют следующие стадии развития заболевания:
- 1 стадия – повышение уровня инсулина является незначительным, рецепторы реагируют на всплеск гормона, появляются первые признаки ожирения;
- 2 стадия – у больного развивается гипертоническая болезнь, снижается уровень внимания, присоединяется рассеянность физическая слабость, метеоризм, а также другие нарушения в работе органов пищеварительной системы;
- 3 стадия – состояние больного близко к критичному, в крови резко возрастает уровень глюкозы и холестерина, существует обоснованный риск развития гипергликемии, инфаркта миокарда, ишемического инсульта головного мозга, наступления диабетической комы.
Стадию заболевания легко определить путем проведения лабораторных, а также инструментальных анализов. Ранние этапы развития болезни хорошо поддаются терапии с помощью медикаментозных средств, а также коррекции продуктами диетического питания. Наличие 3 стадии инсулинорезистентности требует оказания больному неотложных мер медицинской помощи.
Слово в защиту низкоуглеводной диеты
Мы не утверждаем, что низкоуглеводная диета является однозначно неэффективной для борьбы с инсулинорезистентностью, а лишь отмечаем, что ученым еще предстоит прийти к общему мнению по этому вопросу. Более того, в недавней статье о влиянии распределения БЖУ на похудение затрагивался вопрос о том, что именно диета со сравнительно низким количеством углеводов может быть наиболее эффективной для людей с инсулинорезистентностью, если они хотят похудеть.
Вывод – низкоуглеводная диета действительно может лучше подходить людям с инсулинорезистентностью, но не потому, что она лучше всего повышает чувствительность к инсулину, а потому, что помогает эффективнее худеть лицам с инсулинорезистентностью. Помните – для повышения чувствительности к инсулину подойдёт любая диета, которая позволит избавиться от лишних килограммов.
Симптоматика
Диагностика этого патологического процесса затруднительна, так как длительное время она может протекать вовсе бессимптомно. Кроме этого, присутствующие клинические проявления носят скорее неспецифический характер, поэтому многие больные не обращаются своевременно за медицинской помощью, списывая плохое самочувствие на усталость или возраст.
Тем не менее подобное нарушение в работе организма будет сопровождаться следующими клиническими признаками:
- сухость во рту, несмотря на постоянную жажду и употребление большого количества жидкости;
- избирательность в еде – в большинстве случаев у таких больных меняются вкусовые предпочтения, их «тянет» на сладкую пищу;
- головные боли без видимой на то причины, изредка головокружения;
- повышенная утомляемость, даже после продолжительного полноценного отдыха;
- раздражительность, агрессивность, что будет обусловлено недостаточным количеством глюкозы в головном мозге;
- учащённое сердцебиение;
- частые запоры, которые не обусловлены режимом питания;
- повышенное потоотделение, особенно в ночное время суток;
- у женщин – нарушение менструального цикла;
- абдоминальное ожирение – скопление жира вокруг плечевого пояса и в области живота;
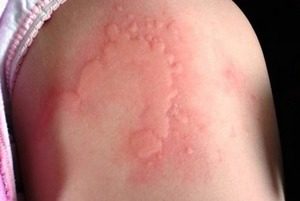
- красные пятна на груди и шее, которые могут сопровождаться зудом. Шелушения и тому подобной дерматологической симптоматики нет.
Помимо внешней этиологической картины, о наличии такого симптома будут свидетельствовать и отклонения от нормы показателей при БАК:
- уменьшается концентрация «хорошего» холестерина;
- количество триглицеридов выше нормы на 1,7 ммоль/л;
- количество «плохого» холестерина выше нормы на 3,0 ммоль/л;
- появление белка в моче;
- количество глюкозы в крови натощак превышает норму на 5,6–6,1 ммоль/л.
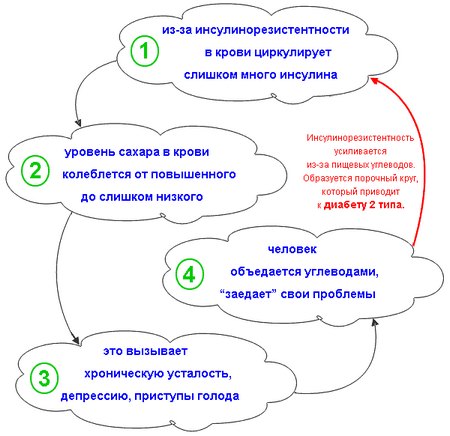 Симптомы инсулинорезистентности
Симптомы инсулинорезистентности
При наличии вышеописанной клинической картины следует незамедлительно обращаться за медицинской помощью. Самолечение, в этом случае, не только неуместно, но и крайне опасно для жизни.
Инсулинорезистентность, что это такое простыми словами диагностика, лечение:
Существует только один конкретный тест, который диагностирует инсулинорезистентность.
- Анализ крови на сахар, натощак.
- При повышенных цифрах дают выпить определенную концентрацию глюкозы. Потом измеряется сахар.
- Если цифры выше 5,5 ммоль/л, состояние подтверждено.
- Диета, физическая активность, являются наиболее важными в лечении резистентности к инсулину.
- Потеря веса важна для людей с избыточным весом.
- Подобным образом можно, безусловно снизить уровень инсулина.
- Вся висцеральная жировая ткань на животе, является гормонально активной тканью.
- Чем меньше жира на животе и других частях тела, тем лучше становятся показатели крови.
Что делать:
С возрастом ничего не поделаешь и с полом тоже. Многие ведут активный образ жизни и таким образом отодвигают такое состояние надолго. Много двигаются, правильно питаются, нормально реагируют на стрессы.
- Больше двигайтесь. Даже смотря телепередачи, старайтесь не сидеть.
- Ходите пешком, сколько возможно.
- Исключайте при инсулинорезистентности сладкие, мучные продукты. Они в первую очередь повышают сахар крови.
- Именно от таких продуктов вам будет постоянно хотеться есть. Это замкнутый круг, его нужно разрывать исключением сладкого и мучного состава блюд.
- Уберите со стола белый хлеб, любую выпечку, сахар, белый рис.
- Ограничьте все продукты с высоким содержанием крахмала.
- Придется бросить курить, чтобы совсем себя не погубить. Поджелудочная железа отрицательно реагирует на такую отраву.
- Исключайте и спиртное. Алкоголь увеличивает аппетит.
- С этим состоянием вы не справитесь, если будете пить спиртные напитки. Здесь без вариантов.
Беременность и медикаментозное лечение:
Беременность влияет на резистентность к инсулину. Изменяется гормональный фон женщины. Ее тянет съесть сладкое, мучное, острое, соленое, горькое блюдо. Вес набирается. Вся беременность состоит из контроля веса, питания. К этому нужно относиться с определенной ответственностью.
Внимательно относитесь к своему состоянию после назначенных для лечения вам определенных лекарств. Как вы чувствуете себя после их действия? При малейших отклонениях в самочувствии идите на прием к доктору. Возможно у вас выраженные побочные эффекты.
Если человек не достигает улучшения состояния путем назначенного питания и физкультуры, ему назначается Метформин. Дозу подбирает врач. Метформин повышает чувствительность тканей к гормону-инсулину. Увеличивается поглощение глюкозы тканями, следом снижается выработка глюкозы в печени.
Полезно включать в меню:
Несладких сортов:
- Малина, клубника,
- черника, голубика,
- вишня.

- Геркулес или овсяная крупа,гречка до 2 раз/неделю.
- Фасоль белая, красная.
- Нут, чечевица, горох.
Белки:
- Мясо птицы, обязательно без кожи по причине нахождения в ней большого процента холестерина.
- Кролик, куриная грудка.
- Мясо индейки.
- Яйца.
- Творог обезжиренный.
Рыба:
- Сардина, лосось,
- скумбрия,
- зубатка.
Обязательно прочтите статью на сайте о гликемическом индексе продуктов, это вам здорово поможет.
Сегодня я попыталась объяснить вам тему, что такое инсулинорезистентность простыми словами. В итоге, желаю вам не затягивать с лечением данного состояния.
Будьте здоровы всегда!
Как определить инсулинорезистентность
Для определения инсулинорезистентности учитывается наличие болезней и состояний, которые могут ее спровоцировать (ожирение, гипертония, атеросклероз, диабет), назначают анализы крови на глюкозу и инсулин, проводят тест с сахарной нагрузкой.
Признаки и симптомы
Признаков, которые с точностью могли бы указать на устойчивость к инсулину, не существуют, поэтому учитывают косвенные симптомы:
- отложение жира на талии (при нем и вокруг внутренних органов накапливаются жиры);
- высокое давление крови с головной болью, усиленным и частым сердцебиением, головокружением, покраснением лица;
- перепады сахара в крови – приступы голода, жажды, постоянная усталость, раздражительность, депрессивные состояния;
- кожные проявления – потемнение складок кожи (под мышками, грудными железами, на шее), возможно шелушение;
- усиление реакции на мужские половые гормоны у женщин – поликистоз яичников, избыточный рост волос на лице и конечностях, сальность кожи, выпадение волос, угревая сыпь, сбой менструального цикла.
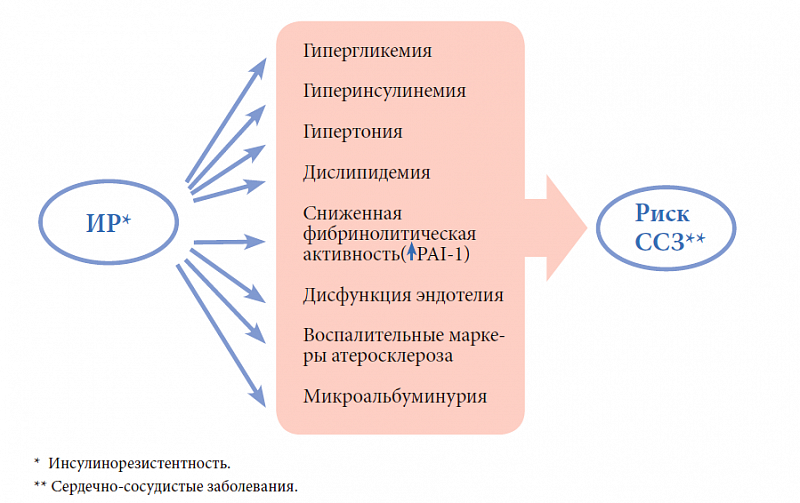
Как проводится диагностика инсулинорезистентности
Так как признаки инсулинорезистентности нечеткие, то пациенты либо не обращаются к эндокринологу, либо проходят лечение у кардиолога, невропатолога, гинеколога по поводу сопутствующих болезней. Обнаружение устойчивости к инсулину нередко происходит уже при возникновении сахарного диабета 2 типа и ожирения.
Для обследования рекомендуется проверить такие показатели анализов:
- тест толерантности к глюкозе – пациенту измеряют сахар крови натощак, потом он принимает раствор глюкозы, через 60 минут замеры повторяют;
- вычисление индекса инсулинорезистентности – определение на голодный желудок инсулина в крови, глюкозы и вычисление по формулам;
- анализ крови на С-пептид (предшественник инсулина), холестерин и липопротеины низкой плотности, они при нарушении реакции на гормон выше нормы.

Как правильно сдавать анализ
Чтобы получить достоверные показатели анализа на инсулинорезистентность, необходимо его сдавать по правилам:
прийти в лабораторию натощак, после перерыва в приемах пищи не менее 8, но и не более 12 часов, утром можно пить только чистую воду;
до анализа нельзя курить, заниматься спортом, проходить физиопроцедуры и диагностику (УЗИ, томография, рентген);
очень важно уточнить у врача, направившего на исследование крови, какие медикаменты и за сколько дней нужно отменить, особенно это касается сахароснижающих препаратов, гормонов, контрацептивов в таблетках;
за сутки запрещен алкоголь, переедание, но не следует вносить и радикальные изменения в рацион, так как это помешает выявлению нарушений обмена;
за 1-2 дня до обследования нужно избегать стрессов и физического перенапряжения, если есть острые инфекции, то лучше анализ отложить до выздоровления.

Коррекция питания
Одним из главных инструментов борьбы с инсулинорезистентности является похудение, поэтому если у вас есть лишний вес или ожирение – необходимо от него избавиться. Этого можно достичь лишь в том случае, если придерживаться плана питания с дефицитом калорий.
Существует ли диета, которая помогает бороться с инсулинорезистентностью максимально эффективно? Руководствуясь здоровой логикой, многие читатели могут предположить, что лучшей диетой, которая помогает снизить резистентность к инсулину, является диета с низким количеством углеводов и упором на продукты с низким гликемическим индексом. Однако наука ещё не пришла к окончательному выводу по поводу того, является ли такая диета наиболее эффективной для борьбы с инсулинорезистентностью.
Действительно, есть достаточно много исследований, которые свидетельствуют о том, что низкоуглеводная диета может быть наиболее подходящей для людей с инсулинорезистентностью. Однако большинство из этих исследований обладают слабой силой, так как были либо предварительными, либо слабо контролировались и длились очень недолго; кроме того, в большинстве этих исследований количество участников насчитывало менее двух десятков.
Что касается рандомизированных контролируемых исследований с более высоким количеством участников, то несколько таковых имеется, и эти исследования как раз не поддерживают идею однозначной эффективности “низкоуглеводок” с низким ГИ для борьбы с инсулинорезистентностью.
В 2009 году в журнале Diabetes Care было представлено рандомизированное контролируемое исследование длительностью 1 год, целью которого было сравнить действие низкоуглеводной и низкожировой диет на такие показатели, как гликемический контроль (A1C), вес, кровяное давление и уровень липидов. В эксперименте приняло участие 105 диабетиков (2 тип) с лишним весом, которые в зависимости от предписанной им диеты были разделены на 2 группы.
В результате в течение первых 3-х месяцев у обоих групп было отмечено самое значительное снижение показателей A1C, а также снижение веса. При этом на отметке в 1 год существенных изменений в показателях A1C у обоих групп отмечено не было. В заключении специалисты указали:
«Среди пациентов с диабетом 2 типа, которые на протяжении 1 года придерживались или низкоуглеводной, или низкожировой диет, были отмечены идентичные изменения показателей A1C».
Еще одно рандомизированное клиническое исследование с перекрестным дизайном было представлено в «The Journal of the American Medical Association» в 2014 году. Целью эксперимента было определить, влияет ли гликемический индекс и количество углеводов на такие факторы риска, как сердечно-сосудистые заболевания и сахарный диабет. Для эксперимента 163 участникам с избыточным весом было предоставлено 4 разновидности диет, при этом каждый из участников придерживался минимум 2 из 4 диет на протяжении 5 недель.
Сами диеты выглядели следующим образом:
1) Высокоуглеводная диета (на углеводы приходилось 58% от всей калорийности) с ГИ на уровне 65 единиц (высокий ГИ),
2) Высокоуглеводная диета с ГИ на уровне 40 единиц,
3) Низкоуглеводная диета (на углеводы приходилось 40% от калорийности) с высоким ГИ,
4) Низкоуглеводная диета с низким ГИ.
В результате по сравнению с высокоуглеводной диетой и высоким ГИ, высокоуглеводная диета с низким ГИ привела к снижению чувствительности к инсулину на целых 20%. Когда ученые сравнили низкоуглеводные диеты с разным ГИ, разницы в показателях чувствительности к инсулину не обнаружилось.
Сравнив результаты между самыми контрастными диетическими подходами – высокоуглеводной диетой с высоким ГИ и низкоуглеводной диетой с низким ГИ, ученые установили, что ни одна из них не повлияла на показатели чувствительности к инсулину.
Утверждения о том, что самой эффективной для борьбы с инсулинорезистентностью диетой является низкоуглеводная диета с низким ГИ – не имеют под собой доказательной базы.
Можно ли уменьшить или повернуть вспять болезнь?
Существует ряд продуктов и специй, которые позволяют снизить резистентность к инсулину. Восстановить чувствительность к инсулину позволит употребление:
- куркумы;
- имбиря;
- корицы;
- экстракта оливковых листьев;
- ягод;
- черного тмина;
- спирулины.
Куркума позволяет предотвратить развитие диабета. Исследование доказали, что такой продукт будет более эффективным после активизации процесса усвоения глюкозы, чем специальное лекарство. Употребление имбиря позволяет значительно сократить концентрацию глюкозы в крови.
Корицу рекомендуется принимать 0,5 ч.л. в день. Этого достаточно, чтобы снизить концентрацию сахара в крови. Экстракт оливковых листьев позволяет снизить резистентность к инсулину на 15%. Он также активизирует производительность работы клеток поджелудочной железы, которые вырабатывают инсулин.

После употребления ягод, организму требуется значительно меньше инсулина для сахарного баланса. К числу самых эффективных относятся ягоды черноплодной рябины, черники, клубники и брусники. Рекомендуется также употреблять клюкву и ежевику.
Для снижения уровня резистентности к инсулину нужно употреблять по 2 г черного тмина. Спирулина позволяет повысить чувствительность к инсулину на 225%.
К каким заболеваниям приводит инсулинорезистентность
В то время как метаболический синдром связывает инсулинорезистентность с абдоминальным ожирением, повышенным уровнем холестерина и высоким кровяным давлением; несколько других заболеваний могут развиться в связи с резистентностью к инсулину. Инсулинорезистентность может способствовать развитию следующих заболеваний:
Сахарный диабет 2 типа
Может быть первым признаком резистентности к инсулину. Инсулинорезистентность может отмечаться задолго до развития сахарного диабета 2 типа. Лица, которые неохотно обращаются в больницу или не могут обратиться по какой-либо причине, часто обращаются за медицинской помощью, когда у них уже развился сахарный диабет 2 типа и резистентность к инсулину.
Жирная печень
Это заболевание сильно связано с резистентностью к инсулину. Накопление жира в печени является проявлением нарушения регуляции липидов, которое возникает при инсулинорезистентности. Жирная печень, связанная с резистентностью к инсулину, может иметь легкую или тяжелую форму. Более новые данные свидетельствуют о том, что жирная печень может даже привести к циррозу печени и, возможно, раку печени.
Артериосклероз
Артериосклероз (также известный как атеросклероз) представляет собой процесс постепенного утолщения и затвердевания стенок средних и крупных артерий. Атеросклероз вызывает:
- Ишемическую болезнь сердца (приводит к стенокардии и инфарктам);
- Инсульты;
- Заболевания периферических сосудов.
К другим факторам риска атеросклероза относятся:
- Высокий уровень «плохого» холестерина (ЛПНП);
- Высокое кровяное давление (гипертония);
- Курение;
- Сахарный диабет (независимо от причины его возникновения);
- Семейная история атеросклероза (наследственный фактор).
Поражения кожи
К поражениям кожи относят состояние, называемое черный акантоз (Acantosis nigricans). Это состояние представляет собой потемнение и уплотнение кожи, особенно в складках, таких как шея, подмышки и паховая область. Это состояние напрямую связано с резистентностью к инсулину, хотя точный механизм не ясен.
- Черный акантоз – это поражение кожи, сильно связанное с резистентностью к инсулину. Это состояние вызывает потемнение и уплотнение кожного покрова в складчатых областях (например, шея, подмышки и пах). Подробно о черном акантозе вы можете узнать здесь — Чёрный акантоз у человека: причины, лечение, фото.
- Акрохордон – это полипообразное новообразование на коже, чаще всего встречающиеся у пациентов с резистентностью к инсулину. Это обычное, доброкачественное состояние, представляющее собой мягкий полип на поверхности кожи, чаще телесного цвета (может также иметь желтый или темно-коричневый цвет).
Синдром поликистозных яичников (СПКЯ)
Синдром поликистозных яичников является распространенной гормональной проблемой, которая затрагивает женщин с менструальным циклом. Это заболевание связано с нерегулярными месячными или вообще их отсутствием (аменорея), ожирением и увеличением волосяного покрова на теле по мужскому типу (так называемый гирсутизм, например, усы, бакенбарды, борода, рост волос в центре груди и на животе).
Гиперандрогения
При СПКЯ яичники могут вырабатывать большое количество мужского полового гормона тестостерона. Высокий уровень тестостерона часто отмечается при резистентности к инсулину и может играть роль в возникновении СПКЯ. Почему это связано, пока неясно, но кажется, что резистентность к инсулину почему-то вызывает аномальное производство гормона яичников.
Аномалии роста
Высокий уровень циркулирующего инсулина может влиять на рост. Хотя влияние инсулина на метаболизм глюкозы может быть нарушено, его влияние на другие механизмы может оставаться прежним (или, по крайней мере, незначительно ослабленным). Инсулин является анаболическим гормоном, который способствует росту. Пациенты действительно могут расти с заметным укрупнением черт лица. Дети с открытыми пластинами роста в своих костях могут расти быстрее, чем их сверстники. Тем не менее ни дети, ни взрослые с инсулинорезистентностью не становятся выше, чем предполагает их семейный паттерн роста. Действительно, большинство взрослых просто кажутся крупными с более грубыми чертами лица.