Узи органов малого таза
Содержание:
Показания
Какой врач и зачем направляет на УЗИ малого таза
Направление на ультразвуковое исследование органов малого таза выписывает врач-гинеколог при наличии следующих показаний:
- воспалительные заболевания – эндометрит, параметрит, аднексит, вульвовагинит, цистит и др.;
- подозрение на новообразование в полости малого таза – миома, рак матки, опухоль мочевого пузыря и т. д.;
- беременность (маточная и внематочная);
- фолликулометрия – определение запаса фолликулов, отслеживание овуляторного процесса в яичниках;
- цервикометрия – оценка состояния шейки матки (при беременности и после родов);
- контроль положения ВМС (внутриматочной спирали);
- мониторинг состояния больной в послеоперационном периоде, в том числе и после медицинских абортов.
Как проходит процедура исследования
В современных условиях эта процедура происходит с максимальным комфортом для всех пациентов. Однако методика их проведения отличается в зависимости от пола. Небольшая боль может быть в случае, если датчик затрагивает болезненное место. Иногда неприятные ощущения появляются в момент введения датчика в прямой кишечник.
Если же проводится биопсия (например, предстательной железы), то у пациента появляются дополнительные неприятные ощущения, связанные с введением в орган тонкой иглы. Однако такие ощущения минимальны, так как врач вводит иглу в место, где количество нервных окончаний минимально.
Проведение процедуры у женщин
У женщин врач проводит обследование трансабдоминально, трансвагинально или трансректально.
При трансабдоминальном исследовании пациентка ложится на кушетку, которая может свободно изменять угол наклона и прочие параметры. На кожу наносится специальный безвредный гель (для более плотного прикосновения датчика с кожей).
Мочевой пузырь при этом должен быть наполнен. Специалист водит датчиком по участкам кожи пациентки, прижимая его к коже. Так он может более подробно рассмотреть исследуемый орган.

Данный вид обследования удобен тем, что он не инвазивен, т.е. при обследовании датчик не проникает в естественные среды организма
Трансвагинальное исследование состоит в том, что врач вводит ультразвуковый датчик в вагину. На датчик надевается кондом, на который наносится гель. Положение пациентки при этом такое же, как и на обыкновенном осмотре врача-гинеколога.
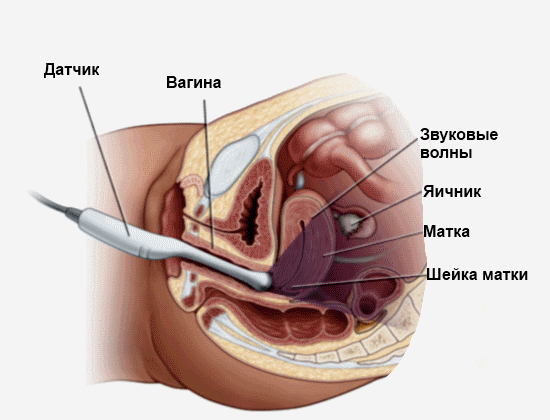
При трансвагинальном методе не требуется наполненный мочевой пузырь, а также информативность процедуры гораздо выше, чем при трансабдоминальном виде обследования
Ректальное исследование состоит в том, что УЗ-датчик вводится в прямую кишку. Такой вид процедуры назначают девушкам. Пациентка лежит в положении на боку, с согнутыми в коленях ногами.
Особенности процедуры у мужчин
Врач выбирает один из указанных ниже способов проведения УЗИ малого таза.
Трансабдоминальное исследование органов малого таза происходит с помощью обыкновенного датчика, излучающего УЗ-волны. Он перемещается по брюшной стенке (мочевой пузырь при этом должен быть наполненным).
Таким образом, специалист может увидеть состояние всех исследуемых органов, толщина и структура их стенок и прочие параметры. Такая же диагностика проводится и после мочеиспускания (в ходе такого обследования врач определяет и количество оставшейся урины).
Ректальное обследование проводится с помощью специально сконструированного датчика, который вводится в анальное отверстие. Это исследование делается в тех случаях, когда пациент не может длительное время удерживать мочу в пузыре (это бывает во время воспаления органа, а также при недержании мочи).
Таким образом можно обнаружить патологии, не визуализирующиеся обычным трансабдоминальным обследованием. Врач хорошо видит камни, абсцессы, кисты и другие посторонние объекты. Иногда в ходе трансректального обследования проводится биопсия простаты (эта процедура проводится обязательно под контролем ультразвука).
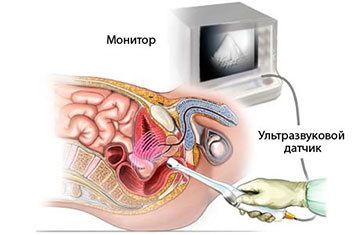
Этот вид обследования сочетает в себе высокую информативность и доступность, а также позволяет диагностировать большинство возможных патологий
Допплеровское исследование – это дополнительная уточняющая диагностика. Она дает возможность увидеть причины нарушения кровообращения в органах малого таза, обнаружить другие поражения сосудов.
Подготовка к обследованию
Перед тем как идти на УЗИ малого таза, у каждой женщины возникают вопросы о том, как подготовиться к мероприятию. От тщательности следования пациентки рекомендациям гинеколога напрямую зависят итоговые показатели и качество терапии.
На какой день цикла лучше делать
УЗИ любого типа рекомендуют проводить на 5–7-й день менструального цикла. Состояние яичников и желтого тела лучше устанавливать на 14–21-й день при повторном сканировании.
Во время менструаций исследование делают в редких случаях, если пациентка страдает от острых нестерпимых болей, для быстрого установления диагноза. Также обследование не откладывается на потом при явных паталогических отклонениях. В таком случае день не имеет значения.
Беременным советуется записаться на УЗИ через 14–21-й день после задержки менструаций. На 4–6-й неделе беременности плод отчетливо виден на мониторе аппарата.
Диета и питьевой режим
Воздух в кишечной полости препятствует правильному отображению импульсов ультразвука. Поэтому за 2–3 дня перед мероприятием следует соблюдать диету, чтобы снизить газообразование. Кушать предпочтительно быстроперерабатываемую и легкоусвояемую еду.
Список разрешенных продуктов:
- гречка, овсянка, ячневая и льняная каши (на воде);
- говядина, птичье мясо, нежирная рыба (на пару, в духовке, в вареном виде);
- омлет, яйца всмятку (не больше 1 шт. в день);
- отстоявшиеся кисломолочные напитки;
- зернистый творог, твердый нежирный сыр.
Продукты, повышающие активное образование газов, нужно убрать из рациона.
Запрещенные продукты:
- овощи и фрукты в сыром виде;
- хлебобулочные, сдобные изделия, печенье;
- цельное молоко;
- квашеная капуста;
- бобовые (фасоль, горох, чечевица, соя, арахис);
- жирное мясо и рыба;
- сладости;
- газировка, кофе, соки и алкоголь.
Самый лучший вариант — перейти на дробное питание (4–5 приемов пищи через каждые 3–4 часа). Ужин в 18:00 или за 3 часа до сна. За день следует выпивать достаточное количество негазированной воды (1,5–2 литра).
Делать УЗИ предпочтительнее утром натощак. За 6 часов до исследования можно сделать последний прием пищи.
При трансвагинальном и трансректальном способе мочевой пузырь должен быть пустым, поэтому нельзя пить воду за 30 минут до диагностирования. Перед процедурой хорошо сходить в туалет.
Трансабдоминальное УЗИ, напротив, проводят с наполненным мочой пузырем. Поэтому незадолго до процедуры необходимо выпить 5–8 стаканов воды и не опорожняться. В экстренных ситуациях пузырь наполняется с помощью катетера. Таким образом изображение мочевой системы будет контрастным.
Прием препаратов
Кроме диетического питания помочь страдающим метеоризмом может прием активированного угля или препаратов на основе симетикона за 3–4 дня до диагностики. Для улучшения пищеварения подходят фестал, мезим, панкреатин.
Основной принцип подготовки при трансректальном ультразвуке — очищение кишечника. В случае запоров врач прописывает слабительные средства или микроклизмы. Также приемлемо введение свеч с бисакодилом и очистительная клизма за несколько часов до диагностирования.
Что взять с собой в кабинет
Готовясь отправиться на исследование, важно побеспокоиться о личной гигиене половых органов — принять ванну или душ и сменить белье. Заранее продумайте, что надеть
Одежда должна быть свободной, чтобы ее можно было легко снять при обследовании.
Что понадобится в кабинете:
- В кабинете УЗИ пригодятся полотенце или пеленка, а также салфетки.
- Нелишними будут бахилы или сменная обувь.
- При внутреннем сканировании возьмите презерватив.
- При наружной эхографии возьмите с собой воду (1–2 л).
- Если УЗИ приходится проводить во время менструальных выделений, не забудьте взять с запасом гигиенические прокладки и тампоны.
Во время диагностики не стоит волноваться. Положительный настрой поможет сохранить спокойствие и обеспечит достоверное заключение.
Подготовка
УЗИ внутренних женских половых органов будет эффективным, если его проведут в правильное время. Как правило, врач в индивидуальном порядке назначает женщине день проведения процедуры. В общем порядке УЗИ лучше проводить с 3 по 7 день после окончания менструации.
Если у женщины присутствуют экстренные симптомы, например, сильное кровотечение, резкие боли, инородное тело внутри, подозрение на внематочную беременность, то процедура будет проведена в любой день цикла в срочном порядке.
Чтобы получить максимально точные результаты, врачи рекомендуют освободить кишечник от каловых масс и газов. Если этого не сделать, то раздутые кишечник будет мешать сонологу рассматривать матку и яичники. Чтобы освободить кишечник, необходимо:
- перед УЗИ сходить в туалет;
- не есть за 8-10 часов до начала процедуры;
- отказаться в течение 3-5 дней от газообразующих продуктов, жирной и вредной пищи.
Если у женщины есть проблемы с газообразованием, можно в течение нескольких дней перед УЗИ органов малого таза попить Эспумизан или аналогичное средство, выводящие из кишечник лишние газы.
Если назначено трансабдоминальное УЗИ, то перед процедурой необходимо наполнить мочевой пузырь. Для этого женщине рекомендуется прийти к кабинету за полчаса до начала процедуры и взять с собой бутылку чистой воды без газа. Нужно выпить воду, а на УЗИ можно идти, когда появится сильное желание посетить уборную.
При трансвагинальном и трансректальном УЗИ воду пить не нужно, достаточно соблюдать диету и опорожнить кишечник перед процедурой.
На УЗИ нужно взять с собой пеленку, чтобы постелить на кушетку, полотенце для удаления с кожи остатков геля. Если назначено трансвагинальное УЗИ, рекомендуется приобрести специальный одноразовый презерватив для исследования. Также необходимо выключить мобильный, чтобы не мешать исследованию.
Нормальная эхографическая картина
Расшифровка УЗИ органов малого таза у женщин начинается с измерения размеров матки. Длина, определяемая как расстояние от дна матки до внутреннего зева шейки, должна составлять 5–8 см. Средняя длина у здоровых нерожавших женщин, должна находиться в пределах 6,0–7,1 см. У женщин, родивших одного ребенка, наблюдается незначительное увеличение тела матки, более выраженное после нескольких родов.
Переднее-задний размер (толщина) матки в норме должен находиться в пределах 3–4 см, а поперечный размер (ширина) – 4,5–6,0 см. По прошествии нескольких лет после угасания репродуктивной функции, допустимо уменьшение размеров матки до 4–5 см
Немаловажным фактором, принимаемым во внимание, при оценке состояния женских репродуктивных органов, является положение матки
В норме, она находится в центральной части малого таза, отклоняясь к передней брюшной стенке. Такое положение в протоколе обследования обозначают термином «антефлексио». Термином «ретрофлексио» обозначают физиологическое нарушение положения тела матки, вызванное ее отклонением назад, то есть «загибом», а «латерофлексио» означает смещение матки относительно центральной оси тела.
Важно! При оценке положения матки следует учитывать, что наполненный мочевой пузырь вызывает некоторое отклонение от ее нормального положения. На УЗ-снимке: матка на 19 день менструального цикла
Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
На УЗ-снимке: матка на 19 день менструального цикла. Длина тела матки (цифра 1) составляет 57,6 мм, ширина (цифра 2) – 42,9 мм, ширина полости матки (цифра 3) – 7,1 мм
Шейка матки на эхограмме определяется как 2–3-сантиметровое образование, цилиндрической формы, с неотличимой от матки эхогенностью. Ширина цервикального канала должна находиться в пределах 3–4 мм. Яичники при ультразвуковом исследовании выглядят как овальные образования, расположенные по обеим сторонам от матки. Длина яичников в норме должна составлять 2,7–3,7 см, ширина 2,1–2,9 см, а переднее-задний размер – 1,7–2,1 см.
Вообще, величина яичников может варьироваться в довольно широких пределах, поскольку во время роста фолликулов происходит увеличение яичника. После выделения доминантного фолликула, определяющегося в первой фазе цикла в виде небольшого образования (0,5–1,3 см), продолжающего активно расти, до 12–14 дня менструального цикла, остальные вновь уменьшаются, и яичник приобретает нормальные размеры.
Ко дню овуляции, фолликул может достигать в размере 1,5–2,9 см и хорошо определяться на УЗИ. При визуальной оценке, размер одного яичника не должен превышать половины ширины тела матки. Маточные трубы в норме на УЗИ не определяются. Сразу после овуляции, начинается формирование желтого тела, временной гормонопродуцирующей железы, основное предназначение которой, обеспечение имплантации эмбриона и сохранение беременности.
Желтое тело представляется небольшим образованием с неоднородными толстыми стенками и жидкостным содержимым. Запись в протоколе ультразвукового обследования «киста желтого тела» оценивается исходя из сроков проведения диагностики, так как обнаружение кисты после овуляции, свидетельствует о нормальной работе репродуктивной системы, а до овуляции – о патологическом образовании.
Эндометриальный слой в полости матки в первые дни менструального цикла определяется как неоднородная структура различной толщины (от 0,3 до 0,8 см). К моменту окончания менструального кровотечения (4–5 день цикла), толщина эндометриального слоя составляет всего 0,2–0,4 см и на эхограмме практически не видна. В раннюю фазу пролиферации (6–7 день цикла) можно заметить незначительное утолщение эндометрия до 0,6–0,9 см, с одновременным снижением эхогенности.
В те же сроки хорошо определяется его слоистость в виде появления тонкого эхонегативного контура толщиной 1 мм. К 10 дню толщина эндометриального слоя составляет около 1 см. В секреторную фазу (15–27 день цикла), а также в период менструального кровотечения, происходит значительное утолщение эндометрия (иногда до 1,5 см), отмечающееся на эхограмме в виде утолщенной отражающей поверхности внутренней полости матки.
Важно! Обнаружение желтого тела и утолщенного эндометрия в начале менструального цикла, при отсутствии плодного яйца в полости матки, может служить косвенным признаком внематочной беременности. На УЗ-снимке: матка на 25 день менструального цикла
Толщина эндометриального слоя составляет 1,0 см
На УЗ-снимке: матка на 25 день менструального цикла. Толщина эндометриального слоя составляет 1,0 см
Когда назначают УЗИ малого таза
Показания к выполнению УЗИ у женщин:
- дизурические явления – боли и рези при мочеиспускании, наличие крови и других примесей в моче, патология в общем анализе мочи;
- подозрение на беременность;
- наличие патологических выделений из половых органов;
- боли внизу живота в покое и при близости;
- межменструальные кровотечения;
- нарушение менструального цикла;
- невозможность наступления зачатия после одного года регулярных половых связей без контрацепции;
- контроль состояния органов после хирургических, гинекологических вмешательств.
Показания к проведению УЗИ малого таза у мужчин:
- дискомфорт при мочеиспускании, наличие выделений из уретры, чувство неполного опорожнения мочевого пузыря, частые позывы к мочеиспусканию;
- патология в общем анализе мочи;
- боли в органах мошонки, надлобковой зоне, промежности;
- бесплодие, патология в спермограмме, эректильная дисфункция.
Наличие противопоказаний зависит от доступа исследования.
Нежелательно выполнять трансабдоминальное УЗИ малого таза при наличии в зонах прикладывания датчика воспалительных и травматических повреждений кожи, ожогов, поскольку возможно искажение проведения ультразвуковых колебаний.
Противопоказания при трансвагинальном исследовании:
- невозможность введения вагинального датчика (у пациенток, у которых не было половых связей, при вагиноспазме);
- инвазивные гинекологические вмешательства в сроке менее 5 дней до выполнения процедуры.
Противопоказания к ТРУЗИ: острая диарея, кровянистые выделения из прямой кишки (при геморрое, трещинах), парапроктит – воспаление клетчатки вокруг прямой кишки, состояние после операций на прямой кишке.
Виды УЗИ малого таза
Каждый из видов имеет свою специфику, способы подготовки и условия проведения.
Существует несколько способов проведения УЗИ брюшной полости:
- трансвагинальный;
- трансабдоминальный;
- трансректальный.
Выбор метода зависит от возраста, физиологических особенностей пациентки и цели обследования. Для получения полной картины типы могут совмещаться между собой.
УЗИ матки и придатков делают с помощью разных типов в зависимости от симптомов и состояния организма.
Трансвагинальный
Этот способ осуществляется с помощью внутренних ультразвуковых волн. Суть метода заключается в том, что специалист вводит датчик через влагалище, предварительно надев на него презерватив.
Трансвагинальное УЗИ предполагает глубокое информативное исследование, которое не требует особой подготовки. Нередко проводится, когда через брюшную стенку плод еще не заметен. Однако он не подходит девушкам, не живущим половой жизнью, и при наличии новообразований в большом количестве.
При неаккуратном обращении во время процедуры можно спровоцировать выкидыш.
Трансабдоминальный
Используется внешний ультразвук при прохождении сквозь брюшную стенку.
Наружное сканирование происходит следующим образом. На низ живота наносится гель, проводящий звуковые сигналы. Затем врач сканирует датчиком зону малого таза.
Трансабдоминальное обследование чаще всего назначают в таких случаях:
- у беременных пациенток с 6-го месяца;
- у женщин с маточным кровотечением;
- во время менструаций;
- девственницам;
- при общем осмотре.
Если на зоне сканирования имеются повреждения (ожог, гнойное поражение, раны, царапины, швы после операции), а также при избыточном весе абдоминальный способ не подходит. Кожные дефекты препятствуют прохождению импульсов и искажают изображение.
Трансректальный
Применяется внутренняя эхография, при которой сканирование проводится небольшим тоненьким датчиком, введенным через анальное отверстие.
Трансректальный способ подходит мужчинам и молодым девушкам, не имеющим половых отношений, но противопоказан при наличии воспалительных процессов, а также если прямая кишка отсутствует.
Назначается, когда нет возможности провести трансабдоминальное исследование, или в дополнение к внешнему сканированию для получения более информативного и точного результата.
Признаки, рассказывающие об отклонении
Расшифровка полученных данных должна проводиться опытным врачом-гинекологом. Самостоятельно вы не сможете дать здравую оценку обнаруженной ситуации, сопоставить одни показатели с другими и вынести диагноз. Но некоторые слова-подсказки могут натолкнуть вас на мысль о присутствии какой-то патологии.
Итак, что можно увидеть во время исследования?
Воспаление матки и ее придатков
Это состояние характеризуется увеличением размера органов и несоответствием их имеющемуся дню женского цикла.
При воспалительном процессе появляется жидкость позади матки. Иногда также нарушается гормональный фон, что характеризуется неправильной работой яичников (отсутствием в них фолликулов, появлением кист и так далее). О воспалительном процессе могут говорить визуализирующиеся фаллопиевы трубы.
Новообразования
Как и когда обнаруживаются кисты, миомы и полипы, вы уже знаете. Эти патологии отчетливо видны на всем протяжении цикла (за исключением менструального кровотечения). О них говорят необычные включения, находящиеся в разных местах, которые могут отличаться своей эхогенностью от общего фона.
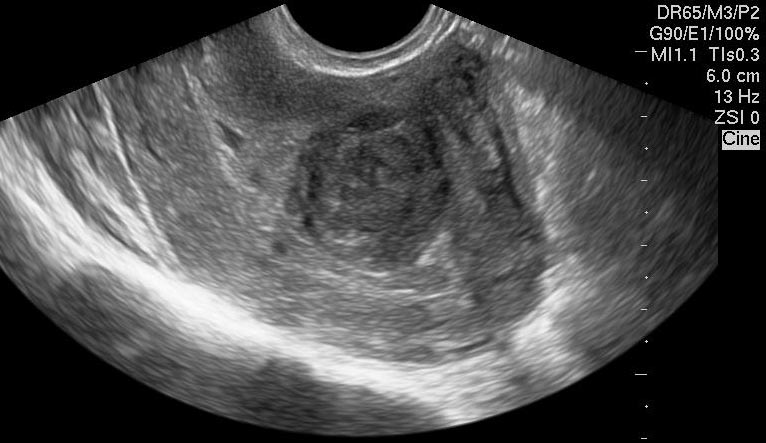
Признаки миомы на снимке: увеличенные размеры главного женского органа, возникновение в маточной полости сгустка округлой формы. Если на изображении видно, что матка изменила свою форму,значит, что миоматозные узлы достигли крупных размеров
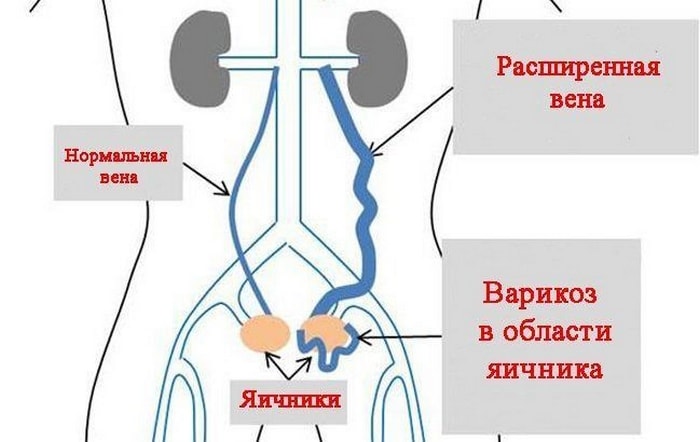
Спаечный процесс
Во время диагностики нередко у женщин предполагается спаечный процесс. Причины – воспалительные заболевания и хирургические вмешательства. Заподозрить наличие спаек можно из-за смещения органов с их привычных мест, деформации тела матки, появлении жидкости в позадиматочном кармане.
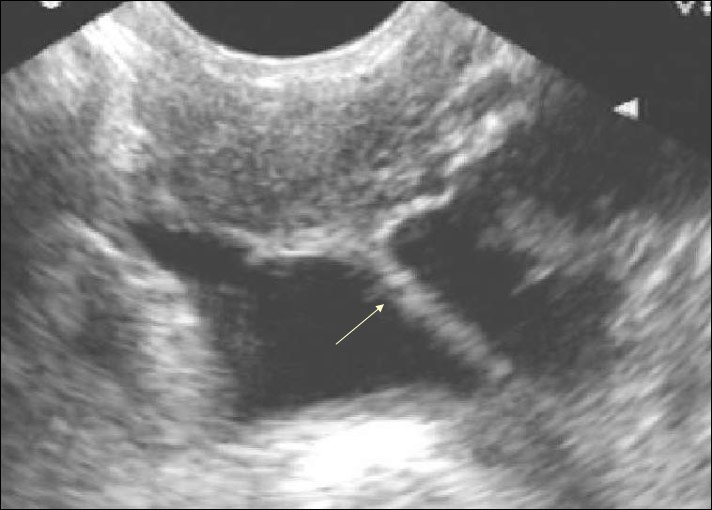
К основным осложнениям,появляющимся из-за такой болезни, относятся: кишечная непроходимость, синдром хронической тазовой боли, нарушение вынашивания плода, бесплодие
Внематочная беременность
Данная патология легко определяется при помощи УЗИ. В большинстве случаев эмбрион обнаруживается внутри фаллопиевых труб, что дает их четкую визуализацию, как и при воспалении.
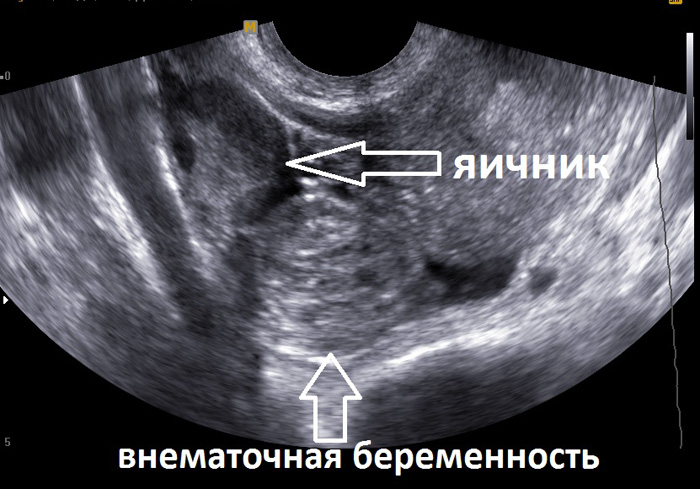
Данное обследование позволяет определить трубную беременность на тех этапах, когда заболевание не грозит опасными последствиями.Такая беременность характеризуется расположением плодного яйца в маточной трубе.
Реже плодное яйцо можно увидеть на внешней стенке матки, в яичнике, цервикальном канале или брюшной полости.
Врожденные и приобретенные аномалии
Во время УЗИ достоверно устанавливаются такие отклонения, как загиб детородного органа или его опущение, двурогая матка, онкологические заболевания.
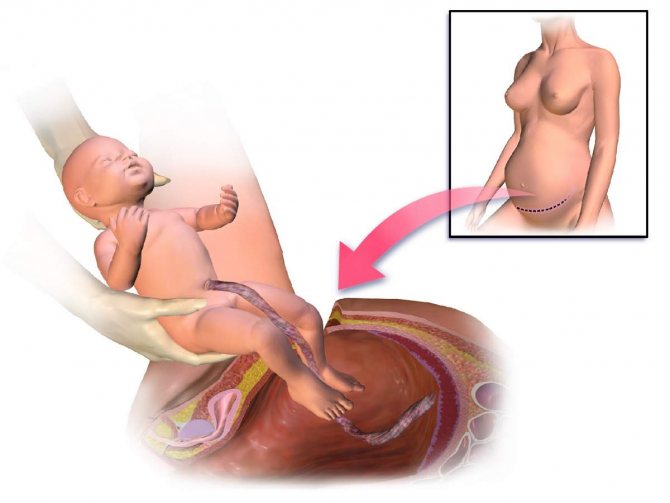
УЗИ малого таза беременным
Несмотря на то, что УЗИ считается безопасным методом исследования, рекомендуется делать его лишь трижды за время беременности – до 12 недель, на 21 неделе и на 33.
Первое обследование назначают до 12 недель, если женщина хочет убедиться в самом факте зачатия. Но если беременность желанная, начинать надо УЗИ после 12 недель. Что показывает УЗИ у беременных:
- до 12 недель – наличие беременности, положение плода в матке (после 12 недель это уже не эмбрион, а плод с человеческими чертами сформированными внутренними органами, конечностями):
- на 21 неделе – состояние плода, его размеры, возможные нарушения в его развитии, состояние плаценты;
- на 33 неделе – готовность плода к рождению, его местоположение в матке, расположение пуповины (в идеале ребенок постепенно поворачивается вниз головой).
Кроме того, УЗИ беременным необходимо для того, чтобы определить состояние кровеносных сосудов плаценты и пуповины, чтобы знать, что плоду ничего не угрожает, кровь, кислород и питательные вещества поступают в полном объеме.
УЗИ беременным проводят чаще поверх живота. На кожу наносится гель для лучшего соприкосновения датчика с кожей. Женщине не обязательно обследоваться с наполненным мочевым пузырем.
В редких случаях при необходимости делается трансвагинальное обследование – с ведением датчика во влагалище, чтобы ближе рассмотреть исследуемый орган.
По показаниям УЗИ малого таза у беременной может назначаться чаще. Это в том случае, если имеются подозрения на замершую беременность, на неправильное положение плода, при болях внизу живота, кровотечении.
Во время УЗИ у беременной женщины могут также смотреть почки, мочевой пузырь, маточные трубы.
Запишитесь на консультацию к гинекологу по телефону +7(495) 256-49-52 или заполнив форму online
| Выбрать клинику | Гинеколог | УЗИ на дому | Вызов врача на дом |
УЗИ малого таза детям
Ультразвуковое исследование органов малого таза может быть назначено ребенку в любом возрасте
Важно еще в раннем детстве выявить аномалии развития, правильность расположения внутренних половых и мочевыделительных органов, структуру мочевого пузыря.. Для новорожденных УЗИ показано при:
Для новорожденных УЗИ показано при:
- разнице длины ног;
- если нет характерного щелчка при движении ног;
- слишком зажатые ножки;
- разный уровень складок под ягодицами;
- имеются симптомы воспалительного процесса в органах малого таза (болезненность при мочеиспускании, выделения из уретры или влагалища и т.д.).
Для девочек показаниями к УЗИ служат такие симптомы, как:
- ранняя менструация;
- выделения из влагалища;
- кровотечения;
- подозрения на задержку развития вторичных половых органов;
- наследственные заболевания;
- боли внизу живота неясной этиологии.
Мальчикам обследование назначают при таких симптомах, как:
- боли при мочеиспускании;
- выделения из уретры;
- проблемы с мочеиспусканием, недержание мочи;
- низ живота по непонятной причине болит;
- наличие кровянистых выделений в моче;
- подозрения на опухоли.
Грудных детей приносят на обследование натощак, по крайней мере, спустя 40-60 минут с последнего кормления. Если дети капризничают, можно дать немного подслащенной воды.
Процедура не занимает много времени, всего 15-20 минут. За это время ребенок не успеет устать. Маленьким детям необходимо приготовить соску. Процесс сосания успокоит их, отвлечет от неприятных моментов общения с незнакомым человеком – врачом.
Если ребенок во время процедуры будет двигаться, либо у него повышенное газообразование, результаты исследования могут быть не точными.
Если ребенок постарше – 3-4 года, за 3-4 часа до процедуры не дают еду.
УЗИ подростам лучше всего делать за 8 часов до приема пищи. Лучшее время – это утренние часы.
В нашей клинике работает опытный врач кабинета диагностики, который легко находит общий язык с детьми. Ребенок не почувствует дискомфорта и усталости.
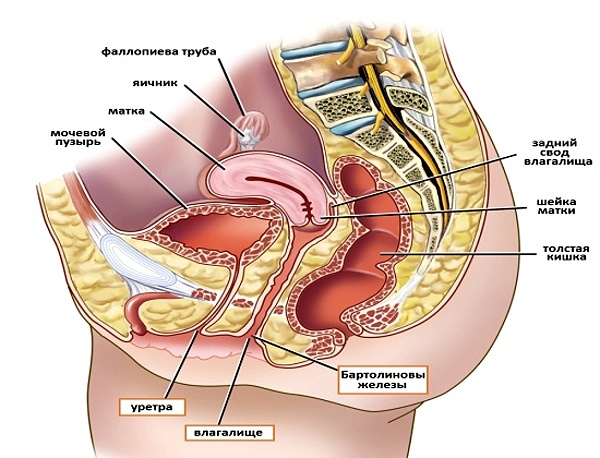
Органы малого таза и их заболевания
Таз — часть скелета, которая обеспечивает прикрепление к туловищу нижних конечностей и служит вместилищем и защитой для ряда важных внутренних органов. Мужской и женский таз по строению схожи, но у женщин он позволяет вынашивать и защищать плод во время беременности. Проблемы у слабого пола возникают гораздо чаще, органы малого таза то и дело дают о себе знать. Это связано с особенностями строения женского организма, в который легче проникают инфекции и вирусы.
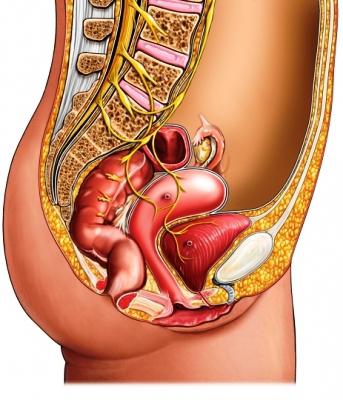
Органы малого таза
1. Половые органы (матка, придатки, маточные трубы, влагалище).
2. Органы мочевыводящей системы (мочеточники, мочевой пузырь, мочеиспускательный канал).
Основные заболевания органов малого таза
Чаще всего это проблемы, связанные с мочеполовой системой. К заболеваниям относятся:
1. Воспалительные явления во влагалище.
2. Половые инфекции.
3. Заболевания матки (эрозия, эндометриоз и т.д.).
4. Воспаление придатков.
5. Киста яичника.
6. Заболевания мочевого пузыря (например, цистит).
У женщин в организме все взаимосвязано, поэтому заболевание одного органа часто отражается на другом.
Эндометриоз и эндометрит
Органы малого таза играют первостепенную роль для беременности и рождения ребенка. Некоторые женщины сталкиваются с проблемой воспаления слизистой оболочки матки (эндометрит). Он является следствием запущенных инфекционных заболеваний, выкидышей или абортов. Также воспаление может возникнуть при использовании местных средств контрацепции (например, при установке спирали)
Обращайте внимание на свое здоровье, следите за выделениями и иногда прощупывайте органы малого таза, чтобы убедиться, что все в порядке. Эндометриоз проявляется в разрастании тканей матки на другие органы
Он может привести к бесплодию, поэтому выявлять его следует на ранних стадиях. Основной признак эндометриоза — болезненные ощущения в нижней части живота, нарушение менструации. Выделения при эндометриозе представляют собой сгустки крови. В некоторых случаях требуется оперативное вмешательство. Для исключения заболеваний или выявления их на ранних стадиях следует регулярно посещать гинеколога. Органы малого таза — это вещь, с которой шутить нельзя. Так как даже незначительная боль может быть признаком тяжелого заболевания.
Вагиниты и другие заболевания влагалища
Воспаления влагалища возникают при наличии каких-либо вредных факторов. Например, плохая гигиена вашего мужчины, постоянная аллергия на презервативы. Также вагинит возникает при недолеченной или игнорируемой молочнице, хламидиозе. Ни в коем случае нельзя заниматься сексом при наличии этих проблем, так как физическое воздействие на раздраженные стенки влагалища приводит к появлению ранок и микротрещин, в итоге все перерастает в вагинит. При рецидивирующей молочнице следует обращаться к врачу, так как самолечение может привести только к ухудшению состояния. Часто молочница переходит и на матку, и на другие органы малого таза. Тогда избавиться от нее будет очень трудно. Если молочница появляется редко и всегда связана с переохлаждением, неправильным питанием или принятием антибиотиков, то паниковать не стоит. Самый простой вариант лечения — 1 капсула флуконазола. Из народных методов борьбы — спринцевания и подмывания содовым раствором, отваром ромашки или подорожника.