Острый панкреатит: лечение
Содержание:
- Гимнастика при панкреатите
- Причины возникновения
- Осложнения
- Причины возникновения панкреатита
- Современные методы проведения лечения
- Диета для больных
- Симптомы панкреатита
- Симптомы
- Лечение острого панкреатита лекарствами
- Как проходит обследование
- Все об остром панкреатите
- Что такое острый панкреатит
- Хирургическое вмешательство
Гимнастика при панкреатите
Рекомендуется выполнять дыхательную гимнастику, оказывающую эффект массажа внутренних органов. Выполняйте упражнения 2-3 раза в день — лежа, сидя или стоя. Начните с 3-4 повторов, постепенно доведя до 9 раз. Гимнастику выполняют после стихания приступа панкреатита.
Вдохните, выдохните и задержите дыхание. Плавно, но достаточно сильно втягивая живот, сосчитайте до трех, а затем расслабьте мышцы брюшного пресса
Вдохните, выдохните и задержите дыхание. Во время дыхательной паузы как можно сильнее «надуйте» живот, сосчитайте до трех. Выдыхая — расслабьтесь.
На середине вдоха задержите дыхание на 1-2 секунды и продолжайте вдыхать дальше, словно направляя воздух в живот и выпячивая брюшную стенку. Надув живот, в конце вдоха задержите дыхание. Сосчитайте до трех. Затем начинайте медленно втягивать брюшную стенку, продолжая счет до шести. Выдохните и расслабьте мышцы живота.
Сильно втяните живот на выдохе. Задержав дыхание на несколько секунд, расслабьте мышцы брюшного пресса. Активно надуйте живот на вдохе и снова втяните его на выдохе.
Причины возникновения
Основные причины острого панкреатита:
- Генетическая предрасположенность.
- Алкоголизмом и злоупотреблением алкоголем (70% случаев).
- Желчекаменная болезнь.
- Аутоиммунные проблемы (когда иммунная система атакует собственные клетки)
- Паразиты, такие как аскариды, тоже могут вызывать закупорку поджелудочной железы.
- Закупорка протока поджелудочной железы или общего желчного протока например желчным камнем.
- Повреждения протоков и поджелудочной железы во время операции.
- Осложнения муковисцидоза.
- Болезнь Кавасаки.
- Синдром Рейе.
- Гемолитическая уремический синдром.
- Гиперпаратиреоз.
- Высокое содержание в крови жиров — триглицеридов (гипертриглицеридемия).
- Нарушение кровообращения поджелудочной железы.
- Травма поджелудочной железы в результате несчастного случая.
- Вирусные инфекции, в том числе эпидемический паротит, микоплазма, пневмония, и кампилобактерии, гепатит С.
- Заболевания двенадцатиперстной, тонкой и толстой кишок, сопровождающиеся запором, такие как язвенная болезнь, энтерит, колит, энтероколит, дивертикулы.
- Использование некоторых лекарств (особенно эстрогены, кортикостероиды, тиазидные диуретики, и азатиоприн).
Хронический панкреатит часто развивается у людей, которые в возрасте 30 – 40 лет и чаще всего вызван злоупотреблением алкоголем в течение многих лет, причем мужчины преобладают над женщинами. Повтор эпизодов острого панкреатита может привести к хроническому панкреатиту. В некоторых случаях генетика может быть фактором его развития. В 10-15 случаях хронического панкреатита причина не известна.
Другие факторы, которые также связаны с хроническим панкреатитом:
- Аутоиммунные проблемы;
- Использование эстрогенов, кортикостероидов, тиазидных диуретиков, и азатиоприна;
- Закупорка протока поджелудочной железы или общего желчного протока;
- Гиперкальциемия — высокий уровень кальция в крови;
- Гиперлипидемия или гипертриглицеридемия — высокий уровень жиров в крови;
- Нарушение обмена веществ, особенно жиров, связанное с перееданием;
- Осложнения муковисцидоза, самого распространенного наследственного расстройства, когда что секреты, выделяемые различными органами, имеют слишком высокую вязкость и густоту.
Из-за хронического воспаления происходит образование рубцов на поджелудочной железе, орган становится не в состоянии производить нужное количество пищеварительных ферментов. В результате организм может быть не в состоянии переварить жир и других важные компоненты пищи. Повреждение части поджелудочной железы, вырабатывающей инсулин, может привести к диабету.
Осложнения
Если не лечить болезнь, то осложнений может быть множество. Все зависит от срока и течения болезни. Возможно развитие:
- гиповолемического шока в случае резкого снижения объема поступающей крови на фоне воспаления и токсического воздействия ферментов не железу;
- полиорганной дыхательной недостаточности и экссудативного плеврита при воспалении плевры, скоплении серозной жидкости между ее листками;
- печеночной недостаточности, проявление желтухи, токсического гепатита В при поражении ферментами печени, желчного пузыря или желчевыводящих протоков;
- почечной недостаточности по причине инфицирования почек;
- нарушение сердечно-сосудистой деятельности;
- опухоли — при озлокачествении клеток;
- полинекроза отдельных участков в поджелудочной;
- псевдокисты в поджелудочной в случае неполного рассасывания погибшей ткани, формирования и соединительной ткани.
Причины возникновения панкреатита
Как правило панкреатиты возникают у взрослых людей, поскольку именно они употребляют спиртное, не сбалансировано питаются и имеют какие-либо сопутствующие заболевания. Спусковые факторы для начала воспаления у мужчин и женщин отличаются:
- У мужчин проблемы с железой провоцируются неправильным питанием (жирная пища и замороженная готовая еда, фастфуд) + алкогольными напитками, а также желчнокаменной болезнью.
- У женщин болезнь провоцируется голоданием, несбалансированным питанием ввиду соблюдения диет, желчнокаменной болезнью, гормональными дисбалансами из-за противозачаточных препаратов, беременности, климакса.
Реактивная форма у взрослых возникает на фоне проблем с ЖКТ, операций, травм. Например, спровоцировать реактивный панкреатит могут гастрит, желчнокаменная болезнь, кишечные инфекции, цирроз.
Поскольку дети как правило не увлекаются спиртным и жирной пищей, причинами возникновения у них симптоматики могут стать травмы, операции, наличие паротита в прошлом, муковисцидоз, пищевая аллергия.

Современные методы проведения лечения
Чаще всего пациента госпитализируют с недугом, находящимся на стадии токсемии. Первичный диагноз лечащий врач устанавливает по характерным признакам. В дальнейшем диагноз требуется подтвердить или опровергнуть путем проведения инструментальной диагностики и лабораторных анализов.
Так как недуг способен развиваться непредсказуемо, то врач, занимающийся лечением, должен быть готов к развитию заболевания по любому сценарию. Лечебные мероприятия должны быть направлены на инактивирование ферментов, которые продуцируются поджелудочной
В процессе проведения лечебных мероприятий большое внимание следует уделить нормализации оттока секрета поджелудочной и очистке ее от образующихся токсичных соединений. Большое внимание в процессе лечения следует уделить купированию болевых ощущений
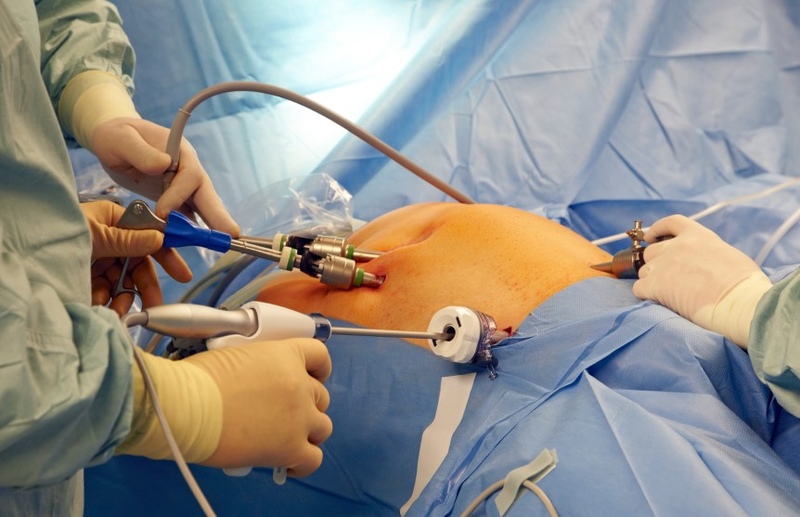 Наиболее информативным методом обследования является лапароскопия
Наиболее информативным методом обследования является лапароскопия
В процессе проведения лечебных процедур осуществляется промывание желудка при помощи холодной воды. Для этой цели используется зонд.
При осуществлении лечения проводится детоксикация. Это состояние достигается путем введения в организм мочегонных препаратов.
При правильном проведении лечебных процедур фаза токсемии завершается выздоровлением больного. В редких случаях она способна перерасти в фазу гнойных осложнений. При таком варианте течения болезни проводится хирургическое вмешательство, которое предполагает удаление пораженных участков органа.
Диета для больных
Диета при остром панкреатите имеет свои особенности. В первые 5 дней от начала приступа поджелудочной требуется полный покой — назначается «голодная» диета № 0. На первые 24 часа больной обеспечивается парентеральным питанием, на вторые сутки разрешается пить воду, исключительно щелочную. Объем потребляемой воды — не менее 2 л за день.
Спустя 3–5 дней разрешается употреблять протертые каши — рисовую, манную. Диету расширяют постепенно, обогащая рацион овощными супами, постным мясом, белой нежирной рыбой, слабым чаем. Пища должна тщательно измельчаться, подаваться в теплом виде
После нормализации состояния важно соблюдать рекомендации по питанию:
- прием пищи малыми порциями, не больше 300 г за прием;
- прием пищи дробный и частый, до 5 раз за день;
- исключение пищи с содержанием экстрактивных веществ, пряностей, большого количества животных жиров;
- ограничение в суточном потреблении поваренной соли до 6 г;
- основа рациона — вегетарианская пища, включая фрукты (некислые), овощи (без грубой клетчатки), крупы (исключая пшеничную и перловую).
Симптомы панкреатита
Как проявляется панкреатит? Основными симптомами панкреатита являются – сильные боли и признаки интоксикации организма. Однако, следует различать симптомы острого панкреатита и хронической формы данного заболевания, основное отличие которых заключается в болях и течении. Рассмотрим их более подробно.
Симптомы острого и хронического панкреатита
Боль при остром панкреатите. Тупая или режущая, интенсивная, на постоянной основе, боль. Локализация болевых ощущений – в левом или правом подреберье (в зависимости от участка воспаления органа), под ложечкой, или же опоясывающего характера (при полном воспалении железы). Боль также может отдавать в лопатку, грудь, спину. Обострение боли при панкреатите происходит при употреблении алкоголя, острой, жирной, жаренной и другой пищи, увеличивающей секрецию сока поджелудочной железы. При неоказании первой медицинской помощи, у больного может произойти развитие болевого шока, он может потерять сознание. При болевом шоке возможна даже смерть пациента.
Боль при хроническом панкреатите. Приступообразная боль при хроническом панкреатите может сопровождать человека на протяжении нескольких лет, и даже десятилетий, особенно усиливаясь, минут через 15-20 после приема пищи – острого, жаренного, жирного, копчености, алкоголь, и даже кофе с шоколадом. При одновременном употреблении подобных блюд, боль неимоверно усиливается. Длительность боли может быть от 1 часа до нескольких суток. Локализация, как и при острой форме болезни. Интенсивность боли снижается при наклонах и приседаниях.
Изменение окраса кожного покрова и других частей тела. Кожа лица при панкреатите бледнеет, а со временем приобретает серо-землянистый оттенок. В области поясницы и пупка, кожа часто приобретает синюшный оттенок, как будто мраморный. В паховой области кожа окрашивается в сине-зеленый оттенок. Изменение оттенков кожи объясняется нарушениями в кровотоке при воспалении поджелудочной железы, при котором кровь способна проникнуть под кожу.
Пожелтение кожи и склер. Данные изменения могут свидетельствовать о наличии склерозирующей формы панкреатита, которая обычно развивается при сдавливании увеличенной железой части общего желчного протока. Иногда желтизна кожи, например при хронической форме болезни проходит, однако белки глаз остаются желтоватого оттенка.
Среди основных симптомов острого панкреатита также можно выделить:
- Икота;
- Тошнота, иногда с рвотой (рвота обычно начинается с частиц пищи, далее содержит желчь);
- Вздутие живота (метеоризм), отрыжка;
- Изжога;
- Повышенная и высокая температура тела;
- Повышенная потливость с липким потом;
- Пониженное или повышенное артериальное давление, тахикардия;
- Сухость в ротовой полости, а на языке появляется налет желтоватого оттенка;
- Диарея или запор, часто с частицами не переваренной пищи;
- Затвердение мышц живота, а также их пребывание в постоянном напряжении;
- Одышка (диспноэ);
- Возможна стремительная потеря веса.
В случае вышеперечисленных симптомов и резкой невыносимой боли срочно вызывайте «скорую помощь», т.к. каждая минута может усложнить состояние больного!
Что еще происходит при хроническом панкреатите?
При хроническом панкреатите, в отличие от острой формы, начинают происходить деструктивные изменения в тканях поджелудочной железы. К сожалению, даже при купировании воспалительного процесса, данные изменения ПЖЖ требуют от пациента и далее соблюдать диету, а также различные профилактические меры, для недопущения возвращения острой фазы течения панкреатита.
Также, при структурных изменениях поджелудочной железы, нарушаются некоторые функции данного органа, например – нарушается выработка гормона инсулина, который отвечает за переработку углеводов. При его недостаточности, в крови повышается уровень глюкозы, что со временем может привести к развитию сахарного диабета.
Очень важно, чтобы больной, при острых приступах панкреатита, обратился к лечащему врачу, чтобы не допустить перехода острой формы данной болезни в хроническую. Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
Важно! Часто, хронический панкреатит протекает бессимптомно, или с минимальными признаками
- Абсцесс железы;
- Хронический болевой синдром, периодически усиливающийся настолько, что человек может потерять сознание;
- Панкреонекроз (омертвление тканей поджелудочной железы);
- Образование ложной и настоящей кисты;
- Панкреатогенный асцит;
- Легочные осложнения в виде дыхательной недостаточности;
- Почечная недостаточность;
- Сахарный диабет;
- Стремительная потеря веса;
- Рак поджелудочной железы;
- Гипоксия;
- Перитонит;
- Летальный исход.
Симптомы
Основной симптом — это болезненные колики с опоясыванием верхних отделов живота, под ложечкой и подреберье слева. Так начинается острый панкреатит. Бывает, что боль отдает в левую ключицу, лопатки, задние отделы нижних ребер слева. Постепенно через 3–4 дня острые симптомы пойдут на спад, но тупые и ноющие могут продолжаться на протяжении еще 1, 5–2 недель.

Дополнительно наблюдаются:
- признаки интоксикации на фоне развития гнойных процессов в поджелудочной;
- повышение температуры выше 38 градусов;
- учащение сердцебиения, пульса и дыхания;
- сильное увлажнение и похолодание покровов кожи;
- вздутие верхней части живота;
- чувство распирания вследствие нарушения пищеварения и недостатка поступающих ферментов в кишечник;
- появление частого жидкого стула;
- побледнение и потемнение кожных покровов;
- нарушение аппетита и чувство отвращения от еды на фоне недостаточного поступления ферментов из железы в кишечник;
- сильная непрекращающаяся рвота при коликах, что говорит о развитии панкреатического инфильтрата и язвы желудка;
- нагноение вокруг поджелудочной железы;
- приступы тошноты при приеме пищи на фоне недостатка ферментов в кишечнике, необходимых для нормального пищеварения;
- отхождение обильной рвоты с желчью, не приносящей облегчения;
- появления синюшности на покровах кожи на фоне нарушения микроциркуляции крови;
- излишнее напряжение стенок брюшины в левой части ребер немного ниже реберной дуги;
- приступы тахикардии;
- учащение пульса на фоне интоксикации;
- проявление лихорадки, озноба при переходе заболевания в хроническую форму;
- образование кисты или уплотнения внизу живота слева и нагноение, требующее проведения незамедлительной операции.
Специфические проявления острого панкреатита
Острый панкреатит отличается резким ухудшением состояния больного, требуется срочная госпитализация в хирургию уже на протяжении первых суток.
Проявления бывают разные. У некоторых больных симптомы острого панкреатита проявляются сразу и в наборе. В основном это колики и опоясывающие боли в животе без четкого места локализации с отдачей в спину, угол лопатки и ключицы. Кажется, что болят ребра, и синдром постепенно усиливается. Но через 3 дня острые признаки идут на спад, боли становятся моногамными и тупыми вплоть до 2 недель.

К специфическим проявлениям острого панкреатита стоит отнести:
- явно выраженную пульсацию брюшной аорты при тяжелом течении острого панкреатита как ответ на развитие воспалительного процесса;
- дыхательную недостаточность;
- нарушение функций практически всех жизненно важных органов;
- появление нитевидного пульса и цианоза на животе с боков;
- снижение частоты ударов сердца в минуту;
- признаки ишемии миокарда;
- расстройство психики, возбужденное состояние и спутанность сознания;
- признаки деструкции при присоединении инфекции;
- лихорадочное состояние вплоть до 4 дней с момента обострения болезни;
- синдром диспепсии и вздутия живота;
- отсутствие стула и отхождения газов, что может привести к функциональной кишечной непроходимости;
- сильное напряжение мышц;
- появление синяков на животе и сбоку справа при протекании деструктивной формы панкреатита.
Лечение острого панкреатита лекарствами
Лечебные меры на догоспитальном этапе: строгий постельный режим, использование пузыря с холодной водой или льдом с целью охлаждения области верхнего отдела живота и приём лекарственных препаратов, снимающих спазмы сосудов и кишечника (но-шпа, папаверин, аторпин, платифиллин, нитроглицерин и т.д.).
Примечание для врачей: несмотря на сильнейшие боли, пациенту нельзя вводить морфин, так как он усиливает спазм сфинктера Одди и способствует нарастанию панкреатита.
Список лекарственных препаратов приведённый ниже использовать для лечения острого панкреатита принимать только после консультации с врачами. Самолечение в острой стадии панкреатита очень опасно. Кроме того, список позволит вам контролировать врачей, которые могут не правильно назначать курс лечения. Будьте здоровы.
Список лекарственных средств для лечения острого панкреатита
Но-шпа (дротаверин) – оказывает выраженное спазмолитическое действие. Показана при спазмах желудка и кишечника, спазматических запорах, приступах желчно- и мочекаменной болезни и стенокардии.
Применяется внутрь по 0,04-0,08 г 2-3 раза в день; внутривенно (медленно) 2-4 мл 2% раствора. При облитерирующем эндартериите используется внутриартериально.
Из побочных действий возможны: головокружение, сердцебиение, потливость, чувство жара, аллергический дерматит, запор.
Папаверин (папаверина гидрохлорид) – миотропный спазмолитический препарат, в больших дозах понижающий возбудимость сердечной мышцы и замедляющий внутрисердечную проводимость. Показан при спазмах сосудов головного мозга, стенокардии, эндартериите, холецистите, пилорозспазме, спастическом колите, спазме мочевыводящих путей и бронхоспазме.
Применяется внутрь по 0,04-0,06 г 3-5 раз в день, подкожно по 1-2 мл 2% раствора 2-4 раза в день; при остром спазме коронарных сосудов и гладкой мускулатуры органов брюшной полости внутривенно (медленно0 1 мл 2% раствора. Внутрь назначают в чистом виде, а также в сочетании с фенобарбиталом. Входит в состав суппозиториев. Высшая доза для взрослых внутрь 0,4 г, суточная 0,6 г; парентерально разовая доза 0,1 г, суточная 0,3. Выпускается в виде порошка, таблеток, ампул, ректальных суппозиториев и сложных таблеток.
Побочные действия: атриовентрикулярная блокада, желудочковая экстрасистолия; при внутреннем введении снижение артериального давления, запор.
Атропин (атропина сульфат) – сульфат атропинового эфира d,1 –троповой кислоты. Обладает м-холинолитической активностью, блокирует м-холинореактивные системы организма. Показан при язвенной болезни желудка и двенадцатиперстной кишки, пилороспазме, желчнокаменной болезни, холецистите, спазмах кишечника и мочевых путей, почечной и печёночной колике, а также бронхиальной астме. В офтальмологии используется для расширения зрачка.
Применяется внутрь по 0,00025-0,001 г 1-2 раза в день, под кожу по 0,25-1 мл 0,1% раствора, в офтальмологии 1-2 капли для инсталляций 1% раствора.
Высшая разовая доза – 0,001 г суточная – 0,003 г.
Побочные действия: сухость во рту, сердцебиение, расширение зрачков, нарушение аккомодации, атония кишечника (снижение или отсутствие перистальтики), головокружение, тахикардия, затруднение мочеиспускания.
Противопоказания: глаукома.
Платифиллин (платифиллина гидротартрат) – винокаменная соль алкалоида, содержащегося в крестовнике широколистном. Оказывает м-холинолитическое, сосудорасширяющее и успокаивающее действие. Показан при спазмах гладкой мускулатуры органов брюшной полости, язвенной болезни желудка и двенадцатиперстной кишки, бронхиальной астме, гипертонии, а также кишечных, печёночных и почечных коликах. В офтальмологии используется для расширения зрачка.
Применяется внутрь по 0,0025-0,005 г 203 раза в день, подкожно 1-2 мл 0,2% раствора.
Побочные действия: сухость во рту, нарушение аккомодации, сердцебиение, затруднение мочеиспускания.
Противопоказания: глаукома, органические заболевания печени и почек.
Нитроглицерин (тринитрат глицерина) – расширяет кровеносные сосуды (преимущественно коронарные артерии и сосуды мозга), расслабляет гладкую мускулатуру желудочно-кишечного тракта, желчевыводящих путей и других органов. Показан для купирования приступов стенокардии, иногда при дискинезии желчевыводящих путей и эмболии центральной артерии сетчатки. Применятся по ?-1 таблетке (или 1-2 капли 0,5-1 % раствора) сублингвально. Побочные действия: шум в ушах, головная боль, головокружение, коллапс.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов
Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Все об остром панкреатите
Исследование университета Иллинойса-Чикаго, школа медицины
- Появление симптомов
- Лечение
- Причины
- Диета
- Осложнения
- Диагностика
Что такое острый панкреатит
Острый панкреатит-это воспаление поджелудочной железы. Протекает болезненно, быстро развивается, и в некоторых случаях может быть фатальным.
В некоторых случаях если не лечить, то суровый, острый панкреатит может вызвать потенциально фатальные осложнения. Смертность колеблется от менее 5% до более чем 30 процентов. Зависит от того, насколько серьезно заболевание и если оно достигло других органов, за пределами поджелудочной железы.
Поджелудочная железа- расположена за желудком в верхней части живота. Она производит пищеварительные ферменты и гормоны, которые регулируют то, как организм перерабатывает глюкозу, например, инсулин.
Наиболее частой причиной панкреатита являются камни в желчном пузыре, но злоупотребление спиртными напитками-больше всего способствуют развитию заболеваемости. Алкоголь является причиной данного заболевания теперь около 30 процентов случаев.
Острый панкреатит начинается внезапно, но хронический панкреатит — повторяющийся или постоянный. Эта статья будет посвящена острому панкреатиту.
- Панкреатит делится на острый и хронический.
- Поджелудочная железа выполняет множество задач, включая производство пищеварительных ферментов.
- Симптомы включают боль в центре верхней части живота, рвота, понос.
- Наиболее распространенными причинами острого панкреатита являются желчные камни и злоупотребление алкоголем.
Хирургическое вмешательство
Операция под наркозом проводится в случае осложнений и перехода острого панкреатита в гнойную тяжелую стадию, когда в поджелудочной наблюдаются омертвевшие ткани.
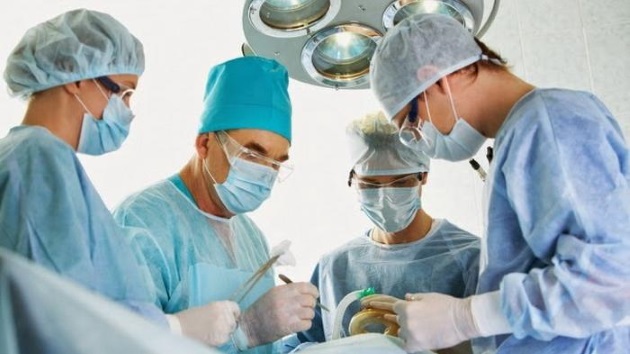
Сегодня повсеместно применима лапароскопия как малоинвазивный и менее травматичный метод путем введения в полость брюшины эндоскопических инструментов.
Как проходит операция и послеоперационный период?
Операции уже не избежать, если заболевание привело к образованию камней и закупорке желчных протоков. Требуется неотложная помощь по удалению желчного пузыря, восстановление проходимости по мере возможности.
Операция проходит часто с применением лапароскопии путем введения в полость брюшины эндоскопа, осмотра в частности иных внутренних органов путем передачи информации через камеру на монитор. Данный метод в хирургии значительно снижает возможные риски заражения и приводит к быстрому восстановлению организма благодаря незначительным разрезам на теле. Причем риски появления спаечных процессов после операции равны нулю.
Послеоперационный период обычно проходит быстро и безболезненно. Также возможно проведение закрытого дренирования путем введения иглы в некротирующие участки поджелудочной.
При остром панкреатите лечение – стационарное и напрямую зависит от тяжести течения болезни, осложнений. Если нет осложнений, то пациент будет находиться в стационаре не более 2 недель. При этом большое значение имеет послеоперационный период.
Нужно обязательно ограничить физические нагрузки и отрегулировать диету. Рекомендовано последующее проведение лечения в санатории для интенсивных мер по восстановлению организма, а также профилактики по предотвращению гнойно-септических осложнений.
При легком течении болезни положительная динамика будет заметна уже по истечении 1 недели после проведения операции. В тяжелых случаях лечебный и восстановительный процессы могут изрядно затянуться.
Диета
Диета — один из важных лечебных факторов и, независимо от формы течения острого панкреатита, просто незаменима. В первые 1-2 суток после проведения операции показано голодание. Далее на 2–3 сутки — питье щелочной минеральной воды до 2 л в день и только с 3 дня – щадящее питание с включением в рацион жидких каш и бульонов, приготовление блюд на пару, прием нежирного йогурта и творога, бананов, постной рыбы.

Применимы народные средства в виде заваривания настоев из целебных трав для снятия воспаления и болезненных ощущений: ромашки, шалфея, подорожника.
От острых, кислых, соленых блюд, крепких бульонов, кофе, колбасы, цельного молока, яиц, кислого кефира и, конечно, алкоголя следует полностью отказаться. Подробнее о том, как питаться при остром панкреатите →